Доступ и ход спленорафии селезенки сеткой
Обновлено: 19.05.2024
Впервые непаразитарную кисту (НК) селезенки описал французский патолог Габриель Андраль в 1829 г., а первая спленэктомия по этому поводу выполнена Жюлем Пеаном в 1867 г. [1, 25]. НК считались редким заболеванием, к 1978 г. в литературе описано около 600 наблюдений [27]. В том же году опубликованы данные исследования американских патологов F. Robbins и соавт. [27], в котором по результатам 42 327 аутопсий было найдено 32 случая НК селезенки, что свидетельствовало об их большей распространенности, чем предполагалось ранее. С развитием методов лучевой диагностики число больных с НК селезенки заметно увеличилось.
Наиболее часто причиной для обследования и последующего хирургического лечения при НК селезенки является болевой синдром. Также длительное время считалось, что всех больных с НК селезенки, превышающей в диаметре 5 см, следует оперировать в связи с высоким риском осложнений. Описаны случаи спонтанных или травматических разрывов кист, их нагноения, компрессии других анатомических структур с развитием соответствующей клинической картины, малигнизации. В то же время существуют наблюдения полного регресса кист при их диаметре менее 5 см [24]. В работе C. Kenney и соавт. [18] на основе анализа собственных материалов и данных литературы показано, что развитие каких-либо осложнений является событием редким и напрямую не зависит от размера кисты. Авторы этого исследования предлагают отказаться от хирургического лечения при бессимптомных НК селезенки.
В случае необходимости хирургического лечения приоритет отдается органосохраняющим операциям. Причины этого — признание селезенки главным органом иммунной системы и данные исследований о последствиях спленэктомии в виде повышения частоты развития различных инфекционных процессов, увеличения числа тромбоэмболий, легочной гипертензии, более быстрое прогрессирование атеросклероза [2, 5, 6, 10, 26]. Использование методики аутотрансплантации ткани селезенки в большой сальник не дает такого же эффекта, как полное или частичное (более 25%) сохранение самого органа [10].
Применение миниинвазивных технологий обеспечивает ряд преимуществ. Миниинвазивными органосохраняющими операциями при НК селезенки являются чрескожные пункционно-дренирующие вмешательства под контролем УЗИ, лапароскопическая (ЛС) фенестрация или резекция (иссечение) свода кисты, ЛС-резекция селезенки, а в последнее время робот-ассистированная (РА) резекция селезенки [3].
Материал и методы
В Институте хирургии им. А.В. Вишневского с января 2007 г. по сентябрь 2014 г. находились на лечении 40 больных с НК селезенки. ЛС-фенестрация кист произведена 17 больным, пункционно-дренирующие вмешательства — 2. В настоящее исследование включен 21 больной, которому по поводу НК селезенки была выполнена резекция органа. ЛС-операция произведена 11 больным, РА-вмешательство — 10. Основные характеристики оперированных больных представлены в табл. 1. Группы больных сопоставимы по демографическим характеристикам и массе тела. Диаметр кистозных образований был статистически значимо большим в группе РА-операций (8,44 см), чем в группе ЛС-операций (5,9 см; p=0,043). Распределение больных в зависимости от класса операционного риска, согласно показателям по шкале ASA, в группах значимо не различалось.

Таблица 1. Основные характеристики больных и способы выполнения операций
Показанием к хирургическому лечению являлся стойкий болевой синдром, не купировавшийся анальгетиками.
При выполнении РА-резекции 3 больным одномоментно произведено удаление неорганной забрюшинной опухоли (фибромы), дистальная резекция поджелудочной железы по поводу солидно-псевдопапиллярной опухоли, холецистэктомия по поводу хронического калькулезного холецистита.
Сравнительной оценке подвергнуты такие параметры, как продолжительность операции, интраоперационная кровопотеря, частота конверсий доступа при ЛС- и РА-вмешательствах. Послеоперационные осложнения классифицированы по Clavien—Dindo (2004 г.). Длительность пребывания в Институте после операции подсчитана в койко-днях. Летальность учтена в период нахождения в стационаре.
Данные представлены в виде среднего арифметического значения с указанием стандартного отклонения. Достоверность различий количественных показателей определялась с помощью критерия Манна—Уитни, а при анализе категориальных данных использовали точный тест Фишера. Различия между исследуемыми группами считали статистически значимыми при р
Техника РА-резекции селезенки
Для выполнения РА-резекции селезенки использовали 2 роботических манипулятора, несущих инструменты (биполярный зажим «Мэриленд» и монополярные ножницы), и 1 ассистентский лапароскопический порт.
На операционном столе больного укладывали на правом боку, головной конец стола приподнимали на 15—20°. Обязательно осуществляли сгибание операционного стола для создания лучшей экспозиции (рис. 1, а). Расположение роботических и ассистентского портов указано на рис. 1, б.

Рис. 1. Схемы.
На первом этапе операции осуществляли мобилизацию селезенки, начиная с ее нижнего полюса. Селезеночно-ободочную и ободочно-диафрагмальную связки пересекали, коагулируя мелкие сосуды на протяжении биполярным зажимом, после чего селезеночный изгиб ободочной кишки смещали вниз. Желудочно-селезеночную связку рассекали ножницами, клипируя короткие сосуды желудка, или пересекали сшивающим аппаратом с белой кассетой.
При короткой поджелудочно-селезеночной связке ее выделяли от ворот селезенки по направлению к верхнему полюсу органа (рис. 2). Из жировой клетчатки поджелудочно-селезеночной связки выделяли ветви селезеночной вены, при необходимости для этого производили мобилизацию хвоста поджелудочной железы. Селезеночную вену брали на турникет. Затем обнажали селезеночную артерию на уровне хвоста поджелудочной железы, под артерию подводили турникет. Подтягивая артерию, выделяли ее в направлении ворот селезенки. Извитой ход селезеночной артерии всегда усложнял этот этап, повышая вероятность повреждения стенки сосуда. В воротах селезенки выделяли конечные ветви артерии и ветви селезеночной вены — сегментарные селезеночные и левые желудочно-сальниковые сосуды. При необходимости резекции нижнего полюса селезенки левые желудочно-сальниковые сосуды клипировали и пересекали, для резекции верхнего полюса аналогично поступали с короткими сосудами желудка. После предварительной частичной сосудистой изоляции резецируемой части селезенки выполняли ее дополнительную мобилизацию за счет окончательного пересечения связок (см. рис. 2), включая селезеночно-диафрагмальную связку. Лобулярные и сегментарные сосуды резецируемой части селезенки клипировали/пересекали или прошивали аппаратом с белой кассетой.

Рис. 2. Окончательная мобилизация желудочно-селезеночной связки.
При длинной поджелудочно-селезеночной связке, когда исключалась вероятность повреждения ткани хвоста поджелудочной железы, формировали «окно» на передней поверхности связки, в которое вводили сшивающий аппарат с белой кассетой. Ткани связки прошивали параллельно капсуле резецируемой части селезенки без предварительной мобилизации сосудов (рис. 3).

Рис. 3. Пересечение верхних сегментарных ветвей селезеночной артерии сшивающим аппаратом.
После появления демаркационной линии паренхиму селезенки пересекали гармоническим скальпелем на расстоянии 0,5 см латеральнее края демаркационной линии. Окончательный гемостаз создавали с помощью биполярной коагуляции. Удаляли превентивные турникеты с сосудов. К резекционной поверхности органа подводили дренажную трубку, которую выводили через роботический порт Р2 (см. рис. 1, б). Препарат в контейнере удаляли из брюшной полости.
Результаты
Интра- и послеоперационные результаты приведены в табл. 2.

Таблица 2. Результаты хирургического лечения НК селезенки
Продолжительность операции в сравниваемых группах значимо не различалась и составила в среднем 124 и 120 мин при РА- и ЛС-вмешательствах соответственно.
Кровопотеря оказалась достоверно ниже (р=0,035) в группе РА-резекции селезенки и составила в среднем 122,2 мл, тогда как при ЛС-вмешательстве она была равной 215 мл.
Во время одного РА-вмешательства в связи с невозможностью остановки паренхиматозного кровотечения из края резекции была выполнена спленэктомия. Конверсий доступа при РА-операциях не было. При ЛС-резекциях селезенки в одном наблюдении из-за возникшего кровотечения выполнены лапаротомия и резекция нижнего полюса селезенки.
В послеоперационном периоде после РА-операций осложнений не было. После ЛС-вмешательств осложнения развились в двух наблюдениях: в одном был диагностирован левосторонний гидроторакс, для ликвидации которого потребовалась однократная плевральная пункция, в другом сформировалось жидкостное скопление в области края резекции селезенки, по поводу которого проводили пункционно-дренажное лечение под контролем УЗИ.
В обеих группах не было случаев развития послеоперационного кровотечения, инфаркта селезенки или поддиафрагмального абсцесса.
Продолжительность пребывания в стационаре после оперативного вмешательства в исследуемых группах не различалась и составляла 7,1 и 6,4 койко-дня при РА- и ЛС-вмешательствах соответственно.
Летальных исходов не было.
Первую классификацию кистозных образований селезенки предложил R. Fowler в 1913 г., разграничив их по этиологическому принципу на паразитарные и непаразитарные [11]. Последние на основании наличия эпителиальной выстилки было предложено разделять на истинные и ложные (псевдокисты). В дальнейшем разработано не менее 10 различных классификаций. Широко используются классификации L. Morgenstern (2002 г.), P. Mirilas и соавт. (2007 г.) [21, 23]. Обе классификации предполагают наличие истинных и ложных кист. Истинные кисты подразделяются на врожденные и неопластические. Последние включают лимфангиомы и гемангиомы селезенки. В нашей работе мы также относили лимфангиомы и гемангиомы к НК селезенки.
Лечебная тактика при НК селезенки на сегодняшний день предполагает хирургическое вмешательство при наличии болей или сдавления прилежащих органов [17, 18]. Размеры Н.К. не являются определяющим фактором для выбора тактики лечения.
Наименьшее количество рецидивов кист бывает после резекции селезенки. При этом избежать развития специфических постспленэктомических осложнений удается при сохранении не менее 25% объема паренхимы селезенки. При меньшем объеме остающейся паренхимы следует выполнить спленэктомию [2, 4].
Знание хирургом особенностей кровоснабжения селезенки при выполнении ее резекции является обязательным условием (рис. 4). В нескольких исследованиях было показано, что в 85—90% наблюдений селезеночная артерия делится на две, а в 10—15% — на три долевые артерии [9, 19, 20]. Каждая из долевых ветвей в свою очередь дает начало 3—5 сегментарным артериям. Большинство авторов выделяют от 4 до 5 сегментов селезенки, между которыми существуют аваскулярные прослойки. Основные этапы резекции селезенки заключаются в поиске долевых или сегментарных ветвей селезеночной артерии, их лигировании, рассечении паренхимы органа и окончательного гемостаза по краю резекции [8]. При лигировании селезеночных сосудов следует помнить о возможном анастомозировании долевых и сегментарных ветвей с короткими желудочными артериями и левой желудочно-сальниковой артерией.
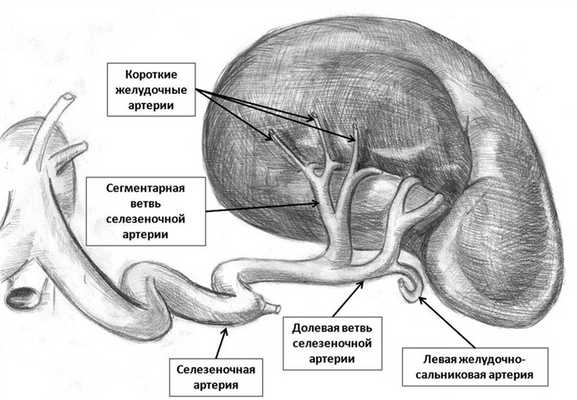
Рис. 4. Ветви селезеночной артерии.
На данный момент в англоязычной литературе представлен опыт выполнения свыше 210 роботических вмешательств на селезенке по различным показаниям. В работе P. Giulianotti и соавт. [14] из клиники университета штата Иллинойс в Чикаго приводятся результаты успешного выполнения 21 спленэктомии и 3 резекций селезенки по разным показаниям. Авторы делают вывод о безопасности РА-операции на селезенке для больного, а также предполагают ее использование в сложных ситуациях (большие размеры, спаечный процесс, ожирение).
В работе R. Gelmini и соавт. [13] сравнивались результаты лапароскопических и роботических спленэктомий (по 45 операций в каждой группе). Значимых различий по всем изученным параметрам не выявлено. Однако в связи с гораздо большей стоимостью роботических вмешательств авторы делают вывод о нецелесообразности роботических спленэктомий.
В работе D. Giza и соавт. [15] предложена шкала для оценки сложности миниинвазивного вмешательства на селезенке (табл. 3). Авторы провели ретроспективное сравнение результатов РА- и ЛС-операций в 77 и 212 наблюдениях соответственно. При наличии у больных, согласно представленной шкале, менее 3 баллов, результаты РА- и ЛС-вмешательств различий не имели. Однако в случае трудной операции (более 3 баллов) результаты использования роботической технологии практически по всем исследованным параметрам (длительность операции, объем кровопотери, количество конверсий доступа, терапевтическая эффективность) достоверно превосходили таковые при ЛС-операциях. Авторы делают вывод, что в связи с высокой стоимостью роботизированного комплекса (РК) операции с его применением на селезенке должны выполняться только в трудных случаях. При этом все резекции селезенки признаются трудными вмешательствами.

Таблица 3. Сложность миниинвазивного вмешательства на селезенке по D. Giza и соавт. [15]
В нашем исследовании результаты РА- и ЛС-операций по таким параметрам, как продолжительность вмешательства, длительность госпитализации, количество спленэктомий и конверсий, уровень послеоперационных осложнений, значимо не различались. Имелось достоверное различие лишь объема кровопотери (122 и 215 мл соответственно). Следует также иметь в виду, что в группе РА-операций у 3 больных выполнены сочетанные операции, длительность и кровопотеря при которых были включены в общий расчет. В общее время РА-операции включен докинг системы — позиционирование РК и его подключение к портам, который занимал 12—20 мин. В целом время, затраченное на выполнение РА-резекции селезенки, было меньше, чем при выполнении ЛС-операции.
По нашему мнению, резекция верхнего полюса селезенки технически сложнее, чем нижнего. Средняя продолжительность ЛС-резекции верхнего полюса в нашем исследовании составила 152 мин, нижнего — всего 98 мин. Средняя кровопотеря при этом была 287 и 166 мл соответственно. О преимуществах использования РК в такой ситуации свидетельствует тот факт, что указанные параметры в группе РА-операций были практически одинаковыми, а основная доля роботических операций приходилась на резекцию верхнего полюса (70%). И хотя о статистической значимости в связи с малыми размерами выборки говорить нельзя, тенденция к различию очевидна. Несмотря на незначительное число больных с НК, локализующимися в средних сегментах селезенки (РА—1, ЛС—2), выполнение резекции органа в этой области также безопаснее в РА-варианте.
Технические преимущества использования РК доказывает и тот факт, что размеры образований, по поводу которых выполнялась резекция селезенки, также были достоверно больше в группе РА-операций, чем в группе ЛС-операций (8,44 и 5,9 см соответственно).
Экономическая эффективность применения РК определяется количеством выполняемых на нем операций. В себестоимости РА-операции преобладает доля амортизационных отчислений, стоимость же расходных материалов для выполнения вмешательства на селезенке составляет на сегодняшний день 39 тыс. руб. В себестоимости ЛС-операций преобладают именно расходные материалы. Так, для выполнения ЛС-резекции селезенки цена расходных материалов от компании «Ethicon» составляет 43 тыс. руб. При условии выполнения РА-резекций селезенки в специализированных центрах с большим количеством ежегодно производимых РА-операций (более 150), себестоимость РА- и ЛС-вмешательств уравнивается. Необходимо учитывать, что в сложных случаях применение роботической технологии позволяет снизить количество конверсий, что также будет влиять на снижение общей себестоимости лечения.
Таким образом, лапароскопическая резекция селезенки не получила широкого распространения в связи с техническими сложностями выполнения мобилизации сосудов в воротах селезенки, сопряженной с высоким риском интраоперационного кровотечения. Использование роботизированного комплекса позволяет в значительной степени решить эти проблемы. Учитывая высокую себестоимость робот-ассистированных операций, их выполнение на селезенке оправдано лишь в сложных случаях. К таким ситуациям относятся локализация патологического образования в верхнем полюсе или воротах селезенки, диаметр непаразитарной кисты более 8 см, индекс массы тела более 30, спленомегалия. Резекцию нижнего полюса селезенки и спленэктомию целесообразнее выполнять лапароскопическим способом.
Доступ и ход спленорафии селезенки сеткой
Представлен обзор литературы, посвященный хирургическому лечению повреждений селезенки. Особое внимание отводится хирургическому лечению, направленному на сохранение этого органа с помощью лазерной техники. Показано, что практика использования операций, направленных на сохранение селезенки при ее травме прошла несколько этапов. Применение таких хирургических вмешательств во многом зависит от технического оснащения операционного блока.

Значение селезенки в организме была описана Аристотелем (382-322 до н.э.). Несмотря на многочисленные научные исследования, некоторые функции селезенки до настоящего времени остаются невыясненными. Известно, что селезенка не относится к жизненно важным органам. Однако ей принадлежит ряд важных функций, таких как:
1) удаление микроорганизмов и антигенов из кровотока;
2) синтез иммуноглобулина и пропердина;
3) осуществление деструкции истощенных и патологически измененных эритроцитов;
4) участие в эмбриональном гемопоэзе, который при некоторых заболеваниях может выступать в качестве экстрамедуллярного гемопоэза [64, 87].
Повреждения селезенки при механической травме встречаются в 15-50 % от числа всех пострадавших с травмой живота [20, 45, 50, 53, 66]. Они занимают 2-3-е место после повреждений печени и кишечника [19, 29, 32, 44, 62]. При этом летальность достигает 25 % [25, 32]. Среди механизмов развития закрытых травм селезенки преобладают прямые удары в область левого подреберья, сдавления нижних отделов грудной клетки, сила инерции при падении с высоты [45]. Отмечено, что хрупкость селезеночной паренхимы обусловливает значительное внутрибрюшное кровотечение даже при небольших повреждениях капсулы. По данным П.Н. Зубарева и В.П. Еременко [26], D.E. Fri [66], 42-59 % больных с закрытой травмой селезенки госпитализируют в состоянии тяжелого геморрагического шока. При этом внутрибрюшная кровопотеря в среднем составляет 1685 мл [87].
Органосохраняющие операции при повреждениях селезенки пропагандируются лишь в отдельных публикациях [33, 35, 48]. При этом чаще других упоминается спленорафия, впервые выполненная Тиффани в 1894 году.
Вместе с тем вплоть до настоящего времени отношение к органосохраняющим операциям неоднозначно. Так, по мнению Р.Ш. Байдулатова [10], T.H. Ragsdale et al. [80], органосохраняющие операции часто оказываются сложными, не всегда гарантирующими от рецидива кровотечения. Из-за этого при большинстве травм селезенки авторы рекомендуют спленэктомию. В качестве относительного противопоказания к органосохраняющей операции некоторые ученые относят перитонит [22, 34, 37].
Зарубежные авторы [64, 87] разработали методику выбора того или иного органосохраняющего вмешательства в зависимости от морфологических типов нарушения целостности селезенки. Они различают 4 морфологических типа:
1. Первый тип - разрывы капсулы без нарушения целостности паренхимы.
2. Второй тип - разрывы капсулы селезенки сочетаются с нарушением целостности паренхимы.
3. Третий тип - разрывы распространяются на ворота органа.
4. Четвертый тип - фактически полное разрушение селезенки.
При повреждениях первого типа авторы накладывают швы нитью 3-0 из рассасывающегося материала. В подобных ситуациях ими используются также аппликации биологического клея или порошкообразного коллагена.
Повреждения второго типа, по мнению авторов, требуют иссечения размозженных тканей с последующим наложением глубоких швов (нить 3-0) с дополнительным укреплением их прядью сальника на ножке.
При повреждениях третьего типа выполняется резекция селезенки, или, выражаясь словами автора, - «частичная спленэктомия». К образующейся раневой поверхности фиксируют участок сальника, прибегают к аппликации биологического клея или порошкообразного коллагена.
Четвертый тип повреждения, естественно, требует удаления органа.
Массивные внутрибрюшные кровотечения, возникающие при повреждениях селезенки, нередко затрудняют выполнение органосохраняющих операций [36]. При глубоких разрывах паренхимы авторами предложена остановка кровотечения методом эмболизации, а при поверхностных разрывах - внутриартериального введения лекарственных веществ. Причем, это может быть использовано как с целью предоперационной подготовки больного, так и в качестве основного метода лечения.
При небольших повреждениях селезенки предложен метод гемостаза, заключающийся в заклеивании разрыва капсулы участком ксенобрюшины клеями МК-8 или МК-7. Ксенобрюшину используют также при разрывах в области полюсов органа, фиксируя ее непрерывным кетгутовым швом в виде колпачка. При ранениях в области ворот органа предложен метод «бинтования» ксенобрюшиной [13].
В случае разрыва селезенки на две части с сохранением их кровоснабжения используется методика, при которой раневые поверхности коагулируются, покрываются сеткой или гемостатической губкой, фиксируемых матрацными швами [60]. Авторами предложены следующие виды швов:
1. Горизонтально-матрацный - викриловой нитью с подкладкой из тефлона.
2. Матрацный - хромированным кетгутом.
4. Обычный - хромированным кетгутом с применением сетки.
Экспериментальными работами J.W. Alexander et al. [56], обосновано использование фибриновой пленки с целью гемостаза. Пленка, содержащая концентрированный фибриноген, обеспечивает хорошую системную и местную совместимость. Она может быть применена при паренхиматозных кровотечениях, что позволяет использовать минимальное количество травмирующих орган швов, способствует оптимальному заживлению ран селезенки.
Использование вышеописанных клеев не нашло широкого применения. Более эффективными оказались фибриновые клеи, клей Лигамент-Филанеду, принцип действия их заключается в воспроизведении конечных этапов свертывания крови [18, 42, 67].
Решая вопрос об оставлении фрагмента селезенки, не связанного с основными питающими сосудами ворот, при отсутствии других технических средств, В.В. Дибижев [24], накладывал зажим на сосудистую ножку. Отсутствие изменения цвета или пульсирующего кровотечения (за счет коротких желудочных или диафрагмальных сосудов) служили основанием к оставлению этого фрагмента в брюшной полости.
Возможна резекция селезенки с использованием сшивающего аппарата [7, 43, 86].
S. Frederic et al. [65], C.A. Steward [82], В.Н. Бордуновский [13], считают показанной резекцию при возможности сохранения 25 % органа.
Несомненно, перспективен метод гемостаза, предложенный В.С. Савельевым с соавт. [45], и Е.И. Бреховым с соавт. [14]. Метод разработан в экспериментальных условиях и заключается в использовании плазменных потоков для резекции, поврежденной селезенки. При воздействии на «сухое» операционное поле было отмечено значительное повышение гемостатических свойств. «Сухость» операционного поля достигается временным пережатием сосудов ворот селезенки или сдавливанием краев раны. При этом время воздействия уменьшалось со 100-120 до 60-80 с [14]. Е.И. Брехов с соавт. [14], и А.Д. Толстой с соавт. [49], сообщили об успешной остановке кровотечения из ран селезенки при ее интраоперационном повреждении.
Несомненный интерес представляют публикации, в которых в сравнительном аспекте содержатся некоторые сведения о применении лазерного скальпеля. Так, R. Orda et al. [78], выявили, что после резекции селезенки лучом СО2-лазера через 21-30 суток процессы организации заканчиваются включением в сформированный рубец инкапсулированных частиц, гигантских клеток и глыбок гемосидерина. Полное заживление после применения лазера наступало за три недели.
В.Н. Кошелев с соавт. [28], выполнили СО2-коагуляцию ран селезенки травматического происхождения у 24 больных с сохранением органа.
В результате многолетних исследований были определены противопоказания к применению СО2-лазера при травматических повреждениях. К ним относятся: тяжелое состояние больного, обусловленное шоком или сопутствующими повреждениями, отрыв селезенки от сосудистой ножки, полное размозжение органа, периспленит, разрыв патологически увеличенного органа. Кроме вышеописанных факторов, авторы подчеркивают, что для проведения подобных операций должна быть «настроенность» всего коллектива на сохранение органа [28].
Основными противопоказаниями к сохранению селезенки служат тяжелый шок с нестабильной гемодинамикой, значительное повреждение паренхимы, отрыв селезенки от сосудистой ножки [13,21,55,61].
С.А. Афендулов [8], F.P. Angelecu N. et al. [57], C.I.C. Nei et al. [76] считают, что выполнение органосохраняющих операций менее уместно в случаях шока, при одновременных повреждениях других органов брюшной полости, массивном загрязнении брюшной полости при проникающих ранах, при неконтролируемом артериальном кровотечении, при тяжелых нарушениях системы свертывания крови, при ожирении и преклонном возрасте.
Важно подчеркнуть, что добиться выполнения органосохраняющих операций в ста процентах наблюдений невозможно. Поэтому, в случае невозможности сохранения селезенки, альтернативой такой операции может быть аутолиентрансплантация [15, 41, 48, 54, 70, 85].
Начало экспериментальной разработки этого метода относится к 20-м годам ХХ века, а интенсивные исследования проблемы началось только в 60-е годы.
В настоящее время предложены многочисленные способы аутолиентрансплантации. К ним относят помещение фрагментов селезенки в большой сальник, в карман брыжейки [16, 76] или в мышечный массив забрюшинного пространства [85], кроме того, предложены способы аутолиентрансплантации в брыжейку тонкой кишки, толстой кишки [22].
Среди всех предложенных методик аутолиентрансплантации можно выделить 2 группы, используемые для подготовки селезеночной ткани к имплантации. К ним относится имплантация «кусочков ткани» с сохранением гистологической структуры и без сохранения структуры - имплантация пульпы или клеточной взвеси селезеночной ткани [8, 35].
При имплантации фрагментов ткани селезенки нарезают небольшие фрагменты органа, определенного размера, погружают в жидкость для удаления излишков крови и помещают в брюшную полость. С целью улучшения приживаемости аутолиентрансплантата Н.И. Батвинников и соавт. [11], предлагают промывать кусочки селезенки в физиологическом растворе с добавлением антибиотиков. Операция не занимает много времени [4, 6, 29, 46].
Имплантация пульпы ткани селезенки требует тщательного ее измельчения и обработки в биологически активных жидкостях, что значительно усложняет операцию [1, 2, 23, 30, 38].
И.И. Бабич и соавт. [9], разработали в эксперименте и применили в клинике оригинальный метод геторотопической аутолиентрансплантации в поперечную мышцу живота с прикрытием трансплантата прядью сальника на ножке. Н.А. Кущ и соавт. [30], предложили реплантацию гомогената пульпы селезенки, для приготовления которой использовали специальное устройство.
В работе А.А. Матиненко [35], показано, что процессы регенерации в ткани селезенки проходят три фазы: некробиотическую, восстановительную и структурной регенерации. Вновь образованная ткань селезенки имеет морфологически органо-типическую функцию [4, 41].
Использование гетеротопической аутолиентрансплантации селезеночной ткани у детей в разволокненную поперечную мышцу живота с перитонизацией прядью большого сальника на ножке позволило предупредить тяжелые осложнения и купировать синдром гипоспленизма [9]. Данная методика, по мнению авторов, обладает некоторыми преимуществами: оптимальными условиями питания селезеночной ткани в различные периоды реваскуляризации трансплантата, локализацией его в функциональном месте с участием в портальном кровообращении, перспективой роста «новой селезенки». В то же время получены сведения, что структурные повреждения в аутолиентрансплантате, изменения в его массе и кровообращении могут оказать отрицательное влияние на фагоцитарную активность [81].
В эксперименте было проведено исследование реваскуляризации фрагментов ткани селезенки в серозно-мышечно-подслизистом лоскуте желудка на сосудистой ножке [12]. При этом выявлена хорошая приживаемость имплантата. Авторы полагают, что селезеночная ткань не только замещает функционирующий орган, но и, в определенной степени, стимулирует адаптационно-компенсаторные процессы после спленэктомии, что проявляется реактивной гиперплазией лимфатических узлов уже с первых дней послеоперационного периода. Авторы считают, что имплантант начинает функционировать через 1-2 месяца.
Реимплантированная ткань селезенки в большинстве случаев хорошо адаптируется, о чем можно судить по тому, что тельца Жолли в эритроцитах, появляющиеся в ближайшее время после операции, перестают определяться к концу второй недели после операции [39]. Авторы показывают, что через 1,5-2 месяца трансплантат начинает визуализироваться при сцинтиографическом и ультразвуковом исследовании. В дальнейшем аутолиентрансплантат функционирует нормально, повышенной наклонности к инфекционным заболеваниям у оперированных больных не отмечается [63]. Вместе с тем оценки жизнеспособности и функциональной активности трансплантатов, высказанные после обследования пациентов, перенесших аутолиентрансплантацию, противоречивы. Так, М.М. Абакумов и соавт. [3], И. Фурка и соавт. [51] расценивают жизнеспособность трансплантатов полной. В то же время P. Klaune et al. [68], эффективность ее оценивают как сомнительную.
Существует точка зрения, что аутолиентрансплантация в сальник уменьшает смертность, повышает выживаемость экспериментальных животных [74]. При этом в клиренсе бактерий большую роль играет масса трансплантата и объем перфузионной ткани [83].
В раннем послеоперационном периоде осложнений не было, при этом авторы отмечают нормализацию иммунного статуса, связанную с регенерацией перенесенной ткани селезенки. К сожалению, отсутствуют сведения об отдаленных результатах этой процедуры (инфекционные осложнения, качество жизни, прогрессирование онкопроцесса, долговременная выживаемость). Негативным фактором следует считать возможные воспалительные осложнения самой аутоспленотрансплантации, которые в неотложной и гнойной хирургии могут достигать 30 % при экстраперитонеальном размещении фрагментов селезенки [5].
E. Kunz et al. [69], произвели 35 реимплантаций ткани селезенки в клинике, пересаживая 35-50 % от массы органа. Через год после операции при помощи сцинтиографии подтверждали наличие селезеночной ткани. При радиоизотопном исследовании с помощью эритроцитов, меченных 99 Тс, уже через две недели отмечалось накопление изотопов в зоне трансплантата [58, 84].
Радионуклидное исследование, выполненное J.C. Orlando et al. [79], показало нарастание функциональной активности селезенки, начиная со 2-й до 3-й недели. В то же время гистологические исследования обнаружили начало клеточной пролиферации с 5-й недели, восстановление структуры ткани к 7-й неделе, массы имплантированной ткани к 24-30-й неделе.
Однако, по мнению М.Х.A. Frederic [65], оценка функционального состояния фрагментов селезенки по степени включения в него радиофармопрепарата ( 99 Тс) не является исчерпывающей. В связи со сказанным, очевидно, что требуются более сложные иммунологические исследования.
К противопоказаниям для аутолиентрансплантации относят: наличие остаточных очагов ткани (спленоз, добавочная селезенка) после иссечения органа, тотальное поражение пульпы гнойно-деструктивным процессом, старческий (более 70 лет) возраст пациента [22].
Необходимо отметить, что в последнее время широкое применение нашла спленэктомия с использованием лапароскопической техники. По мнению К.В. Пучкова и соавт. [40], лапароскопическая спленэктомия является альтернативой открытой спленэктомии при гематологических заболеваний, и ее применение позволяет снизить частоту интра- и послеоперационных осложнений, уменьшить послеоперационный койко-день и улучшить качество жизни пациентов. Б.Ю. Цветков и соавт. [52], в качестве абсолютных противопоказаний для проведения таких операций у гематологических больных, относят увеличение размера селезенки более 30 см, гнойное поражение селезенки. Применив данный вид операции у 18 пациентов, авторы сообщают о двух осложнениях гнойно-септического характера, проявляющихся развитием абсцессов брюшной полости. Широкое использование лапароскопической спленэктомии при гематологических заболеваниях отмечено в детской практике [31]. При этом, по мнению А.Ф. Дронова и соавт. [31], применение данной методики позволяет получить отличные функциональные и косметические результаты при отсутствии интра- и послеоперационных осложнений.
Таким образом, вышеизложенное показывает, что практика использования органосохраняющих операций при травматических повреждениях селезенки прошла несколько этапов. Применение таких хирургических вмешательств во многом зависит от технического оснащения операционного блока. Следует подчеркнуть, что, несмотря на большое количество предложенных органосохраняющих операций, до настоящего времени основным вмешательством остается спленэктомия. При этом как альтернатива полному удалению органа все шире применяется аутолиентрансплантация.
Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского, Москва
Закрытая травма живота. Повреждения селезенки. Часть 2
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2016;(2): 4‑10
В XXI веке травма приобрела характер пандемии. В систематическом обзоре литературы [63] приведены данные о том, что ежегодно от травмы погибают 5,8 млн человек, а к 2020 г. эта цифра может вырасти до 8,4 млн. Дорожно-транспортные происшествия являются самой частой причиной смерти людей в возрасте от 15 до 44 лет.
Среди закрытых повреждений органов брюшной полости травма селезенки, по данным разных авторов, составляет от 16 до 50%, занимая по частоте 1-2-е место [11, 14, 27, 57, 77].
Хирургия повреждений селезенки прошла несколько этапов. Спленэктомию выполняли в Китае во втором веке нашей эры [64], однако впервые она была описана в медицинской литературе в 1549 г. [43]. В 1581 г. Viard удалил часть селезенки, выпавшую через колото-резаную рану брюшной стенки [24]. В обоих случаях наступило выздоровление. До 80-х годов прошлого века спленэктомия была единственной операцией при травме селезенки. Так, в руководстве по оперативной хирургии написано: "В связи с этим обстоятельством, характеризующим паренхиматозный орган, кроме спленэктомии, то есть полного удаления селезенки, никакие иные вмешательства на ней не рекомендуются" [15]. Углубление знаний о многочисленных функциях селезенки [18], в том числе иммунной [7, 16, 17], привело к разработке органосохраняющих операций [2, 8, 10] и аутотрансплантации ткани селезенки [1, 19]. После успешного применения консервативной терапии повреждений паренхиматозных органов у детей эта тактика была распространена на взрослых [68].
Морфологические аспекты травмы селезенки, в том числе двухмоментного разрыва, исследованы в работах А.П. Вилька и соавт., М.А. Сапожниковой и I. Riezzo и соавт. [9, 20, 69].
Для повреждения селезенки, особенно патологически измененной, не требуется приложения большой силы. Хорошо известны случаи ее спонтанного разрыва при различных заболеваниях [25, 42, 46, 51, 74, 87]. Прочность селезенки на разрыв на 4 / 5 обеспечивается неповрежденной капсулой [73].

В настоящее время общепринятой является классификация повреждений (Organ Injury Scaling), The American Association for the Surgery of Trauma [58]. Раздел, посвященный повреждениям селезенки, опубликован в 1989 г. и пересмотрен в 1994 г. (см. таблицу ).
Повреждение селезенки можно предполагать, исходя из механизма травмы (удар в левую половину туловища), при наличии переломов VIII-XII ребер слева. K. Boris и соавт. [30] показали, что вероятность повреждения селезенки у пострадавших с переломом пяти и более ребер с левой стороны превышает таковую у пострадавших с переломом от одного до четырех ребер, однако тяжесть повреждения селезенки не коррелирует с количеством сломанных ребер. Клиническая картина разрыва селезенки характеризуется признаками внутрибрюшного кровотечения. Патогномоничным для травмы селезенки считают симптомы Kehr (френикус-симптом, т.е. боль в области левого надплечья и левого плечевого сустава) и ваньки-встаньки (усиление боли в горизонтальном положении больного), хотя они встречаются очень редко [3]. Следует помнить, что у пострадавшего с нарушением сознания и при сочетанной травме с доминирующими повреждениями в других областях тела клиническая картина может быть завуалирована [79]. Следовательно, любому пострадавшему с травмой живота показано инструментальное обследование и клиническое наблюдение.
Возможности и ограничения различных диагностических методов (УЗИ, КТ, лапароцентез и лапароскопия) были обсуждены в предыдущей лекции. По данным анкетирования, более 80% швейцарских хирургов начинают инструментальное обследование при абдоминальной травме с УЗИ [72], и автор лекции поддерживает эту точку зрения. Поскольку методика FAST имеет низкую чувствительность в определении травмы селезенки [35], у гемодинамически стабильных пострадавших при УЗИ необходимо осматривать органы брюшной полости и забрюшинного пространства. Подозрение на травму органов брюшной полости на основании данных УЗИ (в том числе жидкость в брюшной полости и забрюшинное кровоизлияние) является показанием к проведению КТ.
КТ - наиболее точный диагностический способ, позволяющий установить тяжесть повреждения селезенки и обнаружить признаки продолжающегося кровотечения [70]. Использование КТ при травме, по данным F. Swaid и соавт. [77], способствовало существенному уменьшению количества диагностических лапаротомий. Обязательным является внутривенное контрастное усиление и сканирование в артериальную, портальную венозную и отсроченную фазы [31]. В артериальную фазу лучше выявляются повреждения артерий [80], в венозную и отсроченную - продолжающееся кровотечение и разрыв паренхимы. Ложная артериальная аневризма, наличие зоны повышенного накопления контрастного вещества в паренхиме (blush), большое количество жидкости в брюшной полости служат признаками продолжающегося кровотечения [32]. Учитывая риск повторного кровотечения у пострадавших, которых лечат консервативно, многие исследователи рекомендуют выполнять повторную КТ в сроки от 48 часов [55] до 7 сут [60] после травмы.
Лапароцентез и диагностический перитонеальный лаваж в последние годы применяют реже, чем неинвазивные методы диагностики. Показанием к применению лапароцентеза и перитонеального лаважа является неинформативность УЗИ и невозможность выполнить КТ. Считаем необходимым напомнить, что лапароцентез и лапароскопия не позволяют диагностировать центральную гематому селезенки и, следовательно, проводить адекватную этому состоянию терапию. В таких ситуациях интенсивное внутрибрюшное кровотечение при двухмоментном разрыве селезенки оказывается полной неожиданностью как для пострадавшего, так и для хирурга.
Все исследователи считают основным фактором, влияющим на выбор тактики при травме селезенки, показатели гемодинамики [48, 49, 53, 86, 89].
Пострадавшие с нестабильной гемодинамикой и большим количеством жидкости в брюшной полости, по данным УЗИ или положительным результатом лапароцентеза, требуют немедленной лапаротомии [75].
Операция при интенсивном внутрибрюшном кровотечении направлена на спасение жизни, поэтому должна выполняться настолько быстро, насколько это возможно. Автор лекции, имеющий 25-летний опыт экстренной хирургии, в основном хирургии повреждений, считает необходимым напомнить неукоснительную последовательность действий во время лапаротомии у пострадавшего с абдоминальной травмой. Как уже было сказано в предыдущей лекции, универсальным доступом при абдоминальной травме является верхняя средне-срединная лапаротомия.
Лапаротомия, снимая тампонирующий эффект, может приводить к гипотонии. Если снижение давления имеет выраженный или критический характер, а ревизия органов брюшной полости затруднена или невозможна вследствие большого гемоперитонеума, целесообразно прижать кулаком аорту к позвоночнику сразу ниже диафрагмы. Этот прием позволяет добиться некоторой стабилизации гемодинамики, дает дополнительное время на инфузионную терапию и аспирацию крови, которую целесообразно выполнять с использованием аппаратов для реинфузии.
После эвакуации крови из брюшной полости выполняют ее полноценную и быструю ревизию. При необходимости опорожнить желудок устанавливают назогастральный зонд. Тонкую кишку эвентрируют из брюшной полости, а поперечную ободочную оттягивают каудально - это улучшает обзор верхнего отдела брюшной полости. Осматривают и пальпируют органы брюшной полости в следующем порядке: диафрагмальная поверхность правой доли печени и правая половина диафрагмы; висцеральная поверхность правой доли печени и желчный пузырь; диафрагмальная и висцеральная поверхности левой доли печени; левое поддиафрагмальное пространство (селезенка и левая половина диафрагмы). Каждый этап осмотра заканчивают тампонадой правого поддиафрагмального, подпеченочного и левого поддиафрагмального пространств. Затем осматривают абдоминальный отдел пищевода, переднюю стенку желудка с малым сальником, видимую через брюшину часть двенадцатиперстной кишки. После этого проводят ревизию ободочной кишки в направлении от слепой к сигмовидной с одновременным осмотром брюшины латеральных каналов и пальпацией почек. Переместив поперечную ободочную кишку каудально, последовательно, от связки Трейтца до илеоцекального перехода, осматривают тонкую кишку, ее брыжейку и оба брыжеечных синуса. На поврежденные артерии накладывают зажимы Бильрота или сосудистые - в зависимости от необходимости реконструктивной сосудистой операции, сквозные разрывы органов желудочно-кишечного тракта изолируют салфетками, смоченными антисептиком.
После окончания ревизии брюшной полости тампоны удаляют. Промокание тампона кровью свидетельствует о продолжающемся кровотечении и указывает на его возможный источник. Следует подчеркнуть, что полноценная ревизия органов брюшной полости предшествует восстановительному этапу операции. Типичная ошибка молодых хирургов заключается в том, что сначала ушивают то повреждение, которое первым бросилось в глаза, затем продолжают ревизию и снова прерывают ее для репарации другого обнаруженного повреждения и т.д. При такой неправильной последовательности действий травма аорты или нижней полой вены будет обнаружена последней со всеми вытекающими последствиями. О показаниях к ревизии забрюшинного пространства и методах ее выполнения будет рассказано в одной из следующих лекций.
Итак, травма селезенки обнаружена. Что делать? Ключом к любой операции на селезенке являются ее мобилизация и выведение на уровень лапаротомной раны. В отличие от больных с гематологическими заболеваниями, это удается сделать у большинства пострадавших. Попытки выполнить операцию на селезенке в глубине левого поддиафрагмального пространства чреваты дополнительной кровопотерей, плохим гемостазом и травмой хвоста поджелудочной железы. Предложены два способа мобилизации селезенки, условно их можно назвать "передний" и "задний".
"Задний" способ применяют при мобильной селезенке, его легче выполнить у худощавых пациентов и при наличии широкого реберного угла. Мобилизацию начинают со смещения селезенки в сторону лапаротомной раны и пересечения селезеночно-почечной связки. Проникнув указательным пальцем правой руки, а затем и кистью в жировую клетчатку, хирург расслаивает ее, мобилизуя этим селезенку с хвостом поджелудочной железы [5]. Следует подчеркнуть, что во время этого маневра необходимо тыльной поверхностью пальца или кисти ощущать переднюю поверхность почки, это свидетельствует о нахождении "в слое", что исключает дополнительную травму селезенки и поджелудочной железы. Ротация селезенки и смещение ее к лапаротомной ране позволяют быстро наложить зажимы и остановить кровотечение. Поскольку при таком способе мобилизации зажимы нередко накладывают одновременно на "ножку" селезенки и желудочно-селезеночную связку, нужно быть очень внимательным, чтобы не захватить в зажим хвост поджелудочной железы и большую кривизну желудка. Перевязкой и пересечением селезеночно-ободочной и желудочно-селезеночной связок (если это не было выполнено на предыдущем этапе) заканчивают операцию.
Некоторые хирурги [4, 22] считают, что лигирование селезеночной артерии можно сочетать с органосохраняющей операцией на селезенке и это не приводит к увеличению послеоперационных осложнений в виде панкреатита и ишемии селезенки. Другие авторы [86] пишут: ". те селезенки, которые мы раньше могли сохранить во время операции, сейчас мы лечим без операции", поэтому если пострадавшему с травмой селезенки показана операция, то это всегда спленэктомия [90]. В пользу этого свидетельствует также то, что при закрытой травме в отличие от колото-резаного ранения объем внутриорганного повреждения неизвестен и чаще всего больше, чем его наружные проявления.
В своей практической деятельности мы поступаем следующим образом. Если по результатам осмотра принято решение о спленэктомии, кровотечение неинтенсивное, а анатомические условия сложные, мобилизацию проводим по "переднему" способу. Если кровотечение интенсивное и доступ к селезенке технически прост, выбираем "задний" способ. Если предполагается органосохраняющая операция, то селезеночную артерию не перевязываем, а берем на турникет, который снимаем после окончания оперативного приема на селезенке.
Пострадавшим со стабильной гемодинамикой и признаками травмы органов брюшной полости по данным УЗИ проводят КТ и уточняют возможность консервативной терапии. В травматологических центрах первого уровня в 50-75% наблюдений при травме селезенки начинают консервативную терапию [55, 61, 66]. Необходимыми организационными условиями консервативной терапии являются повторные осмотры, лабораторные и инструментальные методы обследования, постоянная доступность операционной и анестезиологической службы [76].
Эндоваскулярная эмболизация - это важная составляющая консервативной терапии [47, 59, 65, 75], хотя ее применяют менее чем в 10% наблюдений [38]. Показания к ангиографии и ее эффективность остаются предметом дискуссий. Большинство авторов полагают, что ангиография показана при IV-V степени повреждения селезенки, продолжающемся кровотечении (blush) [29], сосудистых повреждениях [56]. Некоторые авторы считают дополнительными показаниями к ангиографии гипотонию, не корригируемую инфузионной терапией, и необходимость в повторных гемотрансфузиях [34].
Показанием к эндоваскулярной операции служит обнаружение при ангиографии экстравазации контрастного вещества (в брюшную полость или интрапаренхиматозно), ложной артериальной или артериовенозной аневризмы. Косвенными показаниями являются "обрыв", спазм или тромбоз ветви селезеночной артерии. Существует три метода эмболизации. При проксимальной эмболизации осуществляют окклюзию ствола селезеночной артерии после отхождения от нее ветвей к поджелудочной железе (дорсальной панкреатической артерии). Дистальная (суперселективная) эмболизация предполагает идентификацию и окклюзию только поврежденного сосуда. Сочетание двух методов называют комбинированной эмболизацией. К каждому методу существуют свои показания, однако формат лекции для хирургов не позволяет обсудить этот вопрос. Проксимальная эмболизация более надежна и выполняется быстрее, но после нее чаще возникают осложнения, хотя J. Frandon и соавт. [44], B. Schnüriger и соавт. [71] c этим не согласны. К "большим" осложнениям эмболизации относят повторное кровотечение [88], абсцесс [78] селезенки и сепсис, панкреатит [62], тотальный инфаркт селезенки, к "малым" - инфаркт части селезенки [50]. Общие осложнения ангиографии (повреждение сосуда, нефропатия и пр.) в настоящей лекции также не обсуждаются.
По данным метаанализа J. Requarth и соавт. [66], включившего 10 157 пострадавших, консервативная терапия была успешной в 91,7% наблюдений. Очевидно, что чем строже критерии отбора пострадавших для проведения консервативной терапии, тем лучше ее результаты. Более успешна консервативная терапия повреждений селезенки в травматологических центрах первого уровня, университетских клиниках, стационарах, регулярно использующих ангиографию [28].
Предикторами неудачи консервативной терапии F. Carvalho и соавт. [36] считают общую тяжесть травмы и степень повреждения селезенки. В 2000 г. G. Velmahos и соавт. [81, 82] отмечали, что консервативная терапия при травме селезенки III и более степени и необходимости в переливании 1 л крови менее успешна, к 2010 г. они несколько изменили свое мнение [83] и называли такими факторами уже V степень травмы селезенки и черепно-мозговую травму.
Что делать при неудаче консервативной терапии? Если клиническая картина кровотечения очевидна, альтернативы открытой операции нет. Если продолжающееся кровотечение проявляется увеличением количества жидкости в брюшной полости по данным УЗИ, а гемодинамика продолжает оставаться стабильной, то целесообразно выполнить лапароскопическую спленэктомию [23, 26].
Остановку кровотечения из разрыва селезенки осуществляют с использованием швов, химического (Tachocomb, SURGICEL, 3% раствора натрия тетрадецил сульфата) или физического (ультразвукового, электрического, аргоно-плазменного) воздействия, однако в связи с крайней редкостью подобных наблюдений в этой лекции мы их не рассматриваем.
Аутотрансплантацию фрагментов [19, 45] или ткани [6, 12, 54] селезенки, довольно распространенную в 90-е годы XX века, в настоящее время применяют гораздо реже, поскольку доказать ее практическую пользу не удалось.
Послеоперационные осложнения и осложнения при проведении консервативного лечения пострадавшего с травмой селезенки включают повторное кровотечение, травматический панкреатит, инфильтрат и абсцесс левого поддиафрагмального пространства. Ятрогенная травма большой кривизны желудка может привести к некрозу его стенки, формированию абсцесса и желудочного свища. Лечение этих осложнений осуществляют по общим принципам хирургии. Автор лекции убежден, что тщательное соблюдение всех этапов операции сводит появление таких осложнений к минимуму.
Специфическое осложнение спленэктомии - overwhelming postsplenectomy infection (OPSI), или подавляющая постспленэктомическая инфекция, было описано H. King и H. Shumaker [52] у детей, оперированных по поводу различных гематологических заболеваний. Подавляющую постспленэктомическую инфекцию вызывают инкапсулированные микроорганизмы (пневмококки и менингококки), инфекция развивается очень быстро и приводит к летальному исходу в 50% наблюдений. Подавляющая постспленэктомическая инфекция у взрослых пациентов, оперированных по поводу травмы, в отличие от педиатрической популяции, является казуистикой [37]. J. Wang и соавт. [85] провели телефонный опрос 889 пациентов, перенесших спленэктомию, и обнаружили, что подавляющая постспленэктомическая инфекция имела место у одного из них, что составило 0,1%.
Во многих странах существуют рекомендации для пациентов после спленэктомии или с нефункционирующей селезенкой, которые включают обязательную вакцинацию, информирование и обучение пациентов и антибактериальную терапию, по требованию или постоянную [40], однако проверки показывают, что эти рекомендации плохо соблюдают и врачи, и пациенты [33, 41, 84].
Подводя итог, считаем нужным сказать, что тщательное следование изложенным принципам диагностики и лечения пострадавших с закрытой травмой селезенки позволяет снизить летальность и количество осложнений до минимальных значений. Так, в течение последних 25 лет в Научно-исследовательском институте скорой помощи им. Н.В. Склифосовского смерть больного с закрытой изолированной травмой селезенки является казуистикой.
Читайте также:
