Показания, методика введения лекарств, контраста в крестцово-подвздошный сустав и лобковый симфиз
Обновлено: 28.04.2024
МРТ крестцово-подвздошных сочленений – метод выявления болезней крупных неподвижных суставов, соединяющих крестец с костями таза. Магнитно-резонансная томография – безопасная и точная процедура, которая использует вместо вредного рентгеновского излучения только магнитное поле и радиоволны. МРТ эффективнее и раньше других методов обнаруживает признаки сакроилеита – воспаления крестцово-подвздошных суставов.
Где находится крестцово-подвздошное сочленение
Крестцово-подвздошное сочленение – крупный малоподвижный сустав, образованный ушковидными поверхностями крестца и подвздошной кости, покрытыми плотным волокнистым хрящом. Наиболее подвижно крестцово-подвздошное сочленение у маленьких детей. С возрастом, из-за возрастающих вертикальных нагрузок, сустав становится крепче – на суставных поверхностях образуются гребни и впадины, заходящие друг за друга. Стабильность сустава также обеспечивается мощными связками, по прочности превосходящими кости таза.
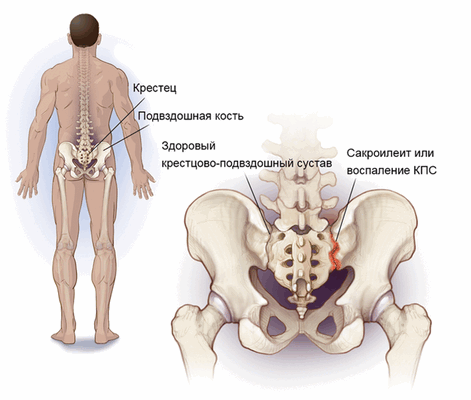
Основная функция сочленения – поглощение ударных нагрузок, поддержка для позвоночника, вращение пояса нижних конечностей относительно позвоночника в пределах 2-18 градусов. Сустав также принимает непосредственное участие в ходьбе.
Болезни крестцово-подвздошного сочленения
Сакроилеит – воспаление крестцово-подвздошного сочленения. Служит характерным признаком ревматоидного артрита и других суставных патологий, болезни Бехтерева. Сакроилеит – это один из диагностических критериев болезни Крона и неспецифического язвенного колита. Воспаление также может быть признаком бруцеллеза, дегенеративно-дистрофических явлений (артроза, остеоартрита). Сакроилеит ведет к патологической подвижности (нестабильности) или анкилозу (патологическому сращению) крестцово-подвздошного сочленения. Нарушение функции сустава при этом становится источником постоянных болей.

Область крестцово-подвздошного сочленения может поражаться при опухолях, метастазах в кости таза, инфекционном процессе (остеомиелит).
Показания и противопоказания для МРТ крестцово подвздошных сочленений
МРТ крестцово-подвздошного сочленения рекомендуют при наличии следующих жалоб пациента:
- боль внизу спины, в ягодицах, крестце, отдающая в бедро – признак сакроилеита и нестабильности КПС;
- боль усиливается, когда человек долго стоит или сидит, при поворотах тела, длительной ходьбе, при попытках изменить положение, встать со стула;
- характерный симптом – возникновение или усиление болей при подъеме по лестнице, переносе тяжести тела с одной ноги на другую, попытке перевернуться лежа в постели;
- ограничение подвижности позвоночника;
- наличие объемных образований, отека, припухлости, узлов и шишек, определяющихся визуально или наощупь.
МРТ крестцово-подвздошных сочленения запрещено, если имеются противопоказания:
- кардиостимуляторы, дефибрилляторы, кохлеарные импланты и другие медицинские устройства, имплантируемые в организм пациента – абсолютное противопоказание, если только имплант не изготовлен из МРТ совместимых материалов;
- магнитно-резонансная томография не проводится у пациентов до 5 лет и у беременных в I триместре беременности;
- инородные тела из магнитного металла – также абсолютное противопоказание для МРТ (это особенно касается мелких кусочков металла в глазах, стальных клипс на сосудах головного мозга, осколков и фрагментов боеприпасов);
- вес пациента более 130 кг и/или окружность тела более 150 см – препятствие для исследования, из-за несоответствия антропометрических данных и размеров оборудования для МРТ;
- тяжелая клаустрофобия.
Подготовка к МРТ крестцово-подвздошных сочленений
Очень важно помнить, что магнитно-резонансное сканирование, несмотря на отсутствие необходимости в подготовке, имеет ряд требований. Пациенты перед исследованием должны оставить все лишние предметы в камере хранения – это особенно касается ювелирных изделий, пирсинга, любых металлических предметов, телефонов и гаджетов. Мощные магнитные поля, генерируемые во время МРТ, могут выводить из строя электронику и нагревать металл, вызывая ожоги.
Магнитно-резонансная томография крестцово-подвздошных сочленения с контрастированием
МР-томография КПС поддерживает использование контрастного усиления. Эта методика предусматривает введение в кровь пациента специального контрастного препарата, которые накапливается в патологически измененных тканях при воспалительных заболеваниях и опухолях. Применение контраста значительно облегчает диагностику заболеваний крестцово-подвздошных сочленений и повышает информативность исследования, особенно в спорных случаях.
МРТ крестцово-подвздошного сочленения в STIR-режиме
Магнитно-резонансная томография – не одно исследование, а целый комплекс алгоритмов, режимов и программ, применяющихся для диагностики заболеваний. Режим STIR – один из таких алгоритмов, подавляющий сигнал от жировой ткани и выявляющий сакроилеит на ранних стадиях, когда воспаление проявляется только отеком костного мозга. Другие методы диагностики не способны выявлять сакроилеит в самом начале, что в конечном итоге ухудшает прогноз и препятствует эффективной профилактики осложнений.

Как проводится магнитно-резонансная томография крестцово-подвздошного сочленения
МР-томография проводится с помощью томографа – аппарата в виде цилиндра, лежащего на боку, с коротким и широким туннелем в центре. Этот туннель – рабочая часть установки, в нем во время исследования находится пациент. Для этого в туннеле имеются направляющие, по которым передвигается стол для больного.
Перед началом исследования необходимо убедиться, что вы оставили все посторонние предметы, а особенно предметы из металла, в камере хранения. Затем, пройдя в помещение с томографом, с помощью медперсонала пациента укладывают на стол. На уши рекомендуется надеть наушники – они приглушают достаточно громкие звуки работающего томографа. Чтобы сделать исследование комфортнее, через них также транслируют спокойную музыку и передают указания оператора.
Длительность МР-томографии КПС – 15 минут. При необходимости в контрастном усилении процедура длится 30 минут. После завершения исследования вам необходимо подождать не более 30 минут, пока врачи не расшифруют снимки.
Что покажет МРТ крестцово подвздошных сочленений
Любой пациент хочет узнать, что видно на МРТ крестцово-подвздошных сочленений. Поэтому мы дарим консультацию врача-рентгенолога каждому нашему пациенту – специалист в области МРТ-диагностики покажет вам ваши снимки, расскажет, какие изменения и признаки были обнаружены, каким болезням они могут соответствовать. Если вы делали МРТ ранее, захватите старые снимки с собой – это позволит сравнить их с новыми и выяснить, есть ли положительная или отрицательная динамика развития болезни.

Расшифровка МРТ крестцово-подвздошных суставов
На серии послойных снимков, сделанных в нескольких проекциях через область крестца и таза, легко увидеть сами КПС, их суставные поверхности и суставные хрящи, полость сустава, окружающие его связки и сухожилия, а также кости таза. Врач МРТ диагностики, просматривая снимки, обращает внимание на отклонения от нормы, признаки воспалительных изменений, сужение суставной щели, наличие выпота в суставную полость. В STIR-режиме могут обнаруживаться признаки сакроилеита в виде отека костного мозга. При использовании контраста оценивается динамика его накопления и высвобождения из тканей. Исключается наличие грубых изменений в виде опухолей, остеомиелита, остеопороза и т.д. Полученная информация после расшифровки снимков заносится в заключение.
Показания, методика введения лекарств, контраста в крестцово-подвздошный сустав и лобковый симфиз
Принципы артрографии крестцово-подвздошного сустава и лобкового симфиза
а) Подготовка:
• Остеоартроз
• Болезненная нестабильность
• Выявление инфекционного процесса
б) Процедура:
• Крестцово-подвздошный сустав (КПС):
о Пациент лежит на животе
о Ориентация на нижний край сустава
о Пучок излучения направлен под небольшим углом, чтобы визуализировать сустав в профиль
о Передний отдел сустава расположен латеральнее заднего - Следует ориентироваться на задний отдел сустава
о Траектория введения иглы должна совпадать с направлением пучка излучения
• Лобковый симфиз:
о Пациент лежит на спине
о При введении иглы по средней линии игла может попасть в фиброзно-хрящевой диск
о Следует направлять иглу немного в сторону от срединной линии, но так, чтобы она находилась на равном расстоянии от верхнего и нижнего краев симфиза
• Другие методы диагностики:
о МРТ позволяет выявить выпот в суставе, отек костного мозга; УЗИ - выпот в лобковом симфизе, однако выпот в КПС, как правило, визуализируется плохо
(Слева) Прицельная рентгеноскопия, заднепередняя проекция: отмечается, что кончик иглы находится в крестцово-подвздошном суставе (КПС). Контрастный препарат свободно поступает из иглы по суставу в нижний заворот синовиальной оболочки.
(Справа) Прицельная рентгеноскопия, заднепередняя проекция: определяется ток контрастного препарата в нижнем отделе КПС. Передний край данного сустава в проецируется латеральнее, поэтому хирургу следует вводить иглу медиальнее, чтобы достичь заднего отдела сустава. (Слева) Аксиальная КТ в костном окне, пациент, страдающий инфекционным артритом: визуализируется положение иглы при ее введении в сустав под контролем КТ. Следует отметить, что сустав ориентирован косо, его передний отдел расположен латеральнее заднего.
(Справа) Прицельная рентгеноскопия, передне-задняя проекция: визуализируется игла, введенная в лобковый симфиз. Линейный дефект накопления в центре соответствует фиброзно-хрящевому диску. С возрастом диск подвергается перфорации в, вследствие чего могут контрастироваться обе половины симфиза.
в) После процедуры:
• После введения кортикостероидных препаратов боль может временно усилиться
• В большинстве случаев процедура позволяет ослабить боль
г) Осложнения:
• Трудности:
о Игла введена в верхнюю часть КПС:
- Верхние 2/3 сустава представлены преимущественно синдесмозом, а синовиальный отдел сустава находится спереди, вследствие чего он трудно достижим из заднего доступа
о Отсутствует поступление контрастного препарата, несмотря на кажущееся правильное положение иглы:
- Обычно это вызвано тем, что игла попадает в хрящ
- Следует слегка извлечь иглу, продолжая вводить контраст, пока он не начнет поступать свободно
Показания, методика введения лекарств, контраста в коленный сустав
а) До процедуры:
1. Показания:
• Стандартом диагностики патологических изменений внутри коленного сустава является МРТ, выполняемая без артрографии:
о МР-артрография проводится преимущественно пациентам, перенесшим хирургическое вмешательство
о При наличии противопоказаний к проведению МРТ может выполняться КТ-артрография
• В большинстве случаев лечебные внутрисуставные инъекции и аспирация выполняются без помощи методов визуализации:
о Под контролем визуализации лечебные внутрисуставные инъекции и аспирация чаще всего проводятся пациентам, страдающим избыточным весом
2. Подготовка к процедуре:
• Препараты:
о 1% раствор лидокаина
о Контрастный препарат:
- Для КТ-артрографии: неионогенный йод-содержащий контрастный препарат, разбавленный физиологическим раствором и анестетиком в соотношении 1:1
- Для МР-артрографии контрастный препарат на основе гадолиния в разведении 1:200 с неионогенным контрастным препаратом, физраствором и анестетиком
• Оборудование:
о Набор для артрографии
о Игла:
- 20-23G, 38 мм игла для надколенно-бедренного доступа
- 20-23G, 90 мм спинальная игла для «артроскопического» доступа
о Стерильный чехол для ультразвукового датчика и гель
б) Процедура:
1. Положение пациента/ориентиры:
• Оптимальный доступ:
о Наиболее распространенный вариант: пациент лежит на спине со слегка согнутыми коленями
о Альтернативно: пациент лежит на боку в положении бегуна
• У тучных пациентов надколенник может пальпироваться плохо:
о Альтернатива 1: поместить пациента в положение бегуна, иглу вводить под контролем рентгеноскопии (боковая проекция)
о Альтернатива 2: воспользоваться подходом, разработанным для проведения артроскопии

(Слева) Положение пациента, позволяющее обеспечить надколенно-бедренный доступ. Надколенно-бедренный сустав, как пра вило, легко пальпируется. Игла может вводиться по медиальной или латеральной поверхности.
(Справа) Положение пациента, позволяющее обеспечить медиальный надколенно-бедренный или «артроскопический» доступ. В такой позиции проще контролировать положение иглы при рентгеноскопии в боковой проекции.
2. Этапы процедуры:
• Манипуляция из надколенно-бедренного доступа под контролем рентгеноскопии:
о Выбор медиального или латерального доступа зависит от личных предпочтений; оба доступа эффективны
о Полость сустава обычно шире с медиальной стороны (при остеоартрозе или латеральном подвывихом надколенника)
о В случае манипуляции из медиального доступа при положении пациента лежа на спине могут возникать неудобства:
- Манипуляцию из медиального доступа проще выполнять при положении пациента в позе бегуна
о Методика:
- Выполняются пальпация и маркировка надколенно-бедренного сустава: у худых пациентов он прощупывается легко; для выявления сустава надколенник можно сдвинуть
- Область инъекции дезинфицируется и обкладывается простынями
- Подкожно вводится анестетик; ткани анестезируются вплоть до капсулы сустава
- В надколенно-бедренный компартмент вводится игла 38 мм
- Вводится небольшое количество (2-3 мл) йод-содержащего контрастного препарата
- После того как положение иглы внутри полости сустава подтверждено, вводится 20-30 мл контрастного препарата (разведенный препарат на основе гадолиния для МРТ, йод-содержащий препарат для КТ)
- Совет: контрастный препарат, как правило, скапливается в наднадколенниковом завороте; чтобы «выдавить» препарат в нижний отдел сустава, во время инъекции надколенник можно стянуть гибкой тканью
о Частые ошибки:
- Недостаточно глубокое введение иглы; при манипуляции из такого доступа иглу длиной 38 мм безопасно вводить на большее расстояние, вплоть до погружения канюли
- Попадание иглы в надколенник или мыщелок бедренной кости за пределами полости сустава (менее вероятно при выполнении манипуляции в позе бегуна); иглу можно продвигать, пока она не достигнет полости сустава (попадание иглы в надколенник болезненно!)
- Введение иглы в префеморальную жировую клетчатку; если вводимый контрастный препарат распределяется в виде зерен, необходимо сместить иглу кпереди
- Введение иглы выше надколенника: чаще это происходит
у пациентов с избыточным весом; следует оценить положение иглы при рентгеноскопии в боковой проекции
• Манипуляция из «артроскопического» доступа под контролем рентгеноскопии:
о Оптимальна для пациентов с избыточным весом
о Наиболее удобно ее выполнять при положении пациента лежа на боку в положении бегуна
о Методика:
- Выполняется пальпация сухожилия надколенника: упростить задачу позволяет разгибание колена пациентом против сопротивления
- Кожные покровы маркируются медиальнее сухожилия на середине расстояния между надколенником и бугристостью большеберцовой кости
- Область инъекции дезинфицируется и обкладывается простынями
- Подкожно вводится анестетик; ткани анестезируются вплоть до капсулы сустава
- Вводимую иглу длиной 90 мм следует направлять кверху и несколько латерально в сторону блока бедренной кости (избегайте межмыщелковой вырезки); положение иглы контролируется при боковой рентгеноскопии
- После подтверждения положения иглы в полости сустава вводится 20-30 мл контрастного препарата (разведенный препарат на основе гадолиния для МРТ, неразведенный неионогенный йод-содержащий препарат для КТ)
о Частые ошибки:
- Игла проходит ниже блока в межмыщелковую вырезку (препарат может попасть в крестообразные связки)
- Игла проходит слишком медиально; следует направлять иглу латеральнее - в сторону центра надколенно-бедренного сустава
- Недостаточно глубокое введение иглы; конечной точкой является суставная поверхность блока

(Слева) Боковая прицельная рентгеноскопия, пациент в позе бегуна: видно, что игла находится в надколенно-бедренном компартменте. Контрастный препарат свободно поступает в полость сустава.
(Справа) Прицельная рентгеноскопия, фронтальная проекция: во время инъекции контрастный препарат свободно поступает в наднадколенниковый заворот и начинает заполнять оставшуюся часть полости сустава.
3. Ультразвуковой контроль:
• Если выпот не визуализируется, разместите датчик над краем надколенника:
о Продвиньте иглу под надколенник, вводимый препарат должен поступать свободно
• Если выпот визуализируется, то под контролем ультразвука продвиньте иглу в расширенный заворот синовиальной оболочки
в) Список использованной литературы:
1. Kalke RJ et al: MR and CT arthrography of the knee. Semin Musculoskelet Radiol. 16(1):57-68, 2012
2. Moser T et al: Anterior approach for knee arthrography: tolerance evaluation and comparison of two routes. Radiology. 246(1): 193-7, 2008
3. Zurlo JV et al: Anterior approach for knee arthrography. Skeletal Radiol. 30(6):354-6, 2001
а) Аббревиатура:
• Крестцово-подвздошный сустав (КПС)
б) Лучевая анатомия:
1. Краткий обзор:
• Тазовые кости спереди соединяются между собой посредством лобкового симфиза, а сзади с крестцом - посредством КПС
• Объем движений в обоих сочленениях небольшой, тем не менее они могут являться источником болевых ощущений
2. Крестцово-подвздошный сустав:
• Крестец сочленяется с подвздошными костями на уровне S1-S3 позвонков
• Сустав состоит из двух компонентов:
о Синовиальный сустав
о Синдесмоз
о Имеет различную конфигурацию на уровне S1-S2 и на уровне S3
Связки крестцово-подвздошных суставов, вид сзади. Благодаря тугому натяжению связок объем движений в крестцово-подвздошных суставах очень мал. Треугольное пространство между задним отделом подвздошного гребня и задней поверхностью крестца заполнено крепкой межкостной крестцово-подвздошной связкой. Связки крестцово-подвздошных суставов и таза, вид спереди. Вентральные связки крестцово-подвздошного сустава преимущественно формируют его капсулу и обладают невысокой прочностью. При МРТ в аксиальной проекции визуализируются синовиальная полость лобкового симфиза и укрепляющие его спереди и сзади связки. Нестабильность данного сустава может возникать в результате спортивных травм, деторождения, инфекционных и неинфекционных артритов. К передней поверхности лобковых костей возле симфиза прикрепляется апоневроз прямой мышцы живота и длинной приводящей мышцы, который в случае отрыва может служить источником боли в области лобка.
• S1-S2: верхние 2/3 сустава:
о Спереди: небольшой синовиальный сустав
о Задняя часть подвздошного гребня соединяется сзади с крыльями крестца посредством синдесмоза
о Связка синдесмоза получила название межкостной крестцово-подвздошной связки о Межкостная крестцово-подвздошная связка:
- Соединяет вентральный край задней части гребня подвздошной кости с дорсальным краем крестца
- При МРТ визуализируется множество пучков связки, разделенных прослойками жировой ткани
• S3: нижняя треть сустава:
о Синовиальный сустав без синдесмоза
о Ниже задней части гребня подвздошной кости; крестец и подвздошная кость непосредственно сочленяются только с помощью синовиального сустава
о Сустав ориентирован косо сзади наперед, с медиальной стороны в латеральную
о Суставные поверхности имеют волнистый контур
о Сзади сустав поддерживается дорсальной крестцово-подвздошной связкой
о Спереди сустав поддерживается вентральной крестцово-подвздошной связкой (менее прочная)
• Дополнительные поддерживающие связки:
о Вентральная и дорсальная крестцово-подвздошные связки расположены на уровне S1-S3
о Дорсальная крестцово-подвздошная связка наиболее важна для стабилизации сустава:
- Соединяет заднемедиальный край подвздошной кости и крестец
- Проходит косо сверху вниз, с латеральной стороны в медиальную
о Вентральная крестцово-подвздошная связка для стабилизации сустава важна в меньшей степени:
- Соединяет передний край подвздошной кости и передний край крестца
• Заворот синовиальной оболочки:
о Небольшой карман на уровне нижнего края сустава
о Здесь часто скапливается выпот
• Движения в суставе:
о В норме о Во время беременности под действием гормонов объем движений может увеличиваться
На уровне позвонка 51 задняя область подвздошного гребня расположена медиальнее латерального края крестца. Примыкающие друг к другу дорсальная поверхность крестца и вентральная поверхность подвздошной кости получили название ушковидных поверхностей. Пространство между вентральной поверхностью задней части гребня подвздошной кости и дорсальной поверхностью крестца заполнено плотной межкостной крестцово-подвздошной связкой. Отдельные пучки этой связки перемежаются с прослойками жировой ткани. Спереди расположен небольшой синовиальный отдел сустава. На уровне позвонка S2 передне-задний размер синовиального отдела сустава увеличивается. Задняя часть подвздошного гребня и межкостная связка становятся уже. На уровне позвонка S3 крестцово-подвздошный сустав является полностью синовиальным. Сустав укрепляют дорсальная и в меньшей степени вентральная крестцово-подвздошные связки. Пучки дорсальной связки сверху короче и направлены горизонтально, снизу длиннее и направлены вертикально.
Видео №1: анатомия крестцово-подвздошного сустава (articulatio sacroiliaca)
3. Лобковый симфиз:
• Синовиальный сустав между лобковыми костями
• Медиальные края лобковых костей выстилает гиалиновый хрящ
• Фиброзно-хрящевой диск в центре суставной полости делит ее на две половины:
о С возрастом диск подвергается дегенерации
о Часто контрастный препарат заполняет только одну половину суставной полости
• Сустав укреплен передней, задней, верхней и нижней (дугообразными) лобковыми связками
4. Рекомендации по визуализации:
• Оценить КПС по рентгенограммам бывает достаточно сложно:
о На рентгенограмме во фронтальной проекции часто видны две и более линии сустава:
- Это обусловлено волнистостью краев суставных поверхностей
- Задний край сустава расположен медиальнее переднего
о Лучше определяется на рентгенограммах в заднепередней проекции:
- Направление расходящегося пучка излучения совпадает с косым ходом суставной щели (сзади наперед, с медиальной стороны в латеральную)
• МРТ позволяет выявить отек костного мозга, свидетельствующий о воспалительном процессе в суставе или о его нестабильности
5. Ошибки интерпретации:
• В составе КПС следует различать синовиальную часть и синдесмоз
• С возрастом может развиваться физиологический анкилоз КПС:
о Обычно является одним из проявлений диффузного идиопатического скелетного гиперостоза; также анкилоз может иметь посттравматический генез
о Анкилоз не обязательно указывает на наличие серонегативной спондилоартропатии
• Не следует принимать ямку по нижнелатеральному краю сустава за эрозивные изменения подвздошной кости:
о Через ямку проходит верхняя ягодичная артерия
о У пациентов, страдающих избыточным весом, ямка может достигать достаточно больших размеров
Аксиальная КТ, мужчина 75 лет: визуализируется анкилоз крестцово-подвздошных суставов на уровне синдесмоза. Синовиальная часть суставов сохранена. Такие изменения возникают с возрастом и не считаются патологическими. При анкилозирующем спондилите сустав подвергается анкилозу как на уровне синдесмоза, так и на уровне его синовиальной части. Артрография, заднепередняя проекция: на уровне нижнего края сустава определяется небольшой заворот синовиальной оболочки, в котором обычно скапливается выпот. Рентгенография переднего отдела таза, передне-задняя проекция: четко определяется прямолинейный вертикальный ход симфиза между телами лобковых костей.
в) Клинические аспекты. Клиническая значимость:
• В обоих суставах могут развиваться остеоартроз, асептический или инфекционный артрит
• В обоих суставах может возникать нестабильность, вызванная травмой, деторождением, занятиями спортом или нарушением биомеханики движений вследствие патологических изменений позвоночника или различной длины нижних конечностей
• Боли в крестцово-подвздошном суставе (КПС):
о Одна из причин болей в пояснице
о Пациенты часто предъявляют жалобы на точечную болезненность в проекции сустава
• Боли в лобковом симфизе:
о Часто боли локализуются в переднем отделе малого таза и носят неопределенный характер
о Возникают при повреждении приводящих мышц, паховой грыже
г) Список использованной литературы:
1. Dar G et al: The association of sacroiliac joint bridging with other enthesopathies in the human body. Spine. 32(10):E303-8, 2007
2. Weksler N et al: The role of sacroiliac joint dysfunction in the genesis of low back pain: the obvious is nt always right. Arch Orthop Trauma Surg. 127(10):885-8, 2007
а) Терминология:
1. Аббревиатура:
• Крестцово-подвздошный сустав (КПС)
2. Показания:
• Остеоартроз
• Болезненная нестабильность
• Выявление инфекционного процесса
3. Подготовка к процедуре:
• Препараты:
о Антисептики: повидон-йод (Бетадин) или хлоргексидина глюконат (бетасепт)
о 1% раствор лидокаина (5 мл)
о 0,5% раствор бупивакаина (5 мл)
о Неионогенный контрастный препарат
о Бикарбонат натрия для буферного раствора анестетика (1:9)
о Для терапевтической артрографии подбирается соответствующий кортикостероидный препарат
• Оборудование:
о Стандартный набор для артрографии
о КПС: спинальная игла 22G

(Слева) Прицельная рентгеноскопия, заднепередняя проекция: отмечается, что кончик иглы находится в крестцово-подвздошном суставе (КПС). Контрастный препарат свободно поступает из иглы по суставу в нижний заворот синовиальной оболочки.
(Справа) Прицельная рентгеноскопия, заднепередняя проекция: определяется ток контрастного препарата в нижнем отделе КПС. Передний край данного сустава в проецируется латеральнее, поэтому хирургу следует вводить иглу медиальнее, чтобы достичь заднего отдела сустава.
2. Подготовка оборудования:
• Пучок излучения центрируется на сустав
• Приготовление вводимого препарата описано в разделе «Основные положения»
4. Отчет:
• Терапевтическая процедура: следует отметить выраженность боли до и после манипуляции по шкале от 1 до 10
• Диагностическая процедура при инфекционном процессе: следует отметить количество и внешний вид аспирированной жидкости
5. Альтернативные методы диагностики/лечения:
• Методы визуализации:
о МРТ позволяет выявить выпот в суставе, отек костного мозга
о УЗИ позволяет обнаружить выпот в лобковом симфизе, однако выпот в КПС, как правило, визуализируется плохо
• Хирургические манипуляции:
о При стойких болях может выполняться артродез

(Слева) Аксиальная КТ в костном окне, пациент, страдающий инфекционным артритом: визуализируется положение иглы при ее введении в сустав под контролем КТ. Следует отметить, что сустав ориентирован косо, его передний отдел расположен латеральнее заднего.
(Справа) Прицельная рентгеноскопия, передне-задняя проекция: визуализируется игла, введенная в лобковый симфиз. Линейный дефект накопления в центре соответствует фиброзно-хрящевому диску. С возрастом диск подвергается перфорации в, вследствие чего могут контрастироваться обе половины симфиза.
в) После процедуры:
1. Ожидаемые результаты:
• В большинстве случаев процедура позволяет ослабить боль
• После введения кортикостероидных препаратов боль может временно усилиться, пока не проявится их эффект
2. Рекомендации:
• Физическая активность на уровне, который может переносить пациент
• Обезболивание ацетаминофеном или нестероидными лекарственными средствами
д) Список использованной литературы:
1. Peebles R et al: Sacroiliac joint dysfunction in the athlete: diagnosis and management. Curr Sports Med Rep. 16(5):336-342, 2017
2. Kennedy DJ et al: Fluoroscopically guided diagnostic and therapeutic intraarticular sacroiliac joint injections: a systematic review. Rain Med. 16(8): 1500-18, 2015
3. Centeno Q: How to obtain an SI joint arthrogram 90% of the time in 30 seconds or less. Pain Physician. 9(2):159, 2006
Читайте также:
- Рентгенограмма, КТ, МРТ при ревматоидном артрите височно-нижнечелюстного сустава (ВНЧС)
- Рентгенограмма, МРТ при эндопротезе, артродезе мелких суставов кисти и стопы
- Обзор конъюнктивита
- Отравление нервно-мышечными блокаторами и их побочные эффекты
- Профилактика посттрансфузионных реакций. Этапы профилактики посттрансфузионных реакций
