КТ, МРТ саркомы Юинга позвоночника
Обновлено: 01.05.2024
а) Терминология:
1. Аббревиатура:
• Саркома Юинга (СЮ)
2. Определения:
• Группа опухолей саркомы Юинга: если отсутствуют морфологически идентичные патологические очаги, то имеется выраженное цитогенетическое сходство:
о СЮ: костное и, редко, мягкотканное расположение
о Примитивная нейроэктодермальная опухоль: костные и мягкотканные опухоли с неотличимыми от саркомы Юинга микроскопическими признаками, но с образованием розетковидных структур
о Опухоль Аскина: идентичное новообразование, но с поражением грудной стенки
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Агрессивный патологический очаг в кости с прорывом кортикального слоя и мягкотканным компонентом
• Локализация:
о Диафизы (33-35%) или метадиафизы (44-59%) длинных трубчатых костей:
- Трубчатые кости поражаются обычно в младшей возрастной группе (первое и начало второго десятилетия жизни)
- Бедренная кость (20%), большеберцовая/малоберцовая кости (18%), кости верхней конечности
о Плоские кости (25%): подвздошные кости, лопатка, грудная клетка:
- Как правило, у пациентов более старшей возрастной группы (конец второго и третье десятилетие жизни)
о Аксиальный скелет: обычно крестец (в 6% случаев СЮ)
о Иногда наблюдается внескелетное или периостальное расположение опухоли
о Локализация опухоли Аскина: стенка грудной клетки
(Слева) КТ, сагиттальная проекция: у пациента 63 лет визуализируется умеренно выраженный склероз S1 позвонка. Признаки кортикальной или интрамедуллярной деструкции не определяются.
(Справа) МРТ, сагиттальная проекция. Режим T1: у этого же пациента визуализируется неоднородный гипоинтенсивный сигнал и признаки полного замещения костного мозга. Имеются признаки прорыва кортикального слоя на фоне его трудно различимой деструкции и небольшого кольцевидного мягкотканного компонента. Сочетание реактивного костеобразования и прорыва кортикального слоя с мягкотканным компонентом типично для саркомы Юинга, которая была подтверждена результатами биопсии. (Слева) МРТ, сагиттальная проекция, режим Т2: у этого же пациента визуализируется низкоинтенсивная склерозированная кость в структуре S1 на фоне оставшейся среднеинтенсивной ткани, что является типичным для саркомы Юинга.
(Справа) Рентгенография в боковой проекции: у этого пациента с необычно медленно растущей саркомой Юинга рентгенографические изменения не визуализируются. Здесь отсутствуют, как признаки костно-деструктивных изменений, так и периостальной реакции. Жировые плоскости не смещены. Однако боль в руке сохранялась, что потребовало дополнительного обследования. (Слева) Сцинтиграфия в ПЗ проекции: у этого же пациента визуализируется зона патологического накопления в среднем отделе диафиза плечевой кости. Настораживает тот факт, что патологические изменения носят настолько расплывчатый характер, что не распознаются при рентгенографии, хотя могут указывать на высокую агрессивность процесса. Здесь следует подозревать саркому Юинга, поскольку патологический очаг имеет срединно-диафизарное расположение в плечевой кости подростка.
(Справа) МРТ, сагиттальная проекция, режим Т1, с подавлением сигнала от жира, с контрастным усилением: визуализируются признаки диффузного накопления контрастного вещества в диафизе с зонами некроза и умеренно выраженным отеком кнаружи от них. Саркома Юинга была подтверждена результатами биопсии.
2. Рентгенография при саркоме Юинга:
• Проникающая костная деструкция (76-82%):
о Склеротического края нет; широкая переходная зона (96%)
о Проникающий характер поражения может быть нечетко выражен
• Истинный матрикс отсутствует:
о Реактивное костеобразование часто проявляется очагом склероза в структуре костного компонента опухоли (40%)
о В структуре мягкотканного компонента признаков реактивного костеобразования не отмечается
• Периостальная реакция, как правило агрессивная (95%), часто пластинчатого характера (по типу «луковой чешуи»), В редких случаях по типу солнечной вспышки
• Мягкотканный компонент может быть небольшим и кольцевидным, либо массивным:
о Часто наблюдается небольшая кортикальная деструкция; иногда небольшие каналы в кортикальном слое
• В ряде случаев на ранней стадии наблюдается медленное развитие процесса, что выражается менее агрессивными признаками:
о Прорыв кортикального слоя или мягкотканный компонент отсутствуют
о Эндостальная реакция представлена утолщением кортикального слоя (21%)
3. КТ при саркоме Юинга:
• Необходима для выявления метастазов в легких при определении стадии процесса
• Дублирует рентгенографические признаки:
о Хорошо визуализируются деструкция кортикального слоя
о Слабовыраженные кортикальные каналы часто распространяются в мягкотканный компонент
- Может потребоваться визуализация в широком диапазоне
- Признаки кортикальной деструкции достоверно визуализируются только в 30% случаев
4. МРТ при саркоме Юинга:
• Режим Т1: образование характеризуется сигналом от низко до среднеинтенсивного
• Последовательности, чувствительные к жидкости: образование характеризуется гомогенным (86%) сигналом от низкой до средней интенсивности (68%); в 32% высокоинтенсивный сигнал:
о Реактивная кость может являться источником значительных низкоинтенсивных зон в костномозговой полости
о Высокоинтенсивная периостальная реакция
о Отек костного мозга и мягких тканей; более выражены в режиме STIR
о Линейные каналы, соединяющие костномозговою полость с мягкотканным компонентом (кортикальная деструкция достоверно визуализируется только в 30-40%):
- Высокосуггестивный признак круглоклеточной опухоли (СЮ, лимфома, лейкемия)
• Режим контрастного усиления: неоднородное, но активное накопление контрастного вещества:
о Часто имеются низкоинтенсивные зоны некроза опухоли
• Внескелетная СЮ: неспецифические МР-признаки:
о В режиме Т1 характеризуется сигналом от низкой до средней интенсивности, в последовательностях, чувствительных к жидкости - неоднородным сигналом от средней до высокой интенсивности, а также активным накоплением контрастного вещества и зонами некроза
о Сопряженные костный мозг и кортикальный слой не изменены
о Извитые сосудистые каналы (низкоинтенсивные во всех последовательностях) в 90%
5. Радионуклидная диагностика:
• Сцинтиграфия: активное накопление в первичной опухоли и любых костных метастазах
• ПЭТ/КТ: особенно эффективна при СЮ:
о СЮ: наибольшее из первичных костных опухолей стандартизованное значение накопления (в среднем 5,3)
о Используется для определения стадии СЮ:
- Более чувствительный метод для определения метастазов костей, по сравнению со сцинтиграфией (чувствительность при ПЭТ/КТ - 88%, при сцинтиграфии - 37%)
о Используется для повторного определения стадии процесса и оценки терапевтического ответа:
- Стандартизованное значение накопления о Используется для оценки рецидива опухоли:
- Чувствительность (96%), специфичность (81%), достоверность (90%)
(Слева) КТ, аксиальная проекция, костный режим: слабовыраженная костная деструкция вдоль тела лопатки расплывчатого характера. Этот пример саркомы Юинга показывает насколько незаметной может быть первичная костная деструкция в плоской кости, даже при наличии массивного мягкотканного компонента.
(Справа) МРТ, корональная проекция, режим Т1: у этого же пациента хорошо отображается размер и характер распространения мягкотканного компонента, который характеризуется минимальной гипоинтенсивностью по отношению к скелетной мышце и распространяется кверху и книзу от акромиального отростка. (Слева) МРТ, аксиальная проекция, режим протонной плотности с подавлением сигнала от жира: признаки поражения подлопаточной и подостной мышц. Мягкотканный компонент характеризуется гиперинтенсивностью, однако обратите внимание насколько слабо выражен костный гиперинтенсивный сигнал, визуализирующийся при МРТ только в более широких порциях кости.
(Справа) МРТ, корональная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: новообразование со значительно выраженным неоднородным контрастным усилением. Наблюдаются обширные низкоинтенсивные зоны, соответствующие центральному некрозу опухоли и отек окружающих мышц. При СЮ могут визуализироваться слабовыраженные костные изменения с крупным мягкотканным компонентом. (Слева) Рентгенография в боковой проекции: очень плотный патологический очаг в структуре проксимального эпифиза большеберцовой кости. Эпифизарная пластинка выглядит интактной, признаков костной деструкции и мягкотканного компонента нет.
(Справа) МРТ, аксиальная проекция, режим Т1, с подавлением сигнала от жира, с контрастным усилением: у того же пациента определяется неоднородная гиперинтенсивность кости с менее диффузной, чем предполагалось при рентгенографии низкоинтенсивной зоной склероза. Здесь визуализируется относительно небольшой кольцевидный компонент. Этот пример СЮ служит напоминанием о реактивном склерозе, который может иметь место при таких состояниях.
в) Дифференциальная диагностика саркомы Юинга:
1. Остеомиелит:
• Проникающая, литическая костная деструкция, сходная с СЮ
• Периостальная реакция обычно линейная, характеризуется большей толщиной, в отличие от СЮ, но может оставаться невидимой
• Реактивный склероз кости может быть идентичен СЮ
• Лихорадка, лейкоцитоз, повышенная СОЭ имеют место как при СЮ, так и при остеомиелите
• МРТ с контрастированием обычно позволяет дифференцировать два состояния по наличию признаков толстостенного абсцесса мягких тканей и интрамедуллярного абсцесса при остеомиелите
2. Остеосаркома:
• Обычно имеет метафизарную локализацию, однако метадиафизарное расположение может встречаться, как при остеосаркоме (ОС), так и при СЮ
• Проникающее агрессивное образование
• Периостальная реакция с большей долей вероятности будет иметь прерывистый характер в виде солнечных лучей
• В большинстве случаев ОС характеризуется наличием некоторого количества остеоидного матрикса; реактивное костеобразование при СЮ может имитировать остеосаркому
3. Гистиоцитоз из клеток Лангерганса:
• Может характеризоваться высокой степенью агрессивности с наличием литической, проникающей костной деструкции, имитирующей СЮ
• Периостальная реакция является отличительным признаком
• Может сопровождаться прорывом кортикального слоя и формированием мягкотканного компонента, который, как правило, имеет меньший размер, чем при СЮ
• Агрессивная форма гистиоцитоза из клеток Лангреганса (ГКЛ) может характеризоваться более быстрой костной деструкцией, чем при СЮ
4. Метастазы:
• Метастазы при нейробластоме у молодых пациентов имитируют СЮ
• Обычно имеют более метафизарное расположение, чем СЮ
5. Лимфома:
• Проникающее, литическое, деструктивное поражение
• Имеет диафизарное или метадиафизарное, центральное расположение, как и СЮ
• Характеризуется массивным мягкотканным компонентом, как и СЮ
• Иногда отмечается эндостальная костная реакция и утолщение кортикального слоя, как при СЮ
• Может иметь мультифокальный характер, особенно, когда развивается у детей, имитируя СЮ с костными метастазами
(Слева) Рентгенография в боковой проекции: в данном случае можно лишь предполагать увеличение плотности в проксимальном отделе большеберцовой кости. Здесь абсолютно отсутствуют рентгенографические признаки периостальной реакции или деструктивных изменений. Это пример очень сложной рентгенографической диагностики саркомы Юинга. При рентгенографии в ПЗ проекции (здесь не показана) патологических изменений выявлено не было.
(Справа) Сцинтиграфия в ПЗ проекции: у этого же пациента накопление определяется не только в проксимальном отделе правой большеберцовой кости, но также и в диафизе левой малоберцовой кости. Такое накопление в малоберцовой кости не является специфичным признаком, однако наводит на мысль о метастазе. (Слева) МРТ аксиальная проекция, режим Т2: неоднородный патологический очаг, со сравнительно низкоинтенсивным участком наряду с зоной неоднородного сигнала высокой интенсивности и мягкотканным компонентом. Низкоинтенсивная зона предполагает наличие реактивных изменений кости при саркоме Юинга, либо слабовыраженного опухолевого остеоида при остеосаркоме.
(Справа) МРТ, корональная проекция, режим Т1: в левой малоберцовой кости визуализируется необычно большой промежуток замещения диафизарного костного мозга, соответствующий зоне сцинтиграфических костных изменений. В этом случае СЮ так проявляется костный метастаз. (Слева) Рентгенография в боковой проекции: у молодого человека, предъявляющего жалобы на боль в ноге, единственными изменениями являются эндостальное утолщение и периостальная реакция. В данном случае саркомы Юинга реактивно измененная кость маскирует расплывчатый характер костной деструкции. В ряде случаев такое агрессивное новообразование при рентгенографии характеризуется утолщением кортикального слоя.
(Справа) МРТ, аксиальная проекция, режим Т1, с подавлением сигнала от жира, с контрастным усилением: редкий случай мягкотканной саркомы Юинга. Патологический очаг представлен неоднородной зоной сигнала высокой интенсивности и не имеет специфических признаков. Бедренная кость не изменена.
г) Патология:
1. Общая характеристика:
• Генетика:
о Опухоли семейства саркомы Юинга характеризуются рекуррентной (11;22) (q24;q12) хромосомной транслокацией (в 90%):
- В 50% имеются вторичные хромосомные аберрации
о Почти во всех случаях развития новообразования из семейства опухолей саркомы Юинга имеет место слияние генов EWS/ETS (85%)
2. Микроскопия:
• Однообразные небольшие округлые клетки с круглыми ядрами и с небольшим количеством цитоплазмы
• Часто определяется PAS-положительный гликоген (70-100%)
• Часто имеются признаки не обширного некроза с наличием жизнеспособных периваскулярных клеток
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Болезненное (82-88%) новообразование (60%)
• Другие признаки/симптомы:
о Лихорадка (20-49%), анемия, лейкоцитоз, повышенная СОЭ (43%):
- Может повышать клиническую настороженность в отношении инфекции
о Патологические переломы случаются редко (5-15%)
2. Демография:
• Возраст:
о Развивается в возрасте 5-30 лет (медиана: 13 лет)
о В 80-90% случаев развивается в возрасте моложе 20 лет
• Пол: М>Ж (1,5:1)
• Эпидемиология:
о Составляет 6-12% от первичных злокачественных опухолей костей
о 3% от всех злокачественных новообразований у детей
о Вторая по частоте костная саркома у детей и подростков (после остеосаркомы)
3. Течение и прогноз:
• Выживаемость в течение пяти лет: 65-82% при широкой хирургической резекции (40% при краевой резекции)
• Уровень рецидивов: 30%, в течение пяти лет (85-90%)
• Выживаемость в течение пяти лет у пациентов с метастазами или рецидивом: 25-39%:
о Метастатическое поражение к моменту выявления заболевания имеется у 30% пациентов
• Прогностические факторы:
о Стадия
о Анатомическое расположение (прогноз хуже при поражении проксимальных отделов, особенно костей таза, чем при дистально расположенных очагах)
о Статус слияния генов EWS/ETS: прогноз лучше при типе 1 слияния генов
о Максимальное стандартизованное значение накопления при ПЭТ/КТ о • Метастазы: заносятся с током крови в легкие, костный мозг, печень
• Вторичное озлокачествление, обусловленное лечением:
о Частота повышается на фоне агрессивной химиотерапии:
- У 2% развивается лейкемия или миелодиспластический синдром, медиана: 2,6 лет после лечения
- У 1,5% развиваются другие солидные опухоли, медиана: 8 лет после лечения
- Кумулятивный риск развития второй саркомы кости составляет 20% к 20 годам
• Могут развиваться поздние осложнения лучевой терапии:
о Прекращение роста → разновеликость конечностей
о Некроз кости, обусловленный облучением
о Саркома, индуцированная облучением
4. Лечение:
• Начальная химиотерапия для контроля микрометастазов и увеличения эффективности методов локального контроля
• Возможна начальная лучевая терапия, особенно когда по функциональным соображениям необходима краевая резекция
• По возможности широкая резекция с целью максимизировать локальный контроль, когда возможно сохранение конечности
• Консолидирующая терапия ± лучевая терапия
е) Диагностическая памятка. Следует учесть:
• Представляет интерес различный характер «небольшой круглоклеточной опухоли», которая может быть представлена доброкачественными и высокозлокачественными структурами:
о Остеомиелит, ГКЛ, лимфома, СЮ
о Любое из этих заболеваний может быть монооссальным или полиоссальным
о Лучевые методы исследования не всегда позволяют их дифференцировать
КТ, МРТ саркомы Юинга позвоночника
а) Терминология:
• Семейство опухолей типа саркомы Юинга (ESFT)
• Включает агрессивные злокачественные опухоли детского возраста: саркома Юинга, опухоль Аскина и периферическая примитивная нейроэктодермальная опухоль (PNET)
б) Визуализация саркомы Юинга:
• Позвоночник: 5% всех опухолей Юинга:
о Наиболее распространенная позвоночная локализация - крестец
о Распространение по ходу периферических нервов
• Может исходить из эпидуральных или паравертебральных мягких тканей
• Инфильтрация/местная деструкция костной ткани:
о В 5% случаев отмечается склерозирование костной ткани (представляющее собой реакцию пораженной кости, но не матрикс опухоли)
о Нередко видны центральные зоны некроза о «Просачивается» сквозь мелкие перфорации кортикальной кости
• Низкая интенсивность Т1-сигнала по сравнению с межпозвонковыми дисками или мышцами:
о В Т2-режиме интенсивность сигнала может быть аналогична сигналу красного костного мозга
о Промежуточная или высокая интенсивность сигнала в режиме STIR
• MPT позволяет наиболее точно оценить степень поражения костей и мягких тканей, тогда как по результатам КТ распространенность опухоли зачастую недооценивается:
о Неравномерное усиление сигнала при контрастировании гадолинием
• КТ информативна в отношении доказательства отсутствия опухолевого матрикса и дифференциального диагноза ее с остеогенной саркомой (ОГС)
(Слева) На схеме показано замещение тела позвонка саркомой Юинга, являющееся причиной умеренного коллапса позвонка. Опухоль через небольшие перфорации в кортикальных пластинках распространяется в окружающие мягкие ткани.
(Справа) На аксиальном КТ-срезе с КУ определяется массивная опухоль Юинга паравертебральных мягких тканей, распространяющаяся в левую поясничную мышцу, дорзальные паравертебральные мышцы, вызывающая деструкцию левой половины тела поясничного позвонка и продолжающаяся эпидурально. (Слева) Аксиальный срез, Т2-ВИ: саркома Юинга, поражающая паравертебральные мышцы и распространяющаяся эпидурально, сдавливая и оттесняя дуральный мешок вправо. Инфильтрация опухолью тела позвонка в данном режиме видна плохо.
(Справа) Аксиальный срез, Т1-ВИ с КУ: диффузно и неравномерно накапливающая контраст опухоль, поражающая левую половину тела поясничного позвонка, эпидуральное пространство и паравертебральные и дорзальные мышцы.
в) Дифференциальная диагностика:
• Примитивная нейроэктодермальная опухоль (PNET)
• Лангергансоклеточный гистиоцитоз
• Остеосаркома
• Метастаз нейробластомы
• Остеомиелит
г) Клинические особенности саркомы Юинга:
• 90% всех случаев саркомы Юинга диагностируются в возрасте младше 20 лет
• Лихорадка, лейкоцитоз, увеличение СОЭ (напоминающие клинику остеомиелита)
• Поражение позвоночника и крестца чаще встречается в более старшем по сравнению с периферическими саркомами Юинга возрасте
Лучевая диагностика саркомы Юинга позвоночника
а) Терминология:
1. Синонимы:
• Семейство опухолей типа саркомы Юинга (ESFT)
• Круглоклеточная опухоль кости
2. Определения:
• Агрессивные злокачественные опухоли детского возраста: саркома Юинга, опухоль Аскина и периферическая примитивная нейроэктодермальная опухоль (PNET)
1. Общие характеристики саркомы Юинга позвоночника:
• Наиболее значимый диагностический признак:
о Инфильтративное литическое поражение тела позвонка или крестца
• Локализация:
о Позвоночник: 5% всех опухолей Юинга
о Поражение в первую очередь тела позвонка и только потом дуги позвонка
о Наиболее распространенная позвоночная локализация - крестец
о Могут поражаться смежные кости: позвонки, ребра или подвздошная кость
о Распространяется вдоль периферических нервов
о Может исходить из эпидуральных или паравертебральных мягких тканей
2. Рентгенологические данные при саркоме Юинга:
• Рентгенография:
о Опухоль, локализованная в теле позвонка или крестце
о Инфильтрация/местная деструкция костной ткани («выеденная» кость)
о Широкая переходная зона:
- Границы опухоли определить сложно
о Деструкцию кортикальных пластинок также увидеть сложно:
- Перфорационные отверстия в кортикальных пластинках лучше всего видны на КТ
о В 50% случаев имеет место экстраоссальный неоссифицированный мягкотканный компонент
о В 5% случаев отмечается склерозирование костной ткани (представляющее собой реактивные изменения, но не опухолевый матрикс)
о Опухоль может приводить к уплощению тела позвонка
о Могут поражаться две и более смежных костей
о При поражении смежных позвонков снижения высоты диска и эрозий замыкательных пластинок, как при спондилодисците, не бывает
3. КТ при саркоме Юинга:
• Инфильтративная интрамедуллярная опухоль± мягкотканный компонент
• Нередко видны центральные зоны некроза
• «Просачивание» опухоли через мелкие перфорации кортикальных пластинок:
о Широких зон деструкции кортикальных пластинок обычно не бывает
• Гетерогенное контрастное усиление
• Изредка отмечается остеосклероз, связанный с реактивным новообразованием костной ткани:
о Картина может напоминать остеогенную саркому (ОГС)
о Оссификации мягкотканного компонента опухоли не бывает
• Мягкотканный компонент саркомы Юинга выглядит достаточно неспецифично
4. МРТ при саркоме Юинга:
• Образование с нечеткими границами, исходящее из позвонка или мягких тканей:
о Низкая интенсивность Т1-сигнала по сравнению с межпозвонковыми дисками или мышцами
о В Т2-режиме интенсивность сигнала может быть аналогична сигналу красного костного мозга
о Промежуточная или высокая интенсивность сигнала в режиме STIR
• Нередко видны центральные зоны некроза:
о Неравномерное усиление сигнала при контрастировании гадолинием
- Контрастирование зоны перитуморозного отека
• Несмотря на распространение опухоли в мягкие ткани кортикальные пластинки чаще всего видны достаточно хорошо:
о «Смазанная» картина, связанная с перфорацией опухолью кортикальных пластинок
5. Радиоизотопные методы исследования:
• Костная сцинтиграфия:
о Положительный результат исследования во всех трех фазах сканирования
• ПЭТ:
о Усиление захвата ФДГ в области первичной опухоли, метастатических очагов
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о МРТ позволяет наиболее точно оценить степень поражения костей и мягких тканей, тогда как по результатам КТ распространенность опухоль зачастую недооценивается
- Ввиду наличия перитуморозного отека размеры опухоли могут быть переоценены
• Протокол исследования:
о МРТ для оценки распространения опухоли:
- Сагиттальные Т1-ВИ
- Аксиальные и сагиттальные STIR, Т1-ВИ с КУ
о КТ информативна в отношении доказательства отсутствия опухолевого матрикса и дифференциального диагноза ее с остеогенной саркомой (ОГС)
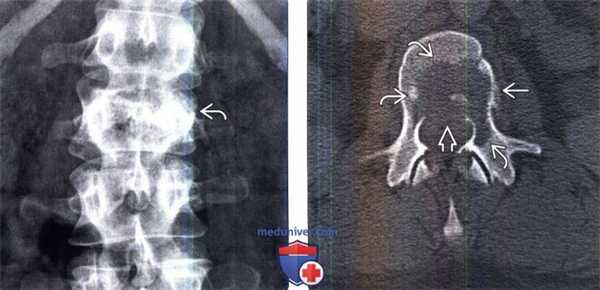
(Слева) Рентгенография в прямой проекции: опухоль Юинга L2 позвонка. Зону деструкции кости на рентгенограмме оценить сложно, однако здесь все же видно, что левый корень дуги позвонка разрушен, а тело позвонка имеет «пятнистую» структуру. Высота тела позвонка несколько снижена.
(Справа) Аксиальный КТ-срез, этот же пациент: литическое поражение тела позвонка , распространяющееся на левый корень дуги. Задняя покровная пластинка позвонка разрушена 53, а наружная истончена, здесь виден небольшой очаг периостального новообразования костной ткани.
в) Дифференциальная диагностика саркомы Юинга позвоночника:
1. PNET:
• Клинически/рентгенологически идентична саркоме Юинга
• Может исходить как из кости, так и из мягких тканей
• Более выраженная нейроэктодермальная дифференцировка опухолевых клеток
2. Лангергансоклеточный гистиоцитоз:
• Рентгенологическая картина может быть идентична саркоме Юинга
• Опухоль может выглядеть как четко ограниченное литическое образование, границы которого напоминают «географическую карту»
3. Лимфома и лейкемия:
• Рентгенологическая картина идентична саркоме Юинга
• Нечетко ограниченное литическое образование с признаками инфильтративного роста
• Чаще поражается тело, чем дуга позвонка
• Нередко имеют место множественные очаги
4. Метастазы нейробластомы:
• Надпочечниковая или вненадпочечниковая первичная локализация
• Встречается в детском возрасте
• Костные очаги характеризуются идентичной саркоме Юинга рентгенологической картиной
5. Остеосаркома:
• Нечетко ограниченное литическое образование с признаками инфильтративного роста
• В 80% случаев на рентгенограммах и КТ виден продуцируемый опухоль костный матрикс
• Поражение тела или дуги позвонка
• Может отмечаться поражение смежного позвонка
• Тенденция к разрушению кортикального слоя, чем к «просачиванию» через него
6. Спондилит:
• Нечетко ограниченный литический очаг с инфильтративными изменениями
• Картина в большей степени может напоминать «географическую карту» (внутрикостный абсцесс с периферическим контрастным усилением)
• Чаще поражается тело позвонка
• Дискоцентричная локализация процесса: распространение из одного позвонка в соседний через межпозвонковый диск
• Снижение высоты межпозвонкового диска, контрастное усиление МР-сигнала, эрозии замыкательных пластинок
• Нередко видны изменения паравертебральных мягких тканей
7. Множественная миелома:
• Характерна для лиц пожилого возраста
• Обычно множественное поражение позвонков
8. Хордома:
• Наиболее часто локализуется в крестце
• Исходит из срединной линии
• Экспансивное расширение и деструкция кости
9. Гигантоклеточная опухоль:
• Исходит из тела позвонка
• Узкая переходная зона
• Фокальная деструкция кортикального слоя
10. Хондросаркома:
• Обычно видны очаги хондроидного матрикса:
о Кальцификация в виде «колец и дуг»

(Слева) Сагиттальный срез, Т1-ВИ: саркома Юинга, практически полностью поражающая тело L5 позвонка и распространяющаяся в эпидуральное пространство. Линия низкой интенсивности сигнала представляет собой не границу опухоли, а зону реактивного склероза. Опухоль в Т1 -режиме характеризуется относительно низкой интенсивностью сигнала по сравнению с красным костным мозгом и мышцами.
(Справа) Аксиальный КТ-срез, этот же пациент: более четко визуализируется зона реактивного остеосклероза в толще опухоли. Видны признаки распространения опухоли в паравертебральные ткани.
1. Общие характеристики:
• Этиология:
о Мезенхимальные клетки с минимальными признаками дифференцировки в нейроэктодермальные клетки
• Генетика:
о Реципроктная транслокация между геном EWS в 22 хромосоме и ETS-подобными генами в 11 хромосоме - t(11 ;22)
2. Стадирование, степени и классификация саркомы Юинга позвоночника:
• Общепринятой схемы стратификации рисков для пациентов с саркомами Юинга не существует
3. Макроскопические и хирургические особенности:
• Опухоль серовато-белого цвета
• Нечеткие границы с окружающими тканями
• Очаги кровоизлияний, кистозной трансформации, некрозов
4. Микроскопия:
• Мелкие округлые клетки (в 2-3 раза превышающие размеры лимфоцитов), скудная цитоплазма
• Нечеткие границы клеток
• Округлые ядра, нередко имеют вдавления, высокий уровень митотической активности
• Солидные пласты клеток разделены фиброзными пучками на дольки неправильной формы

(Слева) На сагиттальном Т2-ВИ этого же пациента сигнал опухоли изоинтенсивен сигналу красного костного мозга.
(Справа) На сагиттальном STIR МР-И этого же пациента опухоль характеризуется гиперинтенсивным по сравнению с красным костным мозгом сигналом. В STIR-режиме саркома Юинга обычно видна более четко.
1. Клиническая картина саркомы Юинга позвоночника:
• Наиболее распространенные симптомы/признаки:
о Локальный болевой синдром
о Лихорадка, лейкоцитоз, повышение СОЭ (картина напоминает остеомиелит)
о Неврологическая симптоматика может варьировать от радикулопатии до парезов и параличей
о Vertebra plana
2. Демография:
• Возраст:
о 90% всех сарком Юинга диагностируются в возрасте < 20 лет
о Второй (менее выраженный) пик заболеваемости приходится на возраст 50 лет
о Поражение позвоночника и крестца чаще встречается в более старшем по сравнению с периферическими саркомами Юинга возрасте
• Пол:
о М:Ж = 2:1
• Эпидемиология:
о Заболеваемость саркомой Юинга (всех локализаций) среди детей белой расы в возрасте младше 15 лет составляет три случая на 1 млн. человек в год
о Опухоль занимает шестое место по частоте среди всех злокачественных опухолей костей
3. Течение заболевания и прогноз:
• В 30% случаев на момент диагностики заболевания обнаруживаются метастазы опухоли в легких, регионарных лимфоузлах и других костях
• Прогноз при саркоме позвоночной локализации ввиду сложности радикальной резекции опухоли более неблагоприятный, чем при саркомах периферической локализации
• Высокий риск развития других злокачественных опухолей
• Современные методы лечения позволяют добиться долговременной выживаемости у более, чем 50% пациентов с саркомами Юинга при условии отсутствия генерализации процесса на момент диагностики заболевания
• Достаточно высокая частота осложнений, которые могут развиваться более, чем через пять лет после окончания лечения:
о Местный рецидив
о Метастазы
о Другие злокачественные опухоли
4. Лечение саркомы Юинга позвоночника:
• Хирургическое лечение или лучевая терапия (обязательно в сочетании с химиотерапией, в противном случае исход всегда неблагоприятный)
• Неоадъювантная химиотерапия начинается перед оперативным лечением
• Широкая радикальная резекция опухоли
• Лучевая терапия назначается при невозможности радикальной резекции опухоли, на III стадии заболевания и при отсутствии эффекта от проводимой химиотерапии
е) Диагностическая памятка:
1. Следует учесть:
• На момент диагностики заболевания нередко уже имеются отдаленные метастазы опухоли
2. Советы по интерпретации изображений:
• При дифференциальной диагностике на основании результатов лучевых методов исследования всегда исключайте остеомиелит и другие мелко- и круглоклеточные опухоли
Саркома позвоночника
Саркомы позвоночника – группа злокачественных опухолей, происходящих из незрелой соединительной ткани. Могут поражать кости, хрящи, сосуды и другие соединительнотканные структуры позвоночника. Проявляются болями, тазовыми расстройствами, нарушениями чувствительности и движений. Клиническая картина определяется видом саркомы позвоночника, уровнем поражения, расположением опухоли относительно спинного мозга и степенью повреждения спинного мозга. Диагноз выставляется с учетом анамнеза, жалоб, данных осмотра, результатов рентгенографии, КТ, МРТ, биопсии и других исследований. Лечение – операция, химиотерапия, радиотерапия.
Общие сведения
Саркомы позвоночника – группа редко встречающихся соединительнотканных злокачественных опухолей позвоночника, характеризующихся взрывным ростом и быстрым прогрессированием. Несмотря на незначительную долю в общей структуре онкологической заболеваемости, саркомы позвоночника являются второй после рака причиной смертности больных злокачественными новообразованиями. Причиной большого количества летальных исходов становятся инфильтративный рост, раннее метастазирование и частое рецидивирование. Саркомы позвоночника особенно агрессивно протекают у детей и подростков, что обусловлено быстрым ростом соединительнотканных структур в этом возрастном периоде. Чаще страдают лица мужского пола. Лечение осуществляют специалисты в области онкологии, вертебрологии и неврологии.
Причины сарком позвоночника
Причины развития саркомы позвоночника точно не установлены. Предполагается, что заболевание возникает под влиянием группы факторов, в число которых входят некоторые ДНК- и РНК-содержащие вирусы, ионизирующее облучение, контакт с канцерогенными веществами и т. д. Ученые отмечают, что саркома позвоночника чаще развивается у лиц, в прошлом перенесших переломы и ушибы позвоночного столба. При этом большинство исследователей считают, что травма не является непосредственной причиной развития саркомы позвоночника, а лишь провоцирует рост уже имеющихся в организме аномальных клеток.
Существуют научные данные в пользу теории неблагоприятной наследственности. У пациентов детского и юношеского возраста имеет значение интенсивный рост костной, хрящевой и мышечной ткани. Установлено, что остеосаркома и саркома Юинга обычно развиваются у детей и подростков и крайне редко встречаются у больных старше 30-35 лет. Вместе с тем, некоторые виды сарком позвоночника поражают преимущественно людей старше 30 лет. Предполагается, что в подобных случаях определенное значение могут иметь некоторые заболевания позвоночника. При развитии сарком позвоночника у людей старше 40-45 лет обычно предполагают малигнизацию доброкачественной опухоли либо развитие болезни на фоне воспалительного или дегенеративно-дистрофического процесса.
Классификация сарком позвоночника
С учетом происхождения выделяют следующие виды сарком позвоночника:
- Остеосаркома – происходит непосредственно из костной ткани.
- Хондросаркома – происходит из хрящевой ткани.
- Саркома Юинга – происходит из ретикулоэндотелиальной ткани костного мозга.
- Ангиосаркома – происходит из ткани сосудов, обеспечивающих кровоснабжение позвоночного столба.
- Периостальная фибросаркома – происходит из наружного слоя надкостницы.
Наряду с перечисленными саркомами позвоночника, к онкологическим поражениям соединительной ткани позвоночного столба можно отнести миеломную болезнь – близкую к лейкозам злокачественную опухоль из плазматических клеток, очаги которой нередко обнаруживаются в позвонках. Кроме того, в позвоночнике могут выявляться узлы, возникшие в результате метастазирования сарком других локализаций. Такие новообразования называются метастатическими саркомами.
С учетом уровня дифференцировки клеток различают три вида сарком позвоночника: высокодифференцированные, среднедифференцированные и низкодифференцированные. Низкодифференцированные саркомы позвоночника быстрее растут, раньше метастазируют и чаще рецидивируют. Чем ниже уровень дифференцировки – тем более неблагоприятен прогноз. С учетом уровня поражения выделяют опухоли шейного, грудного, поясничного, крестцового и копчикового отдела позвоночника, с учетом локализации – новообразования, расположенные по передней, задней и боковой поверхности спинного мозга.
Симптомы саркомы позвоночника
Первым симптомом заболевания обычно становится боль. Вначале болевой синдром выражен слабо или умеренно, боли носят интермиттирующий характер, обычно усиливаются в ночное время. В отличие от болевого синдрома, обусловленного дегенеративно-дистрофическими процессами, боли при саркоме позвоночника не уменьшаются в покое. Из-за стертой симптоматики, отсутствия онкологической настороженности в отношении молодых пациентов и неправильной трактовки проявлений онкологического процесса (например, предположений о травматическом генезе болевого синдрома из-за частых незначительных травм у детей и подростков) на ранних стадиях саркома позвоночника нередко остается нераспознанной.
При прогрессировании интенсивность болей нарастает. Пациенты не могут заснуть или просыпаются от боли по ночам. Подвижность позвоночника ограничивается. Возникает корешковый синдром (радикулит), в зависимости от уровня поражения больные саркомой позвоночника предъявляют жалобы на боли в руках, ногах, пояснице или внутренних органах. При сдавлении спинного мозга вначале возникают нарушения чувствительности и движений, затем развиваются парезы, параличи и тазовые расстройства. У всех пациентов, страдающих саркомой позвоночника, отмечается снижение трудоспособности и нарушение повседневной активности. Выявляются анемия, повышение температуры, слабость, апатия, ухудшение аппетита и снижение веса. На поздних стадиях саркомы позвоночника возникают патологические переломы. Наблюдается гематогенное метастазирование с поражением легких, костей и головного мозга. Другие органы страдают редко.
Отдельные виды сарком позвоночника
Остеосаркома позвоночника встречается очень редко и составляет всего 1-2% от общего количества остеогенных сарком. Обычно возникает в период интенсивного роста скелета, иногда выявляется у взрослых пациентов моложе 30 лет. В литературе описаны случаи остеогенной саркомы позвоночника у больных старшего возраста, однако специалисты предполагают, что в подобных случаях речь идет не о первичном поражении, а о малигнизации при хондроматозе или болезни Педжета. Обычно поражает один поясничный позвонок. Метастазирует в головной мозг и в легкие. Метастазы в кости при остеогенной саркоме позвоночника диагностируются редко.
Хондросаркома позвоночника также является редкой злокачественной опухолью и составляет около 2,5% от общего количества хондросарком. Может быть первичной (возникшей из неизмененного хряща) или вторичной (развившейся на фоне хондроматоза, хондромы, хондромиксоидной фибромы или хондробластомы). Эта разновидность саркомы позвоночника диагностируется у лиц старше 30 лет, в детском возрасте встречается редко. Мужчины страдают чаще женщин. У молодых больных отмечается более бурное течение и быстрое прогрессирование. Поражаются преимущественно крестец и поясничные позвонки.
Саркома Юинга является одной из наиболее агрессивных злокачественных опухолей. На момент постановки диагноза отдаленные метастазы выявляются у 14-50% пациентов. Этот вид саркомы позвоночника развивается в детском и юношеском возрасте, после 30-35 лет встречается крайне редко. Мужчины страдают чаще женщин. Первичная опухоль представляет собой одиночный узел, обычно расположенный в теле позвонка. При прогрессировании саркома позвоночника может прорастать близлежащие структуры позвоночного столба, давать метастазы в другие позвонки и в ткань легких. Лимфатические узлы и другие кости скелета страдают редко.
Ангиосаркома – злокачественная опухоль сосудистого происхождения. Прогрессирует быстрее доброкачественных сосудистых опухолей, разрушает костные структуры и прорастает окружающие мягкие ткани. Эта разновидность саркомы позвоночника вызывает выраженные неврологические нарушения, часто становится причиной патологических переломов позвонков.
Миеломная болезнь (болезнь Рустицкого-Калера) – злокачественное новообразование из плазматических клеток. Поражает преимущественно костный мозг. Диагностируется у людей пожилого возраста, мужчины страдают чаще женщин. Обычно бывает множественной (с вовлечением позвонков, ребер, трубчатых костей и костей черепа), реже встречаются одиночные очаги. Вызывает многочисленные патологические переломы и искривления костей скелета. Может становиться причиной сдавления спинного мозга с развитием параплегии.
Диагностика саркомы позвоночника
Диагноз устанавливается с учетом жалоб, анамнеза, результатов общего и неврологического осмотра, данных инструментальных и лабораторных исследований. При проведении рентгенографии у больных саркомой позвоночника в пораженном позвонке обнаруживается очаг деструкции с неровными контурами. Выявляется разрушение кортикального слоя и округлая тень мягкотканного компонента новообразования. КТ и МРТ позвоночника позволяют уточнить размеры опухоли и ее взаимоотношения с близлежащими анатомическими структурами. В некоторых случаях для уточнения диагноза назначают сцинтиграфию.
Наряду с перечисленными методиками в процессе диагностики саркомы позвоночника используют исследование крови на онкомаркеры, иммуногистохимические и молекулярно-генетические исследования. Окончательный диагноз выставляют на основании результатов гистологического исследования. Забор материала осуществляют путем пункционной биопсии позвонка под контролем КТ или рентгеноскопии. Для выявления отдаленных метастазов назначают рентгенографию грудной клетки, КТ и МРТ головного мозга, рентгенографию и сцинтиграфию всего скелета.
Лечение и прогноз при саркоме позвоночника
Радикальное оперативное удаление опухоли зачастую невозможно из-за прорастания близлежащих тканей. При компрессии спинного мозга осуществляют паллиативные хирургические вмешательства. Ведущую роль в лечении саркомы позвоночника отводят комбинированной терапии. Назначают радиотерапию и полихимиотерапию с использованием этопозида, циклофосфана, доксорубицина и других препаратов. При отдаленных метастазах для увеличения эффективности лечения применяют лучевую терапию в высоких дозах с последующей пересадкой костного мозга или введением стволовых клеток.
Прогноз зависит от стадии процесса, распространенности и уровня дифференцировки саркомы позвоночника. Использование комбинированной терапии при локальных высокодифференцированных опухолях обеспечивает устойчивую ремиссию у 60-70% пациентов. Высокодозное облучение с последующей трансплантацией костного мозга позволяет добиться излечения 30% больных. При высокой чувствительности саркомы позвоночника к химио- и радиотерапии вероятность благоприятного исхода возрастает, половине пациентов удается дожить до 7 лет с момента окончания лечения.
Саркома Юинга
Группа опухолей типа Юинга включает ряд опухолей очень близких подтипов, таких как саркома Юинга, атипичная саркома Юинга и злокачественные периферические нейроэктодермальные опухоли (PNET или MPNET). Опухоли Юинга являются вторыми по частоте злокачественными опухолями костей у детей и подростков. Повышенная заболеваемость отмечается между 10 и 15 годами. Самая частая локализация - таз, затем диафизы длинных трубчатых костей – бедренной, большеберцовой и малоберцовой. Около 20% пациентов в момент постановки диагноза уже имеют отдалённые метастазы.
Категория пациентов: дети до 15 лет с верифицированным диагнозом и/или с клиническими проявлениями заболевания.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Факторы и группы риска
Диагностика
Диагностические критерии: наличие клинических симптомов заболевания, данных инструментальных методов исследования и морфологическое подтверждение заболевания.
Около 30% случаев у больных с саркомами Юинга в момент диагностики имеются метастазы в легких, костях, костном мозге, плевре.
Рентгенологические признаки саркомы Юинга:
- деструкция костной ткани;
- распространение опухоли в мягкие ткани;
- реактивное образование костной ткани;
- периостальная реакция - типа «луковичного периостита»;
- участки просветления в виде «солнечных» лучей;
- утолщение периоста;
- склероз;
- переломы.
Жалобы, сбор анамнеза, общий осмотр: локальная боль, локальный отек и припухлость, лихорадка, параплегии. В анамнезе предшествует травма.
Физикальные обследования: сбор анамнеза, общий осмотр, определение местного распространения и окружности опухоли.
Рентгенографическое исследование органов грудной клетки в 2-х проекциях для исключения МТС поражения легких.
Необходимый объём исследований перед плановой госпитализацией: ОАК, Б/х крови, рентгенография или КТ пораженной кости и грудной клетки.
3. Преимущественно проведение открытой инцизионной биопсии для гистологического подтверждении опухоли.
4. КТ лучше использовать для оценки кортикальных костных поражений, а МРТ для оценки поражения костного мозга и мягких тканей, а также, вовлечения сосудов и нервов.
Биопсия для окончательной постановке диагноза является обязательной и планируется как открытая инцизионная биопсия для получения достаточного и репрезентативного тканевого материала с последующими гарантированными гистологическими исследованиями. При планировании биопсии должно учитываться, что канал биопсии, как и рубец, считаются контаминированными и позже, при проведении локальной терапии должны быть резецированы или облучены.
КТ или МРТ первичной опухоли и пораженных костей скелета. КТ лучше использовать для оценки кортикальных костных поражений, а МРТ для оценки
Пункционная или трепанбиопсия для цитологической и гистологической верификации опухоли. Преимущественно проведение открытой инцизионной биопсии для гистологического подтверждении опухоли (±ИГХ).
Лабораторная диагностика
Лабораторные исследования:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, билирубин, мочевина, глюкоза, тимоловая проба, креатинин, мочевина, щелочная фосфатаза, ЛДГ, печеночные ферменты).
Дифференциальный диагноз
Дифференциальный диагноз:
- острый гематогенный остеомиелит;
- остеосаркома;
- метастатические (вторичные) поражения костей;
- другие костные опухоли;
- туберкулёз костей.
Лечение
Цели лечения: целью любой стандартизованной терапии должна быть гарантия достаточного локального и системного контроля.
Неоадъювантная химиотерапия 2-4 цикла с 3-х нед. перерывами, если опухоль изначально нерезектабельная ± Неоадъювантная лучевая терапия Оперативное лечение - полное удаление опухоли, если операция не вызовет значительного нарушения функции или удаление основной массы опухоли, когда полное удаление опухоли приведет к значительному функциональному нарушению адъювантная химиотерапия - 6-8 циклов с 3-х нед. перерывами ± лучевая терапия.
Лечение саркомы Юинга включает мультимодальный подход с применением операции и облучения для контроля над первичной опухолью и химиотерапии для борьбы с субклиническими микрометастазами. При планировании терапии учитываются необходимость сохранения функции конечности и возможные отдаленные последствия лечения.
Оперативное лечение: используется в случаях, когда удаление пораженной кости не приведет к значительному функциональному дефекту и когда технически возможна расширенная резекция опухоли.
Начальным этапом лечения возможна операция при резектабельных опухолях:
Саркома Юинга – чувствительная к облучению опухоль. Местный контроль над опухолью у большинства больных может быть достигнут с помощью применения достаточных доз облучения и включения в поля облучения адекватного объёма окружающей нормальной ткани. Рекомендуемая доза для облучения первичных опухолей составляют 55-60 гр.
Саркома Юинга составляет 10-15% первичных злокачественных опухолей скелета. Опухоль характеризуется быстрым ростом и ранним метастазированием. Заболевание у детей протекает более злокачественно, чем у взрослых.
В настоящее время общепринятым считается комплексное или комбинированное лечение детей с саркомой Юинга с обязательным включением в программу оперативного вмешательства наряду с химиолучевыми методами лечения. Длительность лечения саркомы Юинга составляет от 18 до 24 месяцев.
I этап: неоадъювантная (индукционная) химиотерапия- 4 курса полихимиотерапии с 3-х недельным интервалом между курсами по схеме VАСР:
II этап: проведение лучевой терапии в СОД-50-60 гр., с желательным проведением 4-х курсов полихимиотерапии на фоне ЛТ, по схеме:
III этап: для операбельных опухолей (при локализации опухоли в области малоберцовой кости, ребра, ключицы и т.д.) - оперативное удаление опухоли (с оценкой степени терапевтического патоморфоза).
IV этап: полихимиотерапия по схеме VАСР - 4-5 курсов с 4-х недельными интервалами между курсами. При достижении предельно допустимой дозы адриамицина (500 мг/м 2 ) применяют еще 3-4 курса ПХТ с интервалом между курсами 4-5 недель по схеме СА VM:
При локализации саркомы Юинга в области длинных трубчатых костей на первом этапе комплексного лечения проводится 4 курса полихимиотерапии по следующей схеме:
При неэффективности вышеуказанных программ полихимиотерапии возможно использование следующих альтернативных курсов полихимиотерапии с 3-х нед. перерывами до 6 циклов по схемам:
При появлении на фоне лечения метастазов проводится 3-5 альтернирующих курсов полихимиотерапии с интервалом между курсами 3 недели по схеме:
Для усиления эффективности лечения и с целью достижения операбельности метастазов после окончания полихимиотерапии возможно присоединение лучевой терапии в СОД-30 гр.
При стабилизации процесса в легких планируется проведение оперативного лечения в различных объемах. При патоморфозе I-II степени (в метастазе) назначают препараты интерферон-альфа в течение 1 года в возрастных дозировках. При патоморфозе III-IV степени - продолжение химиотерапии по схемам идентичным предоперационным. В зависимости от переносимости полихимиотерапии возможно назначение 3-4-х курсов препараты интерферон-альфа в возрастных дозировках для консолидации полученного эффекта При отсутствии эффекта от лечения назначается лучевая терапия с паллиативной целью.
В случае дальнейшей диссеминации процесса используют альтернирующие схемы с интервалами между ними 3 недели:
Этап консолидации: в зависимости от стадии, объёма опухоли, наличия радикальной операции и степени лечебного патоморфоза проводится различные схемы ХТ.
При локализованных операбельных СЮ, объёмом не более 200 см 3 и хорошим лечебным патоморфозом (не более 5% живых опухолевых клетко) проводится 8 курсов ХТ по схеме:
При локализованных неоперабельных, с плохим лечебным патоморфозом (более 5% живых опухолевых клетко) и при метастатическом поражении только легких проводится 8 курсов VAI или 1 курс и далее высокодозной ПХТ по схеме: бусульфан+мелфалан.
При метастатических СЮ - внелегочные или комбинированные метастазы - проводится высокодозная ПХТ: бусульфан+мелфалан.
Лечение СЮ по протоколу REN-3, в рамках кооперированной итальянской группой по изучению сарком ISG с 1997г.
- циклофосфамид - 1200 мг/м 2 – в 1 день на 1, 4, 7, 10,13, 16, 19, 22, 25, 28, 31, 34, 37, 40-й неделях;
- дактиномицин - 0,5 мг/м 2 – 4-х часовая инфузия - 1-3 дни на 4, 10, 16, 22, 28, 34, и 40-й неделях.
Профилактические мероприятия
Онкопедиатрическая настороженность врачей общей лечебной сети, педиатров, детских хирургов. Профилактика послеоперационных, цитотоксических, постлучевых осложнении – сопроводительная терапия (антибактериальная, антиэметогенная, колоностимулирующая, дезинтоксикационная и т.д.).
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
Критериями эффективности лечения является регрессия основного очага, наличие или отсутствие метастазов в других органах.
Госпитализация
Показания для госпитализации: плановая.
Наличие клинических проявлений заболевания, верификация диагноза, направительная выписка с предварительными данными исследования.
Информация
Источники и литература
- Периодические протоколы диагностики и лечения злокачественных новообразований у детей МЗ РК (Приказ №883 от 25.12.2012)
- 1. Руководство по детской онкологии. Москва, 2003. Л.А. Дурнов. 2. Справочник по химиотерапии злокачественных новообразований у детей. Душанбе, 2001, Л.А. Дурнов, Д.З. Зикиряходжаев. 3. Противоопухолевая химиотерапия. Справочник под редакцией Н.И. Переводчиковой. 4. Детская онкология. Москва, 2002. Л.А. Дурнов, Г.В. Голдобенко. 5. Pediatric oncology. New York, 1981. Konrad P.N., Ertl J.E. 6. Лучевая терапия в детской онкологии. 1999. Эдвард К.Гальперин 7. Детская онкология. Санкт-Петербург, 2002. М.Б.Белогурова. 8. Руководство по химиотерапии опухолевых заболеваний, под редакцией Н.И.Переводчиковой, 2011. 9. Стандарты оказания специализированной помощи детям и подросткам с гематологическими и онкологическими заболеваниями у детей и подростков. Медпрактика-М, Москва, 2009.
Информация
Процент вновь выявленных пациентов со злокачественным новообразованием костной ткани, получающих начальное лечение в течение двух месяцев после начала заболевания = (Количество пациентов, с установленным диагнозом саркомы Юинга, получающих начальное лечение в течение двух месяцев после начала заболевания/Все пациенты с впервые установленным диагнозом саркомы Юинга) х 100%.
Процент онкологических больных, получающих химиотерапию в течение двух месяцев после проведения оперативного лечения = (Количество онкологических больных, получающих химиотерапию в течение двух месяцев после проведения оперативного лечения/Количество всех больных саркомой Юинга после проведения оперативного лечения, которым требуется проведение химиотерапии) х 100%.
Процент рецидивов саркомы Юинга у пациентов в течение двух лет = (Все пациенты с рецидивами саркомы Юинга в течение двух лет/Все прооперированные пациенты с диагнозом саркомы Юинга) х 100%.
Рецензенты:
Кожахметов Б.Ш. – зав.каф.онкологии Алматинского государственного института усовершенствования врачей, д.м.н., проф.
Абисатов Г.Х. – зав.каф.онкологии, маммологии Казахстанско-Российского медицинского университета, д.м.н., проф.
Указания условий пересмотра протокола: через 3 года или по мере внедрения новых методов с уровнем доказательности.Читайте также:
