Брадиаритмии у новорожденных. Причины брадиаритмий сердца.
Обновлено: 02.05.2024
Многие пациенты легкомысленно относятся к снижению частоты сердечных сокращений (ЧСС), ошибочно считая, что данное состояние не таит угрозы для здоровья и не требует врачебного контроля. Давайте же подробно обсудим причины, виды, симптомы и лечение брадикардии. Уточним, когда урежение пульса - вариант нормы, а в каких случаях необходима скорая медицинская помощь.
Что это такое
Под термином «брадикардия» понимают уменьшение числа сердечных сокращений на 15 % по сравнению с возрастной нормой человека. У здорового мужчины сердце делает в среднем 70 ударов за одну минуту. У новорожденного оно работает в два раза быстрее.
Регулирует ритм синоаурикулярный узел скопления миоцитов, иннервируемых окончаниями нейронов вегетативной нервной системы. Ученые называют его пейсмейкером - водителем ритма. В нем зарождается волна возбуждения, которая, распространяясь по проводящим путям (атриовентрикулярный узел и пучок Гиса), запускает каждое сокращение и стимулирует возникновение последующего.

Частота сокращений сердца зависит от:
- состояния нервной системы: при возбуждении симпатических нервов ЧСС становится более интенсивной, блуждающих - замедляется;
- процессов возбуждения и торможения в коре головного мозга;
- функции эндокринной системы;
- концентрации в крови лекарственных препаратов, токсинов, кальция, калия и некоторых других веществ.
Клетки синусового узла страдают при артериальной гипертонии, повышении давления в малом круге кровообращения, кардиомиопатии, пороках, стенокардии и воспалительных процессах миокарда. Замедление ЧСС может вызываться дегенеративными изменениями в синусовом узле, а также повреждением проводящих путей, что нарушает ход импульса к желудочкам сердца.
Международная классификация болезней 10-го пересмотра кодирует замедленное биение сердца шифром R00.1, относя его к неуточненным симптомам и отклонениям от нормы. Если брадикардия является следствием синдрома слабости синусового узла, МКБ-10 рекомендует использовать шифр I 49.5, при нарушениях проводимости (блокады) - I 44 - I 45. Аритмии в периоде новорожденности кодируются P 29.1.
Причины брадикардии
Одна пациентка задала мне вопрос: «Как же так, врачи говорят, что сердце у меня абсолютно здорово, но я мучаюсь от брадикардии». Причины данного симптомокомплекса разделяются на те, которые вызваны болезнью сердечно-сосудистой системы, и экстракардиальные (другого происхождения).
Специалисты разделяют брадикардию по этиологии на:
- Нейрогенную, которую ещё называют функциональной либо вагусной. Она вызвана раздражением блуждающего нерва при неврозах, внутричерепной гипертензии, субарахноидальном кровоизлиянии, почечной или печеночной колике, язвенной болезни желудка, остром гломерулонефрите.
- Эндокринную. Изменение ЧСС обусловлено способностью гормонов щитовидной железы снижать влияние симпатической нервной системы на сердце и увеличивать важность парасимпатического отдела. Уменьшение выработки альдостерона (минералокортикоид) является причиной избыточного выведения с мочой воды, натрия, что влечет за собой обезвоживание, снижение артериального давления. Концентрация калия в крови возрастает, вызывая брадикардию.
- Токсическую. Такая этиология может быть как эндогенной (интоксикация при уремии, гиперкалиемии, голодании), так и экзогенной (инфекции, отравления свинцом, никотином).
- Медикаментозную. При приеме некоторых лекарств возникает побочное явление в виде уменьшения ЧСС.
- Миогенную - брадиаритмию органического характера, вызванную непосредственным поражением синусового узла при кардиологических заболеваниях.
- Конституционно-семейную, обусловленную генетическим наследованием преобладания тонуса блуждающего нерва, что приводит к устойчивой брадикардии.
Существует ещё одна причина брадикардии, которую кардиологи рассматривают как вариант нормы. Если Вы - спортсмен, то ваш пульс в состоянии покоя, скорее всего, не будет превышать 50-60 ударов за одну минуту. Это объясняется другим уровнем нейровегетативной регуляции сердечной деятельности у людей, испытывающих чрезмерные физические нагрузки. Подробнее о брадикардии у спортсменов читайте в статье по ссылке.
Особого внимания требует брадиаритмия, выявленная у женщин в период беременности. У некоторых будущих мам сердце таким образом адаптируется к новому положению. Но иногда урежение пульса является признаком патологии, поэтому если Вы ожидаете малыша, даже незначительная склонность к снижению ЧСС - повод для немедленного обращения к врачу.
Кардиологи различают острую форму брадикардии - она может наблюдаться при остром коронарном синдроме, отравлениях, некоторых инфекционных заболеваниях, а также хроническую, вызванную ишемической либо гипертонической болезнью сердца, патологией эндокринной системы, длительной интоксикацией.
С клинической точки зрения брадикардия может быть:
- абсолютной - постоянной;
- относительной - наблюдается лишь в определенных состояниях, например во время переохлаждения или в покое у тренированных людей.
В зависимости от степени выраженности:
- легкой - снижение количества ударов от возрастной нормы на 10 за одну минуту;
- умеренной - на 20.
- сильно выраженной - на 30 и более.
Не следует думать, что малый процент снижения ЧСС равносилен понятию «физиологическая брадикардия». Иногда незначительное уменьшение частоты пульса может оказаться «первым звоночком» серьезной патологии, поэтому следует всегда определять причину своей аритмии.
Симптомы и признаки
Специфического признака брадикардии не существует. При острой форме наблюдаются внезапные головокружения, нарушение сознания, расстройство речи по типу «проглатывания» слов, обморок, синкопе. Такие состояния отличаются от приступов неврологической этиологии отсутствием ауры и судорог.
Хроническое уменьшение частоты ударов сердца может проявиться общей слабостью, чрезмерной утомляемостью, снижением памяти и внимания, раздражительностью, бессонницей, одышкой при умеренной физической нагрузке. Если Вы страдаете гипертонической болезнью или стенокардией, брадикардия способна значительно ухудшить течение заболевания.
Следует помнить, что хроническая брадикардия может привести к стойкой артериальной гипертензии и недостаточности кровообращения. Если ваше сердце работает медленно, не получают необходимого количества кислорода все внутренние органы, но больше всего гипоксия опасна для головного мозга.
Диагностика
Я часто встречаю латентную (скрытую) форму брадиаритмии, когда человек себя отлично чувствует, а на профилактическом осмотре выявляется замедленный пульс. Чаще предположить брадикардию можно на основании жалоб больного.
Согласно Клиническим рекомендациям ФГБУ ННПЦССХ им. А. Н. Бакулева МЗ РФ, пациенту желательно пройти следующие виды обследования:
- Электрокардиография - она позволит уточнить причину изменений (синдром слабости синусового узла, блокада, нарушение реполяризации желудочков), выявить сопутствующие виды аритмии.
- Холтеровское мониторирование - если у больного относительная форма, то однократная ЭКГ не всегда подтвердит наличие патологии, поэтому нужно проводить обследование на протяжении длительного времени - в течение суток, а иногда и более. Больной живет в обычном режиме, а специальный прибор фиксирует ЭКГ.
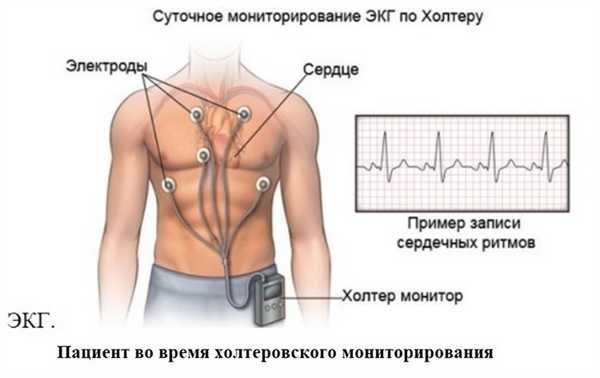
- Выполнение функциональных проб (с физической нагрузкой, массажем каротидного синуса, пассивной длительной ортостатической) помогает уточнить вид брадикардии.
- Эхокардиографическое исследование даст возможность судить об анатомических изменениях сердца, а также о функциональном состоянии миокарда.
Нам важно не просто диагностировать наличие данного состояния, но и уточнить локализацию нарушения автоматизма либо проводимости, а также определить причину - основное заболевание, вызвавшее замедление работы сердца.
Лечение
Универсальной таблетки для ускорения пульса современная наука не придумала. Терапию врач подбирает строго индивидуально. Если у Вас физиологическое снижение ЧСС, субъективные проявления отсутствуют, а частота ударов сердца уменьшена на 10 - 15 в минуту, вполне вероятно, что лекарств не потребуется.
- Устранение брадикардии и её клинических проявлений.
- Коррекция других вероятных сопутствующих аритмий.
- Профилактика осложнений и последующего возникновения брадикардии.
Иногда достаточно терапии основного заболевания - например, при гипотиреозе сердечный ритм нормализуется при адекватном поступлении в организм гормонов щитовидной железы. Если брадикардия вызвана приемом медикаментов, необходимо отменить препарат либо провести коррекцию его дозировки.
Острый приступ брадикардии может застигнуть больного внезапно. Своевременно оказанная доврачебная помощь спасет человеку жизнь.
Главное - не растеряться и помнить, что необходимо усилить приток крови к головному мозгу больного. Подробнее о неотложных мероприятиях при резком падении пульса можно почитать тут.
Медикаменты
Иногда медикаментозное лечение не приносит желаемого эффекта. В таких случаях решается вопрос об имплантации кардиостимулятора.
Американская ассоциация сердечно-сосудистых заболеваний в рекомендациях от 2015 года акцентирует внимание врачей на том, что лечение брадикардии начинается с оценки основных жизненных параметров (дыхания, артериального давления, оксигенации) и их коррекции.
Народные средства
Часто приходится предупреждать «любителей народной медицины» об опасности фитотерапии. Лекарственные растения имеют не только показания, но и нежелательные побочные воздействия. Более того, практически невозможно подобрать точную дозировку действующего вещества в отваре или чае. И самое главное: эффективность применения «бабушкиных» рецептов не доказана современной наукой.
Если Вы любите дополнять лечение, назначенное врачом, нетрадиционными рецептами, ознакомьтесь с перечнем самых популярных и признанных в народе здесь.
Для подготовки материала использовались следующие источники информации.
Почему появляется брадикардия у детей и что нужно делать
Прежде чем приступить к перечислению причин брадикардии, сначала нужно разобраться, что же это такое. Брадикардия у детей - это снижение частоты сердечных сокращений от 5 до 40% ниже нормы. Сложная формулировка объясняется двумя явлениями. Во-первых, сердце у ребенка бьется гораздо чаще, чем у взрослого. Во-вторых, для каждого возраста есть своя норма частоты сердечных сокращений.
Причины
Итак, брадикардия у детей - это снижение частоты сердечных сокращений от 5 до 40% ниже нормы. Сложная формулировка объясняется двумя явлениями. Во-первых, сердце у ребенка бьется гораздо чаще, чем у взрослого. Во-вторых, для каждого возраста есть своя норма частоты сердечных сокращений.

Даже когда малыш находится в утробе матери, на разных сроках беременности ЧСС плода меняется.

Перед сокращением сердца нервный импульс сначала возникает в синусовом узле, который находится в правом предсердии. Затем волна возбуждения распространяется по проводящей системе к желудочкам. Когда она достигает их, происходит сжатие миокарда и выброс крови в сосуды.
Брадикардия может развиться в результате замедления образования нервных импульсов, либо увеличения времени их прохождения по проводящей системе сердца.
Это может произойти вследствие следующих причин:
- заболевания сердца - миокардиты, врожденные пороки (дефекты межпредсердной или межжелудочковой перегородки, аритмогенная дисплазия правого желудочка и т.д.);
- болезни эндокринной системы - наиболее ярким представителем является гипотиреоз (снижение синтеза гормонов щитовидной железы);
- высокая концентрация калия в крови - такое может быть, например, при тяжелых заболеваниях, сопровождающихся почечной недостаточностью;
- инфекции - брюшной тиф, бруцеллез, эпидемический паротит;
- передозировка некоторых лекарственных средств;
- врожденные аномалии проводящей системы сердца.
Брадикардия у плода при беременности может возникать как вследствие дефектов развития (например, пороки сердца), так и в результате заболеваний матери - тяжелой анемии, тромбозов, системных васкулитов и т.д.
Существует явление под названием «доброкачественная брадикардия-асистолия у плода». Она развивается обычно во II триместре беременности. Это короткие эпизоды (всего несколько секунд) брадикардии и полной остановки сердца. Они временны и абсолютно безопасны для здоровья и жизни ребенка.
Брадикардия у новорожденных обычно свидетельствует о тяжелом состоянии малыша (например, недоношенности) и требует проведения срочных реанимационных мероприятий.
Признаки и симптомы
Клиническая картина напрямую зависит от степени брадикардии. При небольшом замедлении ЧСС ребенок может прекрасно себя чувствовать, не испытывая никакого дискомфорта.
При более выраженном снижении ЧСС ребенок становится менее энергичным, он быстро устает, его постоянно клонит в сон, кожа приобретает бледный оттенок. У него кружится голова, темнеет в глазах. Он может даже упасть в обморок.
Иногда мне приходилось наблюдать детей, которые из-за сильной брадикардии теряли сознание, у них на некоторое время переставало биться сердце и останавливалось дыхание, затем начинались судороги. Через несколько секунд или пару минут ребенок приходит в себя. Это напоминает эпилептический припадок. Такое явление называется синдромом Морганьи-Адамса-Стокса. Он развивается при очень замедленном сердцебиении. Его возникновение обусловлено выраженной гипоксией (кислородным голоданием) головного мозга.
Приступ синдрома Морганьи-Адамса-Стокса является очень опасным состоянием, так как может привести к быстрой смерти ребенка.
В каких случаях нужно сразу обращаться к врачу
Если ваш ребенок серьезно не занимается спортом, и у него снижено ЧСС по сравнению с возрастной нормой, то его следует показать кардиологу, но необязательно сразу. Другое дело, если он все время вялый, сонный, и падает в обморок. В этом случае визит к врачу не стоит откладывать. И, наконец, если у ребенка развился приступ синдрома Морганьи-Адамса-Стокса, нужно вызывать «Скорую помощь».
Какие брадикардии чаще встречаются у детей
В зависимости от механизма развития (замедление образования или проведения нервного импульса), а также от электрокардиографических признаков, различают следующие виды брадиаритмии у детей:
- ;
- атриовентрикулярные (предсердно-желудочковые) блокады II и III степени; (блокады ножек пучка Гиса);
- синдром слабости синусного узла.
Существуют еще внутрипредсердные блокады, однако они редко сопровождаются замедлением сердцебиения. Подробнее о том, что это такое и как правильно действовать, можно узнать здесь.
Приступы синдрома Морганьи-Адамса-Стокса возникают при атриовентрикулярных блокадах и синдроме слабости синусного узла
Наиболее частой из всех форм является синусовая брадикардия.
Синусовая брадиаритмия
В отличие от других видов, при синусовой брадикардии сердцебиение замедлено, но ритмично. Она представляет наименьшую опасность для здоровья и жизни ребенка, т.е. является самой доброкачественной из аритмий,
Также хочу отметить, что синусовая брадикардия - это не всегда патология. Например, синусовая брадиаритмия у ребенка может наблюдаться во время сна. У детей, которые усиленно занимаются спортом и регулярно выполняют интенсивные физические упражнения, тоже часто встречается подобное явление, что является абсолютной нормой. Вопрос о замедлении пульса у спортсменов хорошо разобран здесь.
Какие обследования нужно пройти ребенку и когда
В качестве первого метода обследования я назначаю электрокардиографию. Это позволяет определить вид брадикардии.
ЭКГ-признаки синусовой брадикардии:
- снижение частоты сердечных сокращений в виде увеличения расстояния между зубцами R;
- правильный синусовый ритм - одинаковое расстояние между зубцами R и наличие положительных зубцов P, имеющих нормальную форму в отведениях II, III и aVF.

ЭКГ-признаки атриовентрикулярных блокад:
- II степени - увеличение интервала PQ, периодические выпадения комплекса QRS;
- III степени - полная несогласованность предсердного и желудочкового ритмов, т.е. разное количество зубцов P и комплексов QRS.

ЭКГ-признаки синдрома слабости синусового узла:
- снижение частоты сердечных сокращений в виде увеличения расстояния между зубцами R;
- могут возникать приступы пароксизмальной наджелудочковой тахикардии, мерцательной аритмии.
Иногда брадиаритмии могут протекать приступами. Поэтому я дополнительно назначаю холтеровское (суточное) мониторирование ЭКГ. Также при подозрении на врожденный порок сердца я провожу эхокардиографию.
Если по данным кардиограммы я подозреваю, что у ребенка синдром слабости синусового узла, то для его подтверждения я назначаю электрофизиологическое исследование сердца.
Не всякая брадикардия требует специального лечения. Если снижение ЧСС незначительно и не сопровождается никакими клиническими симптомами, терапия не нужна.
Также имеет значение вид брадиаритмии. Если у вашего ребенка значительная синусовая брадикардия (ниже 25-40% от его возрастной нормы), и он не занимается спортом, то в первую очередь необходимо обследовать его для поиска возможной причины замедления сердцебиения. Это подразумевает проверку концентрации в крови гормонов щитовидной железы, калия, измерение внутричерепного давления и т.д.
Зачастую устранения причинных факторов бывает вполне достаточно для нормализации сердцебиения.
Эффективного лекарства для постоянного лечения брадиаритмии, к сожалению, не существует. Чтобы лишь ненадолго улучшить состояние ребенка, я применяю следующие препараты - холиноблокаторы (Атропин) и бета-адреномиметики (Изадрин). Они позволяют на короткое время увеличить частоту сокращений сердца.
Самым эффективным лечением тяжелых брадикардий на сегодняшний день является электрокардиостимуляция - временная или постоянная.
Временная ЭКС подразумевает подачу слабого электрического тока сквозь кожу груди либо через пищевод. В большинстве случаев это позволяет добиться нормализации ЧСС. Чреспищеводная стимуляция особенно эффективна для купирования брадикардий у грудничков и детей до 2 лет.
Если же она оказывается безуспешной, то выполняется установка постоянного кардиостимулятора. Это небольшое устройство, которое обеспечивает нормальную частоту сердечных сокращений. Оно вшивается под кожу в подключичной области. Провода от него идут через крупные сосуды прямо к сердцу.
Прогноз: стоит ли переживать
На самом деле в подавляющем большинстве случаев брадиаритмия у подростков и детей протекает легко и не представляет особой угрозы для жизни и здоровья. Процент тяжелых брадикардий (синдрома слабости синусового узла, предсердно-желудочковых блокад), имеющих высокую частоту летальности, среди детей крайне мал.
Советы специалиста
Если ваш ребенок страдает каким-либо кардиологическим заболеванием и для лечения ему назначены такие препараты, как бета-адреноблокаторы (Бисопролол, Метопролол), блокаторы кальциевых каналов (Верапамил, Дилтиазем), нужно помнить, что на фоне их приема может замедляться пульс. Снижение ЧСС примерно на 5-10 ударов от нижней границы возрастной нормы не является опасным. Но, если частота сердцебиения ребенка уменьшилась сильнее, об этом обязательно нужно сообщить кардиологу, чтобы он скорректировал дозировку.
Случай из практики
Приведу пример из собственного опыта. Ко мне на прием пришли мама с ребенком 14 лет. В последнее время мать обратила внимание, что ее дочка стала медлительной, сонной и заторможенной, начала прибавлять в весе, несмотря на плохой аппетит. Когда я начал осматривать девочку, то обнаружил снижение частоты сердечных сокращений до 52 ударов в минуту, отечность лица, ног и рук, увеличение щитовидной железы. Я назначил электрокардиографию, анализ на гормоны ЩЖ, антитела и ультразвуковое исследование щитовидки.
Результаты показали синусовую брадикардию, повышение уровня ТТГ и антител к тиреоглобулину, снижение свободного тироксина (Т4). Выставлен диагноз: «Аутоиммунный тиреоидит (Хашимото), стадия гипотиреоза». Назначена заместительная гормональная терапия L-тироксином. Через некоторое время после начала лечения девочка стала более энергичной, исчезла отечность, нормализовался вес и частота пульса. Даны рекомендации регулярно сдавать кровь на гормоны щитовидной железы для контроля эффективности терапии.
Аритмия у плода ( Фетальные аритмии )
Аритмия у плода - это любое нарушение ритма сердца, возникающее в фетальном периоде внутриутробного развития. Провоцирующими факторами выступают врожденные пороки и другие заболевания сердца, осложненное течение беременности, аутоиммунные нарушения в организме матери. Патология не вызывает клинических проявлений, поэтому выявляется только при плановом ультразвуковом исследовании у акушера-гинеколога. Дополнительно для диагностики аритмии у плода проводят магнитокардиографию и кардиотокографию. Лечение неосложненных форм не требуется, в других случаях назначают сердечные гликозиды и антиаритмические медикаменты по индивидуальным протоколам.
МКБ-10



Общие сведения
Нарушения сердечного ритма у плода (фетальные аритмии) встречаются в 1-2% всех беременностей. Около 10-15% из них представляют серьезную угрозу жизни и здоровью ребенка, требуют комплексной терапии в антенатальном периоде. Патология одинаково часто регистрируется у плодов мужского и женского пола, зачастую она сопряжена с наличием других осложнений беременности или экстрагенитальных болезней у матери. Фетальные аритмии представляют серьезную междисциплинарную проблему, которая осложнена трудностями своевременной диагностики и отсутствием четких протоколов лечения.

Аритмии у плода рассматриваются как неспецифический признак многих кардиоваскулярных болезней, поэтому определение их этиологической структуры представляет сложности для детской кардиологии. Важными предрасполагающими факторами называют незрелость проводящей системы и других структур сердца, нарушения вегетативной нервной регуляции сердечного ритма. Непосредственными причинами фетальных аритмий выступают:
- Врожденные пороки сердца. До 50% случаев патологии связано со структурными аномалиями сердца, которые проявляются в виде дефекта межпредсердной и межжелудочковой перегородок, аномалии Эбштейна, коарктации аорты. Значимую роль играет наличие дополнительных проводящих путей при синдроме Вольфа-Паркинсона-Уайта (WPW).
- Другие кардиологические заболевания. Типичным провоцирующим фактором является миокардит, связанный со внутриутробной инфекцией. Чаще всего он наблюдается при заражении возбудителями TORCH-комплекса. Реже аритмия сопряжена с фиброэластозом сердца плода, аневризмой первичной межпредсердной перегородки.
- Осложнения беременности. Предиктором нарушений ритма является расстройство фетоплацентарного кровотока, которое сопровождается внутриутробной гипоксией плода. К факторам риска также относят предлежание плаценты, аномалии строения пуповины.
- Аутоиммунные реакции. Важное значение в развитии аритмий имеет повреждающее влияние материнских антител на проводящие волокна сердца у плода. Вероятность патологии повышается при наличии у матери аутоиммунных заболеваний: системной красной волчанки, антифосфолипидного синдрома, различных форм васкулитов.
Патогенез
Развитию болезни способствуют особенности фетального кровообращения и работы сердца во внутриутробном периоде. Синусовый узел формируется уже в 1-м триместре беременности, тогда как атриовентрикулярный узел, отвечающий за сокращение желудочков, образуется позже из эмбриональных клеток и затем соединяется с проводящими волокнами. Поэтому пороки, которые затрагивают область АВ-борозды, сопряжены с повышенным риском фетальных желудочковых аритмий.
Еще одним важным моментом патогенеза называют особенности регуляции частоты сердечных сокращений (ЧСС) в фетальном периоде. К 9-й неделе беременности ЧСС составляет 175 ударов в минуту, к концу беременности снижается до 140-150 уд/мин. Такие параметры поддерживаются за счет спонтанной активности синусового узла, вегетативной регуляции. При нарушении равновесия между симпатическим и парасимпатическим отделами возрастает риск фетальной аритмии.

Классификация
При систематизации фетальных аритмий используются те же принципы, что и в классической аритмологии. Самым распространенным вариантом является экстрасистолия, которая представляет собой единичные внеочередные сокращения сердца, составляет более 90% от всех случаев заболевания и не несет угрозы жизни плода. К жизнеугрожающим формам относят наджелудочковую тахикардию, которая занимает около 5% случаев, атриовентрикулярную блокаду 2-3 степени (2,5%) и др.
Симптомы аритмии у плода
Сложность диагностики патологии заключается в том, что фетальные нарушения ритма развиваются бессимптомно. При отсутствии других акушерско-гинекологических осложнений беременность у женщины протекает абсолютно нормально, развитие ребенка соответствует гестационному возрасту. Ухудшение самочувствия матери, уменьшение частоты и интенсивности шевелений плода, задержка внутриутробного развития — симптомы осложненных вариантов фетальной аритмии.
Осложнения
Стойкая фетальная тахикардия сопряжена с риском развития водянки, которая наблюдается более чем в 40% случаев. Интенсивный отек связан с венозным застоем и возрастанием давления крови в венах, что приводит к оттоку значительного объема жидкостей в лимфатическую систему. Водянка возникает на фоне высокой гидрофильности тканей, характерной для плода, и усугубляется изменением содержания электролитов и белков в плазме крови.
Показатель антенатальной и интранатальной смертности при аритмиях у плода достигает 8%. При наличии водянки риск летального исхода возрастает до 20-30%. Подавляющее большинство смертей происходит внутриутробно, завершаясь мертворождением либо плодоразрушающими операциями. Также возможна гибель ребенка в процессе родов, обусловленная критической гипоксией, нарушениями работы сердца, тяжелыми электролитными сдвигами.
Поскольку аритмии у плода не имеют клинических проявлений, их зачастую обнаруживают при плановом осмотре беременной женщины. Наивысшая частота выявляемости патологии наблюдается в 3-м триместре, что связано с увеличением размеров плода, возможностью более точно исследовать структуры сердечно-сосудистой системы, частыми посещениями женщиной кабинета гинеколога. Диагностика фетальной аритмии включает следующие исследования:
- УЗИ беременности. При стандартном сканировании в М-режиме удается одновременно зарегистрировать частоту и ритм сокращений предсердий и желудочков, оценить атриовентрикулярное проведение импульса. Методика дополняется импульсно-волновой допплерографией камер сердца, легочных сосудов, сосудов пуповины.
- Кардиотокография. Данные КТГ используются для анализа частоты и ритмичности сердечных сокращений у плода. Исследование фиксирует желудочковые комплексы, поэтому информативно для выявления вентрикулярной тахикардии. Кардиотокография также используется для оценки общего состояния плода, решения вопроса о возможности пролонгирования беременности либо необходимости экстренного родоразрешения.
- Магнитокардиография. Исследование используются реже, однако показывает максимальную эффективность при дифференцировке суправентрикулярных и желудочковых форм тахикардии. С его помощью удается определить источник эктопического ритма и оценить электрическую активность предсердий, что особенно важно при злокачественных формах фетальной аритмии.
Дифференциальная диагностика
Аритмии у плода, как неспецифические синдром, не требуют дифференциальной диагностики и устанавливаются по данным инструментального обследования. Важное значение приобретает дифференциация между разными причинами нарушения ритма, что необходимо для определения прогноза и решения вопроса о пролонгировании беременности. При комплексном обследовании следует исключить хромосомные и другие врожденные заболевания, которые сопряжены с кардиологической патологией и представляют угрозу для жизни плода.

Фетальная аритмия. Показаны два преждевременных сокращения предсердий (стрелки), за которыми следуют два преждевременных сокращения желудочков (звездочки).
Лечение аритмии у плода
Консервативная терапия
Врачебная тактика зависит от вида нарушения ритма, показателей внутриутробного развития ребенка. При неосложненных формах аритмии у плода, в частности при единичных экстрасистолиях, лечение не требуется. Беременным назначают более частые визиты к гинекологу, которые сопровождаются выполнением УЗИ и КТГ, начиная с 32-й недели гестации. В большинстве случаев ограничиваются динамическим наблюдением, родоразрешение происходит без особенностей.
Злокачественные формы аритмии и нарушения ритма, сопровождающиеся задержкой развития плода, требует медикаментозной терапии. Препаратами выбора считаются сердечные гликозиды, которые водятся матери и затем достигают фетоплацентарного кровотока. Дозировка и длительность их применения подбирается индивидуально с учетом клинической ситуации. Также используют другие варианты антиаритмических препаратов, учитывая их безопасность для ребенка.
Родоразрешение
В большинстве случаев удается пролонгировать беременность и провести родоразрешение на сроке более 37 недель. При отсутствии противопоказаний у матери и хорошем состоянии ребенка роды проводят через естественные родовые пути. Показания к кесареву сечению определяются индивидуально по данным осмотра, инструментальной и лабораторной диагностики. Ведение ребенка в неонатальном периоде может потребовать реанимационных мероприятий, коррекции электролитного баланса и гипоксии.
Прогноз и профилактика
Более 85% аритмий у плода не представляют никакой угрозы здоровью, поэтому ребенок рождается в срок и без серьезных патологий кардиоваскулярной системы. Оставшиеся 15% случаев имеют менее благоприятный прогноз, который определяется тяжестью аритмии, своевременностью ее диагностики и ответом на проводимое лечение. Заболевание отличается сложным механизмом развития и не до конца установленными причинами, поэтому эффективные меры профилактики не разработаны.
3. Фетальные аритмии: антенатальная ультразвуковая дифференциальная диагностика, прогнозирование постнатальных результатов и перинатальная практика/ И.Н. Сафонова// SonoAce Ultrasound. - 2014. - №6.
4. Фетальные аритмии: результаты диагностики и лечения/ Е.Л. Бокерия, Е.Д. Беспалова// Анналы аритмологии. - 2008. - №2.
Аритмия у детей
Аритмия у детей - это различные нарушения сердечной деятельности, проявляющиеся в изменении частоты, последовательности или регулярности сердечных сокращений. Проявления аритмии у детей, как правило, неспецифичны: слабость, одышка, бледность кожи, отказ от еды, повышенная утомляемость, обмороки. Диагностика аритмии у детей включает регистрацию ЭКГ, проведение суточного мониторирования сердца, ЧПЭКГ, ЭхоКГ, стресс-тестов. В лечении аритмии у детей используются медикаментозные и немедикаментозные методы (РЧА, криоабляция, имплантация антиаритмических устройств).



Аритмия у детей - различные по происхождению изменения сердечного ритма, возникающие вследствие нарушения функции автоматизма, возбудимости и проводимости сердца. В педиатрической практике встречаются такие же многочисленные нарушения ритма сердца, что и у взрослых. Аритмии у детей выявляются во всех возрастных группах, однако периодами наибольшего риска по развитию и проявлению аритмий являются период новорожденности, 4-5 лет, 7-8 лет и 12-14 лет. Именно поэтому в рамках диспансеризации детей этого возраста целесообразно предусматривать обязательные консультации детского кардиолога и ЭКГ-скрининг.
Статистический анализ распространенности аритмий у детей затруднен в связи с тем, что даже у здоровых детей встречаются эпизоды нарушений ритма сердца: миграция водителя ритма, брадикардия, тахикардия, экстрасистолия, феномен WPW, атриовентрикулярная блокада I степени и др. Причины возникновения аритмий, их течение, терапия и прогноз и у детей имеют свои особенности.

Все причины, приводящие к возникновению аритмии у ребенка, можно разделить на кардиальные (сердечные), экстракардиальные (внесердечные) и смешанные. Синусовая аритмия у детей часто может носить функциональный характер, т. е. являться естественной реакцией организма на жаркую погоду, неадекватную физическую нагрузку, сильные эмоции и т. д.
1. К кардиальным причинам развития аритмии у детей следует отнести:
- пороки сердца: ВПС (аномалию Эбштейна, дефект межпредсердной перегородки, открытый атриовентрикулярный канал, тетраду Фалло), приобретенные пороки сердца;
- операции на сердце по поводу ДМЖП, ДМПП и др.;
- поражение проводящих путей сердца: вследствие миокардитов, миокардиодистрофии, дилатационной и гипертрофичсеской кардиомиопатии, перенесенных васкулитов и ревматизма, опухолей сердца, перикардитов, травм сердца, сопровождающихся кровоизлиянием в область проводящих путей;
- электролитные нарушения, вызванные тяжелыми инфекциями, сопровождающимися потерей жидкости: ангиной, дифтерией, пневмонией, бронхитом, кишечными инфекциями, сепсисом;
- ятрогенные причины: механические воздействия при зондировании полостей сердца и проведении ангиографии;
- аномалии развития проводящей системы: синдром WPW, аритмогенную правожелудочковую кардиомиопатию и др.
2. Экстракардиальными факторами аритмии у детей могут выступать:
- патологическое течение беременности и родов;
- недоношенность;
- внутриутробная гипотрофия плода, приводящие к незрелости проводящей системы сердца и нарушению его иннервации;
- функциональные расстройства нервной системы (эмоциональное перенапряжение, вегето-сосудистая дистония);
- эндокринные нарушения (гипотиреоз, тиреотоксикоз);
- заболевания крови (железодефицитная анемия) и др.
О смешанных аритмиях у детей говорят в том случае, если имеет место сочетание органических заболеваний сердца и нарушений нейрогуморальной регуляции его деятельности.

Наиболее распространенной классификацией аритмий у детей является их разделение по нарушению функций миокарда (автоматизма, возбудимости, проводимости и их сочетаний):
1. К нарушениям функции автоматизма у детей относятся:
- синусовая аритмия;
- синусовая брадикардия;
- синусовая тахикардия;
- миграция водителя ритма;
- медленные выскальзывающие ритмы.
2. Аритмии у детей, обусловленные нарушением возбудимости миокарда, включают:
- экстрасистолию;
- непароксизмальную и пароксизмальную тахикардию;
- мерцательную аритмию (мерцание и трепетание предсердий);
- мерцание и трепетание желудочков.
3. Нарушения функции проводимости представлены:
- синоатриальной блокадой;
- внутрипредсердной и внутрижелудочковой блокадой;
- атриовентрикулярной блокадой.
4. К комбинированным аритмиям у детей относят:
На основании клинической значимости аритмии у детей подразделяются на 2 группы. Клинически незначимые аритмии у детей включают нестойкие, асимптоматические, не влияющие на самочувствие ребенка и прогноз нарушения ритма (единичные экстрасистолы, миграция водителя ритма в период сна, не проявляющиеся клинически синусовые брадикардия и тахикардия и др.). Группу клинически значимых аритмий у детей составляют стойкие нарушения ритма, оказывающие влияние на самочувствие ребенка и прогноз (частые экстрасистолы, пароксизмальные аритмии, СССУ, синдром WPW и др.).
Симптомы аритмии у детей
Около 40% аритмий у детей выявляются случайно, в процессе плановой диспансеризации или в ходе обследования ребенка после перенесенного заболевания. В остальных случаях клинические проявления аритмии у детей неспецифичны. У младенцев аритмию следует заподозрить при появлении приступообразной одышки, изменения цвета кожных покровов (бледности или цианотичности), беспокойном поведении, отказе от еды или вялом сосании, плохой прибавке в весе, плохом сне, пульсации сосудов шеи.
Аритмия у ребенка старшего возраста может сопровождаться повышенной утомляемостью, плохой переносимостью физических нагрузок, неприятными ощущениями в области сердца (перебои, замирание, сильный толчок), артериальной гипотонией, головокружениями и обмороками.
К потенциально опасным аритмиям у детей, сопряженным с повышенным риском внезапной смерти, относятся удлинение интервала QТ, желудочковые тахиаритмии, сопровождающиеся гипоксической энцефалопатией, ишемией миокарда, острой сердечной недостаточностью.

Объективно при аритмии у детей выявляются замедление или учащение сердечного ритма по сравнению с возрастной нормой, неритмичность сокращений сердца, дефицит пульса. При оценке пульса у детей следует учитывать возрастные нормы: так, у новорожденных ЧСС составляет 140 уд. в мин.; в 1 год - 120 уд. в мин.; в 5 лет - 100 уд. в мин., в 10 лет - 90 уд. в мин.; у подростков - 60-80 уд. в мин. Объективные исследования:
- ЭКГ. Электрокардиографическое обследование детей с аритмией включает регистрацию ЭКГ лежа, стоя и после незначительной физической нагрузки. Такой подход позволяет выявить вегетозависимые нарушения ритма. Суточное мониторирование ЭКГ не ограничивает свободную активность пациента и сегодня может проводиться детям любого возраста, включая новорожденных. С помощью холтеровского мониторирования выявляются любые формы аритмии у детей. ЧПЭКГ используется при обследовании детей старшего возраста.
- Нагрузочные тесты. Исследования при помощи нагрузочных тестов (велоэргометрии, тредмил-теста) незаменимы для выявления скрытых нарушений ритма и проводимости, определения толерантности к физической нагрузке, прогнозирования течения аритмий у детей.
- Фармакологические пробы. В детской кардиологии для выявления аритмий применяются фармакологические пробы (атропиновая, калий-обзидановая).
- УЗИ сердца. С целью обнаружения органических причин аритмии у детей проводится ЭхоКГ.
Для определения взаимосвязи аритмии у детей с состоянием ЦНС выполняется ЭЭГ, реоэнцефалография, рентгенография шейного отдела позвоночника, консультация детского невролога.
Лечение аритмии у детей
Функциональные аритмии у детей лечения не требуют; в этом случае родителям следует уделить внимание организации режима дня ребенка, полноценному отдыху, умеренной физической активности. В лечении клинически значимых аритмий у детей используются консервативные медикаментозные и хирургические подходы.
Во всех случаях терапия должна начинаться с исключения факторов, вызывающих аритмию у детей: лечения ревматизма, санации хронических очагов инфекции (аденотомии, тонзиллэктомии, лечения кариеса и пр.), отмены лекарственных препаратов, вызывающих нарушения ритма и т. д.
Консервативная фармакотерапия аритмии у детей включает три направления: нормализацию электролитного баланса миокарда, применение противоаритмических средств, улучшение метаболизма сердечной мышцы. К средствам, нормализующим электролитный баланс, относятся препараты калия и магния. Противоаритмическая терапия осуществляется мембраностабилизирующими средствами, бета-адреноблокаторами, блокаторами кальциевых каналов и др. С целью метаболической поддержки миокард используются витамины, микроэлементы, анаболики.
При резистентных к медикаментозной терапии аритмиях у детей показано малоинвазивное хирургическое лечение: радиочастотная абляция или криоабляция патологических аритмогенных зон, имплантация электрокардиостимулятора или кардиовертер-дефибриллятора.
Течение аритмии у детей определяется причинами и возможностью их устранения, а также степенью гемодинамических расстройств. При функциональных аритмиях прогноз благоприятный. Мерцательная аритмия увеличивает риск развития сердечной недостаточности и тромбоэмболических осложнений. Наибольшие опасения в отношении риска внезапной смерти вызывают аритмии у детей, развивающиеся на фоне органического поражения сердца, АВ-блокады III степени, комбинированные аритмии.
Профилактика аритмии у детей предусматривает устранение предрасполагающих факторов, лечение основных заболеваний, профилактическое обследование сердечно-сосудистой системы. Диспансерное наблюдение детей с аритмией осуществляют педиатр, детский кардиолог, по показаниям - детский эндокринолог, детский невролог, детский ревматолог и др.
1. Нарушения сердечного ритма в педиатрической практике/ Мищенко О.П., Климова Н.В., Савченок Е.А., Данилова Н.Б., Медведева С.В. - 2004.
2. Нарушения сердечного ритма у детей и подростков/ М.Л. Столина, М.Г. Шегеда, Э.Ю. Катенкова// ТМЖ. - 2019. - №4.
Причины, симптомы, диагностика на ЭКГ и лечение синусовой брадикардии
Нормальный пульс человека - от 60 до 90 ударов в минуту. Уменьшение частоты сокращений сердца говорит о синусовой (синусной) брадикардии.
Сердце сокращается под влиянием волны возбуждения, которая возникает в нем самом, а именно в клетках синусового узла (водителя ритма), в правом предсердии. Брадикардия развивается из-за медленной выработки электрических импульсов.
Причины - усиление влияния на сердце парасимпатической нервной системы через блуждающий (вагусный) нерв, действие различных токсинов на синусовый узел, а также его повреждение.
Думаю, не стоит долго объяснять, чем плоха синусовая брадикардия. Замедление работы сердца приводит к неэффективному кровоснабжению всех органов тела. В результате клетки начинают испытывать кислородное голодание (гипоксию). Особенно это опасно для головного мозга: ему необходимо около 20% всего кислорода, потребляемого организмом. При выраженных брадикардиях есть риск полной остановки сердца.
Синусовая брадикардия может быть первым ранним проявлением опасного заболевания с аномально низкой частотой сокращений сердца и достаточно высоким процентом летальных исходов - синдрома слабости синусового узла (СССУ), который встречается в основном у пожилых людей.
Однако хочу отметить, что не всякое снижение частоты сердечных сокращений нужно считать патологией. Например, у каждого из нас ночью, когда мы крепко спим, биение сердца может замедлиться до 30-40 ударов в минуту. Это связано с тем, что во время сна организму требуется гораздо меньше кислорода, чем когда мы бодрствуем. Пользуясь моментом, сердце переходит в «энергосберегающий режим».
Также пульс от 40 до 55 ударов в минуту в спокойном состоянии считается абсолютной нормой для людей, занимающихся профессиональным спортом. Дело в том, что при регулярных интенсивных тренировках сердце постепенно приспосабливается к большим нагрузкам. Не углубляясь в тонкости биохимических процессов, это явление можно объяснить так: при постоянных физических упражнениях сердце (главным образом миокард левого желудочка), как и любая другая мышца, начинает постепенно утолщаться и с большей силой проталкивает кровь в аорту. Благодаря этому для адекватного кровоснабжения всего организма требуется меньшее число сокращений сердца.
Кроме того, относительно нормальной можно читать частоту сокращений сердца (ЧСС) от 55 и выше у людей, которые принимают специальные лекарственные препараты. Это так называемые пульсурежающие средства - бета-адреноблокаторы и блокаторы If-каналов. Они применяются тогда, когда необходимо максимально снизить частоту сокращений сердца, например, при хронической сердечной недостаточности.
Причины возникновения
Как уже было сказано, физиологическая, т. е. нормальная синусовая брадиаритмия возникает во сне и у профессиональных спортсменов.
Патологические причины синусовой брадикардии, как, впрочем, и любых других нарушений ритма, можно разделить на 2 основные группы: функциональные и органические.
Функциональные (внесердечные) причины синусовой брадикардии:
- сбой в работе эндокринных органов: гипотиреоз (ухудшение функционирования щитовидной железы), надпочечниковая недостаточность;
- нейроциркуляторная дистония с повышенным тонусом парасимпатической нервной системы;
- увеличение внутричерепного давления;
- передозировка лекарственных средств (в т. ч. и пульсурежающих) - антагонистов кальция, бета-адреноблокаторов, блокаторов If-каналов, сердечных гликозидов;
- значительное превышение концентрации калия в крови - такое случается на последних стадиях хронической почечной недостаточности или при совместном использовании калийсберегающих диуретиков, ингибиторов АПФ и препаратов калия.
Органические причины включают:
- инфаркт миокарда;
- порок сердца;
- миокардит;
- постинфарктный кардиосклероз;
- поражения сердца при системных болезнях - артритах, коллагенозах, васкулитах.
Симптомы
Клиническая картина патологии определяется степенью снижения ЧСС. При умеренной брадикардии жалобы могут вообще отсутствовать. При выраженном уменьшении ЧСС у человека появляются:
- быстро наступающая усталость, повышенная утомляемость;
- сонливость;
- головокружение;
- тошнота;
- потеря сознания (из-за сильной гипоксии мозга).
Признаки на ЭКГ
Электрокардиограмма выявит такие признаки синусовой брадикардии:
- уменьшение частоты сердечных сокращений - в виде увеличения интервала между комплексами PQRST;
- правильный синусовый ритм - одинаковое расстояние между зубцами R и наличие положительных зубцов P, имеющих нормальную форму в отведениях II, III и aVF.

При синусовых брадикардиях, вызванных функциональными (внесердечными) причинами, ЧСС возрастает при небольшой физической нагрузке или введении атропина, а также появляется дыхательная аритмия (учащение сердцебиения во время вдоха, урежение при выдохе).
При синусовой брадикардии, развившейся на фоне кардиологических заболеваний, в ответ на физические нагрузки и введение атропина ЧСС либо не изменяется, или увеличивается, но незначительно.
В случае если брадикардия выступает проявлением синдрома слабости синусового узла, на кардиограмме видны «проскакивающие» приступы пароксизмальной суправентрикулярной тахикардии, мерцания или трепетания предсердий.

Принципы лечения
Прежде чем начать лечение синусовой брадикардии, я ориентируюсь на следующие моменты:
- чем вызвана брадикардия - функциональными нарушениями или уже имеющимся кардиологическим заболеванием;
- степень брадикардии;
- тяжесть симптоматики (постоянные обмороки);
- наличие признаков синдрома слабости синусового узла.
В случае функциональной синусовой брадикардии достаточно устранить причину - нормализовать уровень гормонов щитовидки или концентрацию калия в крови, снизить внутричерепное давление, скорректировать дозировку лекарственных препаратов и т. д. А для этого необходимо пройти тщательное обследование.
В качестве медикаментозной терапии я использую препараты, ускоряющие частоту сердечных сокращений через ослабление влияния блуждающего нерва. Такие лекарства называются холиноблокаторами. Наиболее яркий представитель данной группы - Атропин. Иногда я применяю медикаменты, воздействующие на те же рецепторы в сердце, что и адреналин - бета-адреноблокаторы (Изадрин).
Однако они не подходят для постоянного лечения. Эти препараты являются лишь временной мерой для восстановления нормального ритма и стабилизации состояния пациента.
Ознакомиться с народными средствами лечения брадикардии можно здесь. Однако хочу предупредить, что их эффективность не доказана.
В случае наличия у пациента приступов фибрилляции предсердий, для профилактики тромбообразования я назначаю препараты, разжижающие кровь (антикоагулянты) - Варфарин, Дабигатран.
Главным методом лечения тяжелых синусовых брадикардий является установка электрокардиостимулятора (ЭКС). Это небольшой прибор, который подает ритмичные электрические сигналы и в буквальном смысле заставляет сердце биться в правильном ритме и с нормальной частотой.
Операция установки ЭКС выполняется в несколько этапов. После местного обезболивания разрезается кожа под ключицей и вставляется кардиостимулятор. Провода от него через подключичную вену достигают сердца. Подаются пробные электрические импульсы. Параллельно ведется запись кардиограммы. Если сердце работает в нормальном режиме, процедура считается успешной.
Помимо стойкой брадикардии и синдрома слабости синусового узла, ЭКС устанавливается при атриовентрикулярных блокадах II и III степени, когда нарушено проведение волны возбуждения от предсердий к желудочкам, а также при тяжелой сердечной недостаточности.
Пожилой возраст не является противопоказанием к данной операции.
Более подробную информацию об электрокардиостимуляции можно получить здесь.
Хочу привести интересный пример из моей практики. Ко мне на прием обратилась женщина 54 лет, которая в последнее время стала отмечать, что она очень быстро устает и у нее кружится голова. Страдает гипертонической болезнью и хронической сердечной недостаточностью, принимает Спиронолактон, Периндоприл и Амлодипин. При общем осмотре отмечались уменьшение ЧСС до 48 ударов в минуту, давление в норме. Я назначил ЭКГ, которая показала синусовую брадикардию, а также высокие и остроконечные зубцы Т, что указывало на завышенную концентрацию калия в крови. Анализ крови подтвердил гиперкалиемию. Дозировка принимаемых препаратов не могла вызвать повышение калия, функция почек была сохранной. При более подробном расспросе мне удалось выяснить, что пациентка по совету родственников «для улучшения питания сердца» принимала биодобавки, содержащие калий. Я рекомендовал прекратить их прием. После отмены этих медикаментов пульс пришел в норму, уровень калия в крови снизился, голова перестала кружиться.
При редком пульсе нужно обязательно посетить врача. Но если вы или ваш родственник стали себя очень плохо чувствовать, надо вызывать скорую помощь. До приезда врачей можно выпить чашку кофе или крепкого чая, что на время повысит частоту сердечных сокращений. Также помогает выполнение простых упражнений - приседания, отжимание от пола. В ответ на физическую активность вырабатывается адреналин, стимулирующий работу сердца. Если вы или ваш близкий чувствуете, что слишком слабы, прилягте так, чтобы ноги были немного выше уровня головы. Под действием силы тяжести кровь начнет приливать к мозгу, это позволит не потерять сознание. Больше о том, как в домашних условиях оказать помощь при брадикардии, читайте здесь.
Читайте также:
- Как лечить мозоли? Симптомы, причины возникновения
- Источники инфекций. Распространение инфекционных болезней
- Хроническая недостаточность околощитовидных желез. Желудочная форма тетании
- Механизм заражения малярией. Пути развития малярии
- КТ признаки эндокринной офтальмопатии, сосудистой патологии глаза
