Аллергены в офтальмологии. Виды аллергенов поражающие глаза
Обновлено: 18.05.2024
Конъюнктивой называют тонкую слизистую оболочку, которая начинается на внутренних поверхностях век, охватывает глазное яблоко (образуя с ним своего рода шарнирную пару) и служит для смазывающего, очищающего и дезинфицирующего увлажнения глаза при акте моргания. Для этого мелкими железами в самой конъюнктиве вырабатывается жидко-слизистый секрет, который в сочетании с секретом основных слезных желез образует вещество с оптимальными оптическими, механическими и биохимическими характеристиками, обеспечивающими свободные глазные движения и не искажающее прохождение света сквозь прозрачный роговичный слой.
Конъюнктивит - воспалительный процесс в конъюнктиве, который может быть вызван множеством факторов: инфекцией (бактериальной, вирусной, грибковой), постоянным механическим, световым или химическим раздражением, определенными паразитами (обычно это гельминты рода филярия), либо, в редких случаях, неизвестными причинами. Конъюнктивиты проявляются рядом характерных симптомов: покраснение и отечность, зуд, боль, ощущение песка или инородного тела, усиленное слезотечение, гнойные выделения, образование фолликул и т.д.; некоторые из них присущи любой форме воспаления конъюнктивы, другие являются специфическими для конкретного поражающего фактора. Вообще, клиническая картина, динамика, прогноз, риск осложнений, терапевтическая стратегия - определяются, в первую очередь, этиопатогенезом конъюнктивита, т.е. его причинами и механизмами его развития.
В структуре заболеваемости лидирует инфекционная этиология, однако отмечается устойчивая тенденция к увеличению доли аллергических конъюнктивитов - с нарастанием общей аллергизации населения, особенно выраженной в цивилизованных странах. Согласно статистическим данным, примерно каждый пятый житель Земли (включая автора этих строк, которому термины «антигистаминный» или «H1-блокатор» знакомы с раннего детства) сталкивался или хронически страдает от того или иного вида аллергии, и конъюнктивит - почти обязательный компонент таких реакций.

Причины
Аллергией называют бурную, чаще всего немедленную реакцию иммунной системы, обусловленную аномально высокой чувствительностью к какому-либо веществу (аллергену). Такая реакция связана с генетическими особенностями и может наследоваться, а потенциальных аллергенов на сегодняшний день известно так много, что перечислению поддаются только обобщенные их категории, напр., «природные органические вещества» (слюна, шерсть, тополиный пух и мн.др.), «средства бытовой химии», «медикаменты», «пищевые продукты» и т.д.
Одна из наиболее распространенных в мире форм аллергии - сезонная, известная также как сенная лихорадка или поллиноз («pollen» - пыльца); вызывается она, как видно из названий, пыльцой растений, печальным лидером среди которых является карантинный сорняк амброзия. Выраженность аллергических реакций может варьировать от терпимого дискомфорта (легкий насморк) до жизнеугрожающих, требующих экстренной помощи состояний (напр., отек Квинке или анафилактический шок).
Симптомы
Конъюнктива - статистически наиболее частое (до 90%) «место действия» аллергической реакции, однако единственным ее проявлением конъюнктивит является редко. Поэтому и диагноз обычно звучит как «аллергический риноконъюнктивит», т.е. клиническая картина включает также неудержимое чихание и/или кашель, образование и истечение больших количеств назальной слизи, раздражение слизистых оболочек носа и гортани; во многих случаях - кожный зуд с вспухающими багровыми «рубцами» на месте расчесов.
К типичной офтальмологической симптоматике, способствующей дифференциации от других видов конъюнктивита (прежде всего, инфекционного) относятся поражение одновременно обоих глаз, слезотечение, нестерпимый зуд, покраснение и помутнение глаз, отечность и болезненность век; при значительной выраженности реакции иногда развивается светобоязнь или болевой синдром. Гнойный экссудат для аллергического конъюнктивита не характерен, однако может появляться при смешанных инфекционно-аллергических воспалениях.

Лечение и профилактика
Особенность аллергической реакции в том, что она в принципе не может «пройти сама», т.е. купироваться собственными защитными механизмами организма (в отличие, например, от вирусного конъюнктивита), поскольку представляет собой каскадное, лавинообразное расстройство этих самых механизмов. Поэтому наиболее эффективным лечебным, - равно как и профилактическим, - методом служит немедленная и полная изоляция больного от аллергена. В случаях, когда это невозможно, медикаментозная коррекция необходима и обязательна.
Особенности у детей
Особую проблему составляют аллергические риноконъюнктивиты у детей - во-первых, потому, что любые лекарственные средства для этой категории пациентов должны назначаться с предельной осторожностью и в минимально необходимых дозировках, а во-вторых, из-за возможных диагностических сложностей. Во многих случаях родители принимаются самостоятельно лечить ребенка от «простуды», от «насморка», от «гриппа» и т.д., пичкая различными лекарствами вплоть до мощных антибиотиков и тем самым добиваясь кардинального утяжеления ситуации.
С развитием аллергологии, в т.ч. детской, все чаще рекомендуют произвести множественные внутрикожные пробы для точной идентификации аллергена(ов). Это позволяет в дальнейшем избегать контакта с ними, а в некоторых случаях даже становится поводом для переезда семьи в другую местность.
Что касается непосредственной терапии аллергического конъюнктивита, то основным средством здесь являются антигистаминные препараты (гистамин - вещество-медиатор, которое в организме выполняет ряд регуляторных функций; при аллергии он вырабатывается в избыточных количествах и раздражает чувствительные к нему клетки-рецепторы типов H1, H2 и H3, перевозбуждение которых и приводит к развитию специфического для аллергии симптомокомплекса). К таким препаратам, назначаемым в форме глазных капель, таблеток, мазей и пр., относятся кетотифен, димедрол, супрастин, тавегил (т.е. клемастин, на сегодняшний день по ряду причин устаревший); а также системные противоаллергические средства нового поколения (кларитин, лорано, кларфаст и мн.др.), выпускаемые на основе лоратадина, который с середины 90-х годов остается наиболее распространенным в мире H1-блокатором.
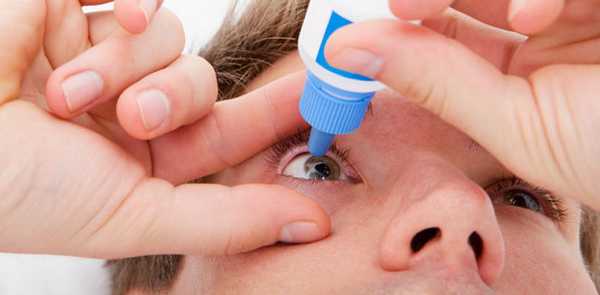
Глазные капли и мази
В местной терапии ведущую роль играют антигистаминные глазные капли - препараты: Опатанол, Лекролин, Хай Кром, Сперсаллерг. Их назначение производится лечащим врачом-офтальмологом, он же и устанавливает режим применения: кратность и продолжительность.
В зависимости от тяжести конъюнктивита, вовлеченности соседних структур (прежде всего, век), наличия гнойного компонента и других нюансов клинической картины, могут быть назначены гормонсодержащие мази - например, дексаметазон, - и/или нестероидные противовоспалительные препараты (НПВП, напр., индометацин и диклофенак - препараты Индоколлир, Наклоф). В случаях сопутствующего поражения роговицы необходимы меры по ее регенерации - назначение кератопротекторов (капли для глаз Вит-А-Пос, Таурин др.).
Иногда приходится, несмотря на типичность слезотечения в клинической картине, назначать средства искусственного увлажнения, - т.н. «искусственные слезы»; к препаратам этого типа относятся гипромеллоза, гиалуронат натрия (препараты Оксиал, Систейн, Хило-Комод и другие).
Важно понимать, что при лечении аллергического конъюнктивита должны быть обязательно учтены многочисленные, сложным образом взаимосвязанные и не поддающиеся научно-популярному изложению факторы (анамнез, характер и динамика развития симптоматики, возраст пациента, наличие коморбидных заболеваний и мн.др.). Поэтому терапевтическую схему, которая одновременно была бы эффективной и безопасной, в каждом конкретном случае может назначить только врач.
Аллергический кератит
Аллергический кератит - это воспалительное изменение роговой оболочки (роговицы) глаза, связанное с развитием острой аллергической реакции. Проявления аллергического кератита включают роговичный синдром (светобоязнь, слезотечение, блефароспазм), смешанную конъюнктивально-перикорнеальную инъекцию, поверхностные инфильтраты в роговице. Диагностика аллергического кератита основывается на данных наружного осмотра, проверки остроты зрения, биомикроскопии, анальгезиметрии, окраски роговицы флуоресцином, микроскопии и посева отпечатков с роговицы, внутрикожных аллергических проб и т. д. Лечение аллергического кератита требует проведения местной терапии кортикостероидами, приема антигистаминных средств.
МКБ-10
Общие сведения
Роговица представляет собой переднюю часть наружной оболочки глаза, расположенную в глазной щели, и является важнейшим элементом светопреломляющего аппарата. Важнейшими функциями роговицы служат защита глаза от механических, термических и иных повреждений, попадания микроорганизмов и пыли. Свойства роговицы - прозрачность, кривизна поверхности, сферичность, структурная и оптическая однородность во много определяют состояние зрения. В клинической офтальмологии аллергический кератит рассматривается как местное проявление острой аллергической реакции. Аллергические кератиты чаще возникают в детском и подростковом возрасте и протекают совместно с аллергическими конъюнктивитами.
Аллергический кератит может вызываться различными экзо- и эндоаллергенами. Экзогенными аллергенами чаще всего выступают медикаменты (в т. ч. вакцины), пищевые продукты, пыльца растений, шерсть животных, бытовая химия, косметика и др. При этом возникновение лекарственно-аллергического кератита может быть обусловлено как местными аппликациями препаратов, так и их парентеральным введением.
К эндогенным аллергенам относятся бактериальные токсины в слезной жидкости, глистные инвазии, туберкулезная интоксикация. На фоне гельминтозов, может развиваться не только клиника аллергического кератита, конъюнктивита, блефарита, иридоциклита, но и атопического дерматита, поллиноза, бронхиальной астмы. Особую группу составляют туберкулезно-аллергические кератиты, вызванные туберкулезной интоксикацией. При данной форме аллергического кератита микобактерии туберкулеза не обнаруживаются, однако положительные специфические туберкулезные пробы (реакция Манту, проба Пирке) свидетельствуют о высокой сенсибилизации организма.
Патогенез
При аллергическом кератите отмечается отечность и субэпителиальная инфильтрация роговицы. Единичные или множественные инфильтраты роговицы локализуются в разных участках оболочки и на различной глубине, имеют различную форму и размеры. В области инфильтрата роговица теряет свой блеск. При поверхностных аллергических кератитах, протекающих с вовлечением эпителиального слоя, инфильтраты могут бесследно рассасываться. В случае заинтересованности более глубоких роговичных слоев на месте воспалительных фокусов образуется рубцовая ткань, и остаются более или менее выраженные участки помутнения.
Аллергический кератит сопровождается расширением сосудов - конъюнктивально-перикорнеальной инъекцией; нередко отмечаются эрозии и изъязвления роговичной ткани. Микроскопические изменения характеризуются десквамацией и трансформацией эпителия, лимфоцитарной реакцией ткани, повреждением боуменовой мембраны.
Классификация
В зависимости от воздействующих факторов кератиты подразделяются на экзогенные (вызываются этиологическими агентами внешней среды) и эндогенные (вызываются внутренними причинами). Развитие аллергического конъюнктивита может быть обусловлено как экзогенными, так и эндогенными причинами. По этиологии кератиты делятся на:
- бактериальные (неспецифические и специфические при туберкулезе, сифилисе, малярии, бруцеллезе)
- вирусные (аденовирусные, герпетические, коревые, оспенные)
- токсико-аллергические (фликтенулезные, скрофулезные, аллергические)
- обменные
- грибковые
- посттравматические
- акантамебные и др.
По степени вовлечения слоев роговицы различают поверхностные кератиты, протекающие с повреждением эпителия и боуменовой мембраны, и глубокие кератиты, при которых в воспаление вовлекаются строма и десцеметова мембрана роговой оболочки. По локализации кератиты могут быть периферическими, центральными; по степени распространенности - ограниченными или диффузными.
Симптомы аллергического кератита
Клиническая картина характеризуется, так называемым роговичным синдромом, включающим светобоязнь, обильное слезотечение, резкое сужение глазной щели (блефароспазм). Раздражение нервных окончаний роговицы при аллергическом кератите приводит к рези и жжению в глазу, ощущению инородного тела, постоянным болям, из-за которых пациент не может открыть глаз. Возникает перикорнеальная или смешанная конъюнктивально-перикорнеальная инъекция (покраснение глазного яблока). Ввиду развития помутнения в оптической зоне отмечается снижение остроты зрения. После прекращения аллергического кератита, зрение в большинстве случаев не восстанавливается. Туберкулезно-аллергический кератит протекает с субфебрилитетом, недомоганием.
Осложнения
При распространении воспалительной реакции с аллергическим компонентом на радужку, склеру или ресничное тело возникают ирит, склерит, иридоциклит. Тяжелое или длительное течение аллергического кератита может приводить к перфорации роговицы, вторичной глаукоме, осложненной катаракте, невриту зрительного нерва, эндофтальмиту. Воспалительные поражения роговицы часто приводят к необратимым изменениям роговой оболочки и стойкому снижению зрения вплоть до полной слепоты.
Диагностика
В диагностике аллергического кератита принимают участие врач-офтальмолог и аллерголог, при необходимости - фтизиатр. Офтальмологическое обследование при аллергическом кератите включает осмотр глаз, проверку остроты зрения, биомикроскопию, тест окраски роговицы флуоресцином, анальгезиметрию. Для выявления аллергена проводятся внутрикожные аллергические пробы. В случае присоединения вторичной инфекции возбудителя обнаруживают с помощью бактериологического исследование мазка.
Для исключения гельминтозов исследуют кал на яйца глистов. При подозрении на туберкулезно-аллергический кератит показана рентгенография легких или флюорография, туберкулиновые пробы. Дифференциальная диагностика аллергических кератитов проводится с кератитами вирусной, грибковой, бактериальной этиологии.
Лечение аллергического кератита
В первую очередь необходимо прекращение контакта с аллергеном и его элиминация. Местно назначаются инсталляции 0,4% раствора дексаметазона, закладывание глазных мазей (преднизолоновой, гидрокортизоновой); при тяжелом аллергическом кератите - субконъюнктивальные инъекции дексаметазона. При хронических рецидивирующих инфекционно-аллергических кератитах назначают длительные курсы стероидных гормонов внутрь.
Обязательным компонентом лечения аллергического кератита служит прием антигистаминных средств (хлоропирамина, мебгидролина, хифенадина, клемастина и др.), витаминов С и В2 (рибофлавина), седативных средств, хлорид кальция внутрь или внутривенно. В случае наслоения бактериальной инфекции производят инстилляции раствора сульфацетамида, сульфапиридазин-натрия, левомицетина, тетрациклина гидрохлорида и других антибактериальных средств. При выявлении глистной инвазии назначаются антигельминтные препараты.
Лечение туберкулезно-аллергического кератита проводится с участием фтизиатра. Больным дополнительно назначается противотуберкулезная терапия стрептомицином, изониазидом, фтивазидом и др.; проводятся физиотерапии: электрофорез стрептомицина, кальция, гидрокортизона, общее УФО.
При снижении остроты зрения показаны фонофорез и электрофорез с гиалуронидазой. При рубцовых изменениях роговицы производится кератопластика, при развитии вторичной глаукомы - хирургическое или лазерное лечение глаукомы.
Прогноз и профилактика
Своевременная и рациональная терапия поверхностного аллергического кератита приводит к тому, что инфильтраты роговицы рассасываются бесследно или с минимальными последствиями для зрения. Последствием глубокого кератита служит развитие помутнений роговицы, значительное снижение остроты зрения или его полная потеря. Профилактика аллергического кератита заключается в исключении контакта с аллергенами, дегельминтизации детей, лечении туберкулезной интоксикации.
1. Клинические рекомендации. Офтальмология/ под ред. Л.К. Мошетовой, А.П. Нестерова, Е.А. Егорова - 2007.
3. Представления офтальмологов об этиологии и терапии кератитов на территории Смоленской, Калужской и Орловской областей/ Деев Л.А., Шаршкова М.А.// Клиническая микробиология и антимикробная химиотерапия. - 2001 - Т.13 (№4).
Аллергический конъюнктивит у детей
Аллергический конъюнктивит у детей - это воспалительный процесс в конъюнктивальной оболочке глаза, являющийся реакций на тот или иной антиген, сенсибилизирующий организм. Развитие аллергического конъюнктивита у детей сопровождается местной отечность, зудом и покраснением глаз, слезотечением, светобоязнью. Диагностика аллергического конъюнктивита у детей проводится детским офтальмологом и аллергологом; включает микроскопическое исследование слезной жидкости, общего IgE, ОАК, постановку кожных проб. Терапия аллергического конъюнктивита у детей требует устранения контакта с аллергеном, назначения антигистаминных препаратов в виде глазных капель и внутрь, проведения специфической иммунотерапии.
Аллергический конъюнктивит у детей - частое заболевание в современной педиатрии, которое служит предметом изучения детской офтальмологии и аллергологии. Аллергический конъюнктивит характеризуется воспалением слизистой оболочки, покрывающей склеру и внутреннюю поверхность века, обусловленным гиперчувствительностью организма к какому-либо аллергену. В большинстве случаев манифестация аллергического конъюнктивита у детей приходится на возраст 3-4 лет. Среди детей школьного возраста аллергический конъюнктивит встречается в 3-5% случаев. Аллергический конъюнктивит у детей обычно сопутствует другим аллергическим проявлениям: аллергическому риниту, поллинозу, атопическому дерматиту, бронхиальной астме и др.
В основе аллергического конъюнктивита у детей лежит повышенная индивидуальная чувствительность к тем или иным факторам внешней среды - аллергенам. Такими экзогенными факторами могут выступать аллергены: бытовые (домашняя и библиотечная пыль, клещи, перо подушек, бытовая химия), пыльцевые (пыльца цветущих деревьев и трав), эпидермальные (перхоть и шерсть животных, корм для домашних животных), пищевые (продукты питания - цитрусовые, шоколад, мед, ягоды и др.), лекарственные (медикаменты).
В некоторых случаях причиной развития аллергического конъюнктивита у детей становятся инородные тела глаза, а также аллергены бактериального, вирусного, грибкового и паразитарного происхождения. Установлено, что аллергические заболевания глаз у детей раннего возраста чаще обусловлены генетическими и социально-бытовыми факторами, а у детей старшего возраста - предшествующей бытовой, пищевой, эпидермальной сенсибилизацией, выраженность которой во многом определяет тяжесть течения аллергического конъюнктивита.
С учетом этиопатогенетических механизмов различают следующие формы аллергического конъюнктивита у детей: сенной (поллинозный), крупнососочковый (гиперпапиллярный), лекарственный, туберкулезно-аллергический, инфекционно-аллергический и весенний катар.
- Поллинозный конъюнктивит у детей является аллергическим заболеванием глаз, обусловленным пыльцой трав, злаков, деревьев. Имеет сезонную зависимость, возникает во время цветения тех растений, к пыльце которых сенсибилизирован организм. При сенной лихорадке поллинозный конъюнктивит у детей сочетается с крапивницей, астмоидным бронхитом, атопическим или контактным дерматитом, отеком Квинке, диспепсическими расстройствами, головными болями.
- Весенний конъюнктивит. Чаще возникает у мальчиков в возрасте 5-12 лет. Весенний конъюнктивит у детей имеет упорное хроническое течение; обострения случаются преимущественно в солнечное время года. Весенний катар может протекать в конъюнктивальной, лимбальной и смешанной форме.
- Гиперпапиллярный конъюнктивит. Возникновение гиперпапиллярного конъюнктивита связано с контактным раздражением конъюнктивы инородными телами (контактными линзами, глазными протезами, швами). На конъюнктиве верхнего века при осмотре выявляются гигантские сосочки (от 1 и более мм).
- Лекарственный аллергический конъюнктивит у детей развивается на фоне использования различных глазных капель. Аллергия может возникнуть как на основное действующее вещество, так и на используемые в каплях консерванты; особенно часто аллергический конъюнктивит у детей возникает при инстилляции антибактериальных глазных капель и анестетиков.
- Инфекционно-аллергические конъюнктивиты у детей связаны с сенсибилизацией организма к микробным аллергенам: бактериальным, вирусным, грибковым экзотоксинам. При этом сам возбудитель в конъюнктиве глаза не обнаруживается.
- Туберкулезно-аллергическоепоражение глаз протекает по типу кератоконъюнктивита, с одновременным поражением конъюнктивы и роговицы. Данная форма аллергоза является следствием аллергической реакции на циркулирующие в крови продукты жизнедеятельности микобактерий туберкулеза.
Обычно симптомы аллергического конъюнктивита у ребенка развиваются в течение нескольких минут или одних суток после взаимодействия с аллергеном. При этом в реактивное воспаление вовлекаются сразу оба глаза. Веки ребенка опухают, конъюнктива становится гиперемированной и отечной, возникает слезотечение, а при тяжелом конъюнктивите - светобоязнь.
Ведущим субъективным симптомом аллергического конъюнктивита у детей является интенсивный зуд, что заставляет ребенка постоянно расчесывать глаза, еще больше усиливая все проявления заболевания. В конъюнктивальной полости постоянно скапливается слизистое прозрачное (иногда липкое или пленчатое) отделяемое. Гнойные выделения при неосложненном аллергическом конъюнктивите у детей обычно отсутствуют, а возникают лишь при присоединении инфекционного компонента.
Аллергический конъюнктивит у детей может протекать остро (с быстрым началом и скорым окончанием) или хронически (длительно, вяло, с периодическими обострениями). Характер течения определяется причинно-значимым аллергеном и частотой контакта с ним.
Диагностику аллергического конъюнктивита у детей проводят детский офтальмолог и аллерголог-иммунолог. К достоверным диагностическим критериям аллергического конъюнктивита у детей относятся: наличие аллергологического анамнеза, связь возникновения заболевания с определенными внешними факторами (цветением, контактом с животными, употреблением определенных пищевых продуктов и т. д.), характерные клинические симптомы.
Для подтверждения диагноза проводится микроскопическое исследование слезной жидкости, где при аллергическом конъюнктивите у детей, обнаруживается свыше 10% эозинофилов. При аллергическом характере заболевания также выявляется повышенный по сравнению с возрастной нормой уровень общего IgE, эозинофилия. При наличии гнойного секрета проводится бактериологическое исследование отделяемого из конъюнктивальной полости. Проявление системных аллергической реакции обусловливает необходимость обследования ЖКТ ребенка, проведения анализа кала на яйца гельминтов, соскоба на энтеробиоз.
Выявить непосредственную причину аллергического конъюнктивита у детей позволяет постановка кожных аллергопроб и анализ крови на специфические IgE. Дифференциальная диагностика аллергического конъюнктивита у детей проводится с демодекозом, грибковым, бактериальным, аутоиммунным конъюнктивитом.
Лечение аллергического конъюнктивита у детей
Непременным условием успешной терапии служат элиминационные мероприятия, предполагающие исключение контакта с аллергеном. Патогенетическую основу лечения аллергического конъюнктивита у детей составляют антигистаминные препараты в виде таблетированных препаратов и инстилляций глазных капель в возрастных дозировках и концентрациях. При упорном течении заболевания назначаются топические НПВП и кортикостероиды.
Возможно проведение аллергенспецифической терапии, которая наиболее эффективна именно у детей. Она предполагает введение небольших доз аллергена в возрастающих концентрациях, что сопровождается постепенным привыканием к данному аллергену, уменьшением или исчезновением симптомов аллергического конъюнктивита у детей.
При несвоевременной диагностике аллергического конъюнктивита у детей в воспалительный процесс может вовлекаться роговица и другие ткани глаза, что чревато снижением остроты зрения и развитием трудно поддающихся лечению форм заболеваний глаз (кератита, язвы роговицы). Выявление и элиминация аллергена, а также проведение специфической иммунотерапии позволяет предотвратить рецидивы аллергии. Специфическая профилактика аллергического конъюнктивита у детей не разработана. Следует уделять внимание укреплению общего иммунитета ребенка, проводить превентивные курсы десенсибилизирующей терапии в сезоны обострения заболевания, избегать контактов с известными аллергенами.
3. Диагностика и лечение различных клинико-иммунологических форм аллергических конъюнктивитов у детей: Автореферат диссертации/ Симонова М.С. - 2003.
4. Лечение аллергического конъюнктивита у детей/Ксензова Л.Д. //Вопросы современной педиатрии.- 2008.
Аллергический конъюнктивит
Аллергический конъюнктивит - это реактивное воспаление конъюнктивы, вызванное иммунными реакциями в ответ на контакт с аллергеном. При аллергическом конъюнктивите развиваются гиперемия и отек слизистой глаза, зуд и отечность век, слезотечение, светобоязнь. Диагностика основывается на сборе аллергологического анамнеза, проведении кожных тестов, провокационных аллергических проб (конъюнктивальной, назальной, подъязычной), лабораторных исследований. В лечении аллергического конъюнктивита применяются антигистаминные препараты (внутрь и местно), топические кортикостероиды, специфическая иммунотерапия.
Аллергический конъюнктивит встречается примерно у 15% населения и является значимой проблемой современной офтальмологии и аллергологии. Аллергическое поражение органа зрения в 90% случаев сопровождается развитием конъюнктивита, реже - аллергического блефарита, дерматита век, аллергического кератита, увеита, ирита, ретинита, неврита. Аллергический конъюнктивит встречается у лиц обоих полов, преимущественно молодого возраста. Аллергический конъюнктивит часто сочетается с другими аллергозами - аллергическим ринитом, бронхиальной астмой, атопическим дерматитом.
Общим в этиологии всех форм аллергического конъюнктивита является повышенная чувствительность к различного рода факторам окружающей среды. В силу особенностей анатомического строения и расположения глаза наиболее подвержены контакту с экзогенными аллергенами. В зависимости от этиологии различают:
- Сезонный аллергический конъюнктивит. Поллинозный конъюнктивит (сенная лихорадка, пыльцевая аллергия), вызываемый пыльцевыми аллергенами во время цветения трав, деревьев, злаковых. Обострение поллинозного конъюнктивита связано с периодом цветения растений в том или ином регионе. Сезонный аллергический конъюнктивит у 7% больных обостряется весной (в конце апреля - конце мая), у 75% - летом (в начале июня - конце июля), у 6,3% - в межсезонье (в конце июля - середине сентября), что соответственно совпадает с опылением деревьев, луговых трав и сорных трав.
- Весенний конъюнктивит. Этиология весеннего конъюнктивита изучена мало. Заболевание обостряется весной - в начале лета и регрессирует осенью. Данная форма аллергического конъюнктивита обычно проходит самопроизвольно в пубертатный период, что позволяет предположить определенную роль эндокринного фактора в его развитии.
- Крупнопапиллярный конъюнктивит. Главным фактором развития считается ношение контактных линз и глазных протезов, длительный контакт слизистой с инородным телом глаза, наличие раздражающих конъюнктиву швов после экстракции катаракты или кератопластики, отложения кальция в роговице и т. д. При данной форме аллергического конъюнктивита воспалительная реакция сопровождается образованием на слизистой верхнего века крупных уплощенных сосочков.
- Лекарственный конъюнктивит развивается как местная аллергическая реакция в ответ на топическое (90,1%), реже системное (9,9%) применение лекарственных средств. Возникновению лекарственного аллергического конъюнктивита способствует самолечение, индивидуальная непереносимость компонентов препарата, политерапия - сочетание нескольких лекарственных средств без учета их взаимодействия. Чаще всего к лекарственному аллергическому конъюнктивиту приводит использование антибактериальных и противовирусных глазных капель и мазей.
- Хронический аллергический конъюнктивит. Составляет более 23% случаев всех аллергических болезней глаз. При минимальных клинических проявлениях течение хронического аллергического конъюнктивита отличается упорным характером. Непосредственными аллергенами в данном случае обычно выступают домашняя пыль, шерсть животных, сухой корм для рыб, перо, пух, пищевые продукты, парфюмерия, косметика и бытовая химия. Хронический аллергический конъюнктивит часто ассоциирован с экземой и бронхиальной астмой.
- Атопический кератоконъюнктивит. Является аллергическим заболеванием мультифакторной этиологии. Обычно развивается при системных иммунологических реакциях, поэтому часто протекает на фоне атопического дерматита, астмы, сенной лихорадки, крапивницы.
В основе патогенеза аллергического конъюнктивита лежит IgE-опосредованная реакция гиперчувствительности. Пусковым фактором аллергического конъюнктивита служит непосредственный контакт аллергена с конъюнктивой, приводящий к дегрануляции тучных клеток, активации лимфоцитов и эозинофилов и клиническому ответу с последующей воспалительно-аллергической реакцией. Высвобождаемые тучными клетками медиаторы (гистамин, серотонин, лейкотриены и др.) вызывают развитие характерных симптомов аллергического конъюнктивита.
Тяжесть течения аллергического конъюнктивита зависит от концентрации аллергена и реактивности организма. Скорость развития реакции гиперчувствительности при аллергическом конъюнктивите может быть немедленной (в течение 30 минут от момента контакта с аллергеном) и замедленной (через 24-48 и более часов). Такая классификация аллергических конъюнктивитов практически значима для выбора медикаментозной терапии.
Аллергические поражения глаз могут протекать в форме поллинозного конъюнктивита, весеннего кератоконъюнктивита, крупнопапиллярного конъюнктивита, лекарственного конъюнктивита, хронического аллергического конъюнктивита, атопического кератоконъюнктивита. По течению аллергические конъюнктивиты могут быть острыми, подострыми или хроническими; по времени возникновения - сезонными или круглогодичными.
Симптомы аллергического конъюнктивита
При аллергии, как правило, поражаются оба глаза. Симптомы развиваются в сроки от нескольких минут до 1-2-х суток от момента воздействия аллергена. Аллергический конъюнктивит характеризуется сильным зудом глаз, жжением под веками, слезотечением, отечностью и гиперемией конъюнктивы; при тяжелом течении - развитием светобоязни, блефароспазма, птоза.
Зуд при аллергическом конъюнктивите выражен настолько интенсивно, что вынуждает пациента постоянно растирать глаза, что, в свою очередь, еще более усиливает остальные клинические проявления. На слизистой могут образовываться мелкие сосочки или фолликулы. Отделяемое из глаз обычно слизистое, прозрачное, иногда - вязкое, нитевидное. При наслоении инфекции в уголках глаз появляется гнойный секрет.
При некоторых формах аллергического конъюнктивита (весеннем и атопическом кератоконъюнктивите) происходит поражение роговицы. При лекарственной аллергии может наблюдаться поражения кожи век, роговицы, сетчатки, сосудистой оболочки, зрительного нерва. Острый лекарственный конъюнктивит иногда усугубляется анафилактическим шоком, отеком Квинке, острой крапивницей, системным капилляротоксикозом.
При хроническом аллергическом конъюнктивите симптоматика выражена скудно: характерны жалобы на периодический зуд век, жжение глаз, покраснение век, слезотечение, умеренное количество отделяемого. О хроническом аллергическом конъюнктивите говорят, если заболевание длится 6-12 месяцев.
В диагностике и лечении аллергического конъюнктивита важно согласованное взаимодействие лечащего офтальмолога и аллерголога-иммунолога. Если в анамнезе прослеживается четкая связь конъюнктивита с воздействием внешнего аллергена, диагноз, как правило, не вызывает сомнений. Для подтверждения диагноза проводится:
- Офтальмологический осмотр. Выявляет изменения конъюнктивы (отек, гиперемию, гиперплазию сосочков и т. д.). Микроскопическое исследование конъюнктивального соскоба при аллергическом конъюнктивите позволяет обнаружить эозинофилы (от 10% и выше). В крови типично повышение IgE более 100-150 МЕ.
- Аллергологическое обследование. Для установления причины аллергического конъюнктивита проводятся пробы: элиминационная, когда на фоне клинических проявлений исключается контакт с предполагаемым аллергеном, и экспозиционная, заключающаяся в повторном воздействии данным аллергеном после стихания симптоматики. После стихания острых аллергических проявлений конъюнктивита выполняют кожно-аллергические пробы (аппликационную, скарификационную, электрофорезную, прик-тест). В период ремиссии прибегают к проведению провокационных проб - конъюнктивальной, подъязычной и назальной.
- Лабораторное обследование. При хроническом аллергическом конъюнктивите показано исследование ресниц на демодекс. При подозрении на инфекционное поражение глаз проводится бактериологическое исследование мазка с конъюнктивы на микрофлору.
Лечение аллергического конъюнктивита
К основным принципам лечения аллергических конъюнктивитов относятся: элиминация (исключение) аллергена, проведение местной и системной десенсибилизирующей терапии, симптоматической лекарственной терапии, специфической иммунотерапии, профилактика вторичных инфекций и осложнений. При крупнопапиллярном конъюнктивите необходимо прекращение ношения контактных линз, глазных протезов, снятие послеоперационных швов или удаление инородного тела.
При аллергическом конъюнктивите назначаются прием антигистаминных препаратов внутрь (кларитин, кетотифен и др.) и применение противоаллергических глазных капель (левокабастин, азеластин, олопатадин) 2-4 раза в день. Также показано местное использование в виде капель производных кромоглициевой кислоты (стабилизаторов тучных клеток). При развитии синдрома сухого глаза назначаются слезозаменители; при поражении роговицы - глазные капли с декспантенолом и витаминами.
Тяжелые формы аллергических конъюнктивитов могут потребовать назначения топических кортикостероидов (глазные капли или мази с дексаметазоном, гидрокортизоном), топических НПВП (глазные капли с диклофенаком). Упорно рецидивирующие аллергические конъюнктивиты являются основанием для проведения специфической иммунотерапии.
В большинстве случаев, при установлении и элиминации аллергена, прогноз аллергического конъюнктивита благоприятный. При отсутствии лечения возможно присоединение инфекции с развитием вторичного герпетического или бактериального кератита, снижение остроты зрения. С целью профилактики аллергического конъюнктивита по возможности следует исключить контакт с известными аллергенами. При сезонных формах аллергического конъюнктивита необходимо проведение превентивных курсов десенсибилизирующей терапии. Пациенты, страдающие аллергическим конъюнктивитом, должны наблюдаться у офтальмолога и аллерголога.
Аллергия на глазах
Аллергией называют системную (со стороны организма в целом) или локальную (со стороны какого-либо органа или участка, например, на коже) болезненно обостренную чувствительность к определенным веществам или группам веществ. Такие вещества, вызывающие аллергическую реакцию, называются аллергенами.

Современный мир по ряду параметров уже совершенно не соответствует естественной для человека среде обитания. К таким факторам относят загрязненный до ядовитости воздух, особенно городской; повышенный радиационный фон; мощные электромагнитные поля; саморазрушительные привычки, включая курение, употребление алкоголя или наркотиков, в т.ч. беременными женщинами; нездоровая, генетически модифицированная и/или импортируемая из других регионов земного шара пища; и особенно - продукция химической промышленности, которая составляет (наряду с электричеством) основу существования современного человеческого общества. Поэтому нет ничего удивительного в пандемическом распространении ряда заболеваний, которые ранее были крайне редки или вовсе неизвестны.
Распространенность аллергических реакций практически не поддается статистическому учету. По всей видимости, в развитых странах любой человек хотя бы однажды в течение жизни испытывает те или иные симптомы аллергии, в том числе на глазах и окружающих тканях. И если раньше аллергию называли «болезнью века», то в настоящее время ее гораздо чаще рассматривают как имманентную (внутренне присущую) плату за цивилизацию как таковую.
Причины аллергии
Аллергенов, фактически, столько же, сколько известных человеку веществ и соединений. Иными словами, причиной аллергической реакции на глазном яблоке (конъюнктиве) и коже вокруг глаз может стать что угодно: растительная пыльца, любые продукты питания, бытовая химия, шерсть животных, пух и перья птиц, домашняя пыль (кишащая микроскопическими клещами), укусы насекомых, средства гигиены и косметики, медикаменты, пот, слюна или волосы других людей, и т.д., и т.п. При этом по сей день досконально не прояснен этиопатогенетический механизм, который у одного человека «запускает» индивидуальную бурную (в некоторых случаях катастрофическую) реакцию на какое-либо вещество, а организм другого человека оставляется совершенно индифферентным к этому же веществу. Достоверно установлена, однако, роль врожденной предрасположенности, а также кумулятивный (накопительный) характер аллергенного действия.
Почему при аллергии страдают глаза?

Какие бывают аллергические заболевания глаз?
Симптоматика аллергических реакций со стороны глаз очень многообразна. Это может быть более или менее легкое покраснение, зуд, пузырьковые высыпания, жжение на коже век (аллергический дерматит), воспаление прозрачной слизистой оболочки (аллергический конъюнктивит) со слезотечением, зудом и т.п. Однако в некоторых случаях реакция протекает значительно тяжелее и приводит к быстрому развитию кератита (токсико- или инфекционно-аллергическое воспаление роговой оболочки), увеита (аллергическое воспаление кровеносной системы глазного яблока), даже к поражениям сетчатки и диска зрительного нерва.
Наиболее распространенная форма глазной аллергической реакции, - конъюнктивит, - может принимать как острое, так и хроническое течение. Симптоматика примерно аналогична в обоих случаях: постоянное слезотечение, зуд или резь в глазу, слизистый экссудат, характерная стекловидная отечность конъюнктивы (хемоз).
Поллиноз, или сезонная «сенная» лихорадка, - типичный и широко распространенный пример аллергической реакции, включая реакцию глаз, на пыльцу растений. В классическом варианте пик поллиноза приходится на август и вызывается одним из самых мощных аллергенов пыльцой амброзии - (амброзия относится к т.н. «карантинным» сорнякам и должна целенаправленно уничтожаться специальной службой, что делается, судя по всему, далеко не повсеместно и без особых успехов). Причиной поллиноза может быть также тополиный или одуванчиковый пух, травы, цветы и любые другие растения. Аллергический конъюнктивит практически никогда не бывает изолированным и обычно сопровождается ринитом (насморком), неудержимым многократным чиханием, сыпью и зудом на коже; могут развиваться также приступы аллергической бронхиальной астмы.
Несколько отличается от поллиноза т.н. весенний катар - аллергический (керато-) конъюнктивит, который также относится к сезонным заболеваниям и развивается с приходом теплого времени года. Причина достоверно не установлена, однако достаточно аргументированной является гипотеза о том, что в основе весеннего катара лежит индивидуально-обостренная чувствительность (гиперсензитивность) к ультрафиолетовой части солнечного спектра, которая, вообще, опасна для глаз во многих аспектах. Не исключается также роль аллергенной пыльцы. Особенностями такого сезонного аллергического воспаления являются заболеваемость только в детском возрасте (преимущественно у мальчиков), хронический тип течения, присутствие в клинической картине симптомов светобоязни, усиленного выделения слезной и слизистой жидкости; специфическим проявлением служит также разрастание сосочковых высыпаний на внутренней конъюнктиве век («булыжная мостовая»), реже по лимбу - периметру роговой оболочки.
Как особая форма аллергической реакции рассматривается аллергия на контактные линзы, которая в большинстве случаев лишает пациентов с рефракционными аномалиями возможности пользоваться этим удобным способом оптической коррекции. Непосредственным аллергеном может выступать сам материал линзы либо раствор, в котором она хранится, однако на поверхности линзы могут оседать и летучие аллергены из воздуха (например, при применении аэрозольных лаков для волос, инсектицидов, дезодорантов и т.п.).
Аллергия ли это?
Для установления «аллергического» диагноза в офтальмологии требуется, прежде всего, тщательный анализ клинической картины и анамнеза, включая наследственную предрасположенность, случаи аллергии у кровных родственников, перенесенные пациентом аналогичные реакции в прошлом, известные ему и специфические для него аллергены, зависимость от времени года, присутствие домашних животных в квартире и т.д. Назначаются лабораторные исследования крови - в частности, изучается концентрация аллергических маркеров-эозинофилов, иммуноглобулина Е. Наиболее точным способом выявить аллерген, если он неизвестен, является серия внутрикожных инъекционных аллергопроб, однако даже при тестировании реакции на сотни потенциально аллергенных образцов нет гарантии, что будет найдено то вещество, которое является доминирующим аллергеном именно для данного пациента.

Лечение аллергии на глазах
Характерной особенностью любой аллергической реакции является то, что в отсутствие аллергена симптоматика исчезает без следа. Соответственно, идеальным способом лечения является полное устранение аллергенного фактора из жизненного пространства пациента, или же изоляция пациента от таких факторов (в некоторых случаях оптимальным выходом становится, например, переезд в другой регион или драматическое расставание с пушистым домашним питомцем).
В противном случае назначается как системная, так и локальная антиаллергическая терапия, которая, подобно любому другому медикаментозному лечению, имеет существенные недостатки и «подводные камни». Например, ряд препаратов этого действия (особенно предыдущих фармакологических поколений) негативно влияет на концентрацию внимания и/или вызывает сонливость; эффективность лечения может со временем снижаться из-за эффекта привыкания; с накоплением действующего вещества в отдельных случаях организм может отреагировать уже на компоненты самого лекарства как на аллерген, и т.п. Поэтому любая самодиагностика и самолечение в данном случае категорически противопоказаны: антиаллергическая терапия назначается (по результатам подтверждающей диагностики) и контролируется только специалистом соответствующего профиля.
Антигистаминные препараты
Вещество, которое является в организме медиатором и регулятором иммунных аллергических реакций, носит название гистамин. Соответственно, действие известных многим «антигистаминных препаратов» основано на ингибиции (подавлении, угнетении) специфической активности чувствительных к гистамину клеток, или h1- и h2-рецепторов. Антигистаминные препараты для применения в офтальмологии выпускаются в различных формах, но обычно это таблетки или глазные капли:
- Актипол
- Аллергодил
- Лекролин
- Кромогексал
- Опатанол
- Сперсаллерг и др.
Гормональные средства в лечении аллергии
Для устранения воспалительных симптомов и уменьшения отечности могут назначаться кортикостероидные или нестероидные препараты.
Кортикостероиды обычно применяются в форме глазных капель, мазей или гелей, - как дополнительная терапия, особенно при хронических воспалениях аллергического генеза. Наиболее распространенные препараты - гидрокортизоновая глазная мазь, капли для глаз «Дексаметазон» и «Пренацид».
Однако лекарственные средства этой группы считаются небезопасными и ни в коем случае не должны приниматься пациентом произвольно, по собственной инициативе: побочным эффектом бесконтрольного применения могут стать стойкое повышение ВГД (внутриглазное давление), чрезмерное угнетение местного иммунитета и другие достаточно серьезные негативные последствия.
НПВС (нестероидные противовоспалительные средства)
Нестероидные противовоспалительные препараты назначаются, как правило, в рамках комбинированной терапии тяжелых сезонных катаров, конъюнктивитов, увеитов. К ним относятся капли:
- Диклофенак
- Индоколлир
- Диклоф и Наклоф
- Бронсиак

Для устранения отечности и гиперемии (покраснения) слизистых глазных оболочек и кожи век могут быть предписаны лекарства сосудосуживающего действия, однако следует понимать, что этиопатогенетическим лечением собственно аллергии такие препараты не являются.
При проблемах с реакцией глаз на контактные линзы необходимо немедленно прекратить их ношение до консультации с наблюдающим офтальмологом. В любом случае, должны строго соблюдаться все правила и инструкции по безопасному и гигиеничному применению, хранению и уходу за линзами.
Читайте также:
