Случай артроскопической декомпрессии кисты Беккера коленного сустава
Обновлено: 04.05.2024
Гемартрозом называют кровоизлияние в сустав. Оно характерно для 70% случаев травматического повреждения колена. Гемартроз требует пункции сустава и промывания его полости. Затем проводится иммобилизация конечности и физиотерапия. Наличие гемартроза затрудняет диагностику внутрисуставных повреждений при помощи неинвазивных методик. Поэтому при серьезных травмах колена с кровоизлиянием нередко проводится диагностическая артроскопия в острый период травмы.
Причиной гемартроза колена всегда является повреждение кровеносных сосудов. В результате нарушения их целостности кровь вытекает внутрь сустава и скапливается в количествах, зависящих от калибра разорванных вен и артерий, а также особенностей системы коагуляции крови, качества оказанной первой помощи.
Механическое повреждение сосудов, как правило, обусловлено одним из двух факторов:
травма — спортивная, бытовая, профессиональная, криминальная, дорожно-транспортная и любая другая;
операция — иногда гемартроз возникает как осложнение артроскопии или открытой операции на суставе.
Существуют внутренние причины, увеличивающие вероятность гемартроза. У некоторых людей даже незначительная травма приводит к сильным кровоизлияниям. В первую очередь факторами риска являются нарушения в системе коагуляции крови. Причиной может быть врожденный дефицит факторов свертывания, приобретенные заболевания (например, цирроз печени), уменьшение количества тромбоцитов в крови (тромбоцитопеническая пурпура, сильное кровотечение в анамнезе, ДВС-синдром).
Основные виды травм, которые чаще всего приводят к гемартрозу:
разрыв связок колена;
повреждение жировых тел;
внутрисуставные переломы костей.
К сильному повреждению с кровотечением может привести как прямая (удар в колено), так и непряма (подворот ноги) травма.
Гемартроз 1 степени диагностируют уже после того, как внутрь сустава попадает небольшое количество (до 15 мл) крови. Но в этом случае симптомы выражены слабо. Преобладает клиническая картина, связанная не с самим гемартрозом, а с травмой, которая к нему привела. У человека болит колено, однако чувство распирания внутри сустава отсутствует. При ходьбе больной хромает. Возможны блокады сустава или его нестабильность.
При гемартрозе 2 степени внутрь сустава изливается более 15 мл крови. В этом случае появляется клиническая симптоматика, связанная непосредственно с кровоизлиянием. Кожа по краям от надколенника выбухает, формируя в зоне его расположения углубление в виде «седла лошади». При объективном исследовании врач пальпирует коленный сустав и обнаруживает повышенную подвижность надколенника. При надавливании на него ощущается свободная жидкость внутри сустава.
При гемартрозе 3 степени внутрь колена изливается более 100 мл крови. У пациента возникает чувство распирания в суставе. Появляется симптом баллотирования. Он определяется объективно. Врач при распрямленной ноге пациента надавливает на надколенник, после чего тот погружается внутрь сустава. После того как доктор отпускает его, надколенник «всплывает». Он также может смещаться при легком ударе в бедро.
При значительном гемартрозе требуется проведение пункции сустава. Это инвазивная манипуляция, при которой внутрь колена вводится игла. С её помощью врач убирает кровь, которая накопилась внутри.
Данная манипуляция несет в себе риск инфицирования синовиальной оболочки. Поэтому она проводится при строжайшем соблюдении асептики и антисептики, в специально оборудованном для этого кабинете. Это должна быть чистая перевязочная или малая операционная. В этом же помещении не должны обслуживаться пациенты с ранами, которые заживают вторичным натяжением.
В помещении, где проводится пункция сустава при гемартрозе, обеззараживается всё: стены, мебель, воздух. Обязательно проводится обработка рук хирурга, как перед операцией.
В большинстве случаев процедура выполняется в положении пациента лёжа. Перед этим больной должен раздеться до нижнего белья. По возможности ему следует принять душ: это снизит риск занесения инфекции. Место, куда будет введена игла, следует побрить. Если у человека длинные волосы, желательно надеть косынку.
Врач-ортопед прощупывает сустав. Он определяет костные ориентиры, точки болезненности, места скопления крови. Кожа в месте введения иглы обрабатывается антисептиками. При этом врач отступает от этой зоны на 20 см. Для обработки используются йодистые препараты и 70% этиловый спирт. Он нужен не только для уничтожения бактерий, но и для удаления остатков йода. Это вещество может увеличивать реактивность сустава, повышая риск воспаления.
В процессе пункции сустава при гемартрозе доктор следует таким принципам:
Правило сдвига кожи. Доктор вводит иглу, а затем смещает пальцами кожу. Таким образом, дальнейшее введение осуществляется в сустав в месте, которое после окончания процедуры не будет сообщаться с поверхностью кожных покровов. Такая манипуляция снижает риск синовита. Кроме того, если врач вводит внутрь сустава какие-то препараты (местные анестетики, противовоспалительные средства), то они не вытекают обратно, потому что кожа возвращается в исходное положение и раневой канал имеет штыкообразную форму.
Принцип двух пальцев. Хотя игла, которая используется для пункции сустава, достаточно тонкая, внутри неё все же есть полость. Она заполняется кожей пациента. При дальнейшем продвижении эти кожные фрагменты попадают внутрь сустава и могут вызывать воспалительные реакции. Чтобы уменьшить риски, доктор стремится, чтобы внутрь иглы попало как можно меньше кожи. Для этого он непосредственно перед осуществлением прокола двумя пальцами разводит кожу в стороны. Её натяжение приводит к снижению толщины. Соответственно, в процессе введения иглы в неё попадает меньший объем тканей.
Метод клещевой фиксации. Используется нечасто. Единственной целью этой манипуляции является отвлечение внимания пациента от процедуры и улучшение её переносимости. Доктор сдавливает пальцами кожу в месте выполнения инъекции, поднимая мягкие ткани. В момент прохождения иглы человек может ощущать меньшую боль. Метод иногда используют у тучных пациентов, у которых увеличен объем мягких тканей.
В процессе проведения пункции коленного сустава для устранения гемартроза используется инфильтрационная анестезия. Доктор вводит местный анестетик из того же шприца, которым он в дальнейшем будет отсасывать кровь из колена. По мере продвижения иглы лидокаин или другое местноанестезирующее средство постепенно выдавливается в мягкие ткани, обеспечивая уменьшение боли.
Основные принципы анестезии:
следует учитывать возможность занесения инфекции, поэтому соблюдение правил асептики и антисептики является обязательным;
кожа не может быть стерильной даже после обработки антисептиками, поэтому, чтобы не занести инфекцию с поверхности кожи внутрь сустава, врач выдавливает первую порцию анестетика сразу после прохождения кожи (таким образом, из иглы выталкиваются остатки кожных покровов с бактериями, но они попадают под кожу, а не внутрь сустава);
для анестезии у лиц со склонностью к аллергии лучше использовать лидокаин;
после забора анестетика из ампулы следует заменить иглу;
антисептики убивают бактерий не мгновенно, а в течение 1 минуты, поэтому врач вначале смазывает кожу йодом и спиртом, а затем набирает лекарство в шприц (в процессе этой манипуляции проходит время, достаточное для гибели большинства микроорганизмов на поверхности кожи в той зоне, через которую будет вводиться игла);
пункция колена может проводиться через разные точки, но по возможности её делают с наружной стороны, так как в этом случае больной испытывает менее выраженные болевые ощущения.
Врач вводит иглу внутрь сустава не более чем на 1-2 см, чтобы избежать травматизации хрящей или выхода иглы из суставной полости. Укол в хрящ не столько опасен, сколько болезненный для пациента. К тому же, он может закупорить иглу, делая откачивание крови через неё невозможным.
После выполнения пункции колена место прокола кожи смазывают спиртом. Затем его заклеивают салфеткой.
Некоторые пациенты боятся процедуры пункции коленного сустава. Они спрашивают у врача, можно ли обойтись без неё. Теоретически обойтись можно, однако при этом значительно повышается риск осложнений:
развитие хронического синовита;
острый гнойный артрит;
выпадение фибрина и формирование спаек внутри колена.
Поэтому при гемартрозе коленного сустава лечение обязательно начинается с удаления крови из колена. После этого конечность иммобилизируют гипсовой повязкой на срок от 10 дней.
Каждому пациенту с гемартрозом требуется тщательная диагностика. Потому что в большинстве случаев серьезная травма колена, которая сопровождается значительным кровотечением, сопровождается повреждением внутрисуставных структур: менисков, связок, хрящей, костей. Каждого пациента с такой травмой обследуют. Желательно проводить МРТ. Если технической возможности нет, делают УЗИ и рентген.
В трудных диагностических ситуациях проводят диагностическую артроскопию. В ходе этой процедуры внутрь колена вводят трубку с камерой и осматривают суставную полость изнутри. При помощи этой небольшой операции доктор может точно установить все последствия травмы колена.
Повреждения менисков, повреждение крестообразных связок, повреждение коллатеральных связок, патология синовиальных складок, удаление инородных тел коленного сустава, лечение патологии надколенника, лечение дефектов хряща, лечение артроза коленного сустава (гонартроза)
Пункция коленного сустава — это диагностическая и терапевтическая процедура, которая заключается в прокалывании сустава через кожный покров. Во время оперативного вмешательства медицинский работник выполняет забор из сустава небольшого количества синовиальной жидкости для анализа, если присутствует необходимость, то в суставную полость вводят воду или же контрастное вещество.
Пунктирование коленного сустава отличается большей безопасностью по сравнению даже с такими операциями, как артроскопия (артроскопическое вмешательство более болезненно) и артротомия, так как технология выполнения этих процедур уже устаревает.
Показаниями к осуществлению операции в терапевтических целях считаются следующие факторы:
- излияние крови в суставную полость колена в результате травмы;
- присутствие гнойного очага, спровоцированного воспалением;
- наличие воспалительных заболеваний, при которых требуется выполнять ввод антибактериального препарата в полость сустава (бурсит);
- необходимость ввода обезболивающих медикаментозных средств (во время вправления вывиха);
- лечение деформирующейся формы артроза с помощью медикаментов;
- фиброзные сращения, характеризующиеся необходимостью вводить кислород, чтобы восстановить подвижность.
Самостоятельно избавиться от этих патологий невозможно, поэтому и используют такой способ терапии, как пункция сустава колена.
Во время выполнения пунктирования происходит ускорение рассасывания гематомы и предотвращается распространение воспаления.
В некоторых ситуациях осуществление пункции это единственная возможность узнать точный диагноз. Для выполнения операции в целях диагностики выделяют такие показания:
- необходимость выявления жидкости в полостях суставов;
- подтверждение диагноза о травме мениска;
- выявление причины развития воспалительного процесса и отёчности;
- необходимость обнаружения в суставе «рисовых тел».
Пунктирование сустава колена, как и остальные хирургические процедуры, обладает рядом противопоказаний:
- болезни кроветворной системы, из-за которых наблюдаются проблемы со свёртываемостью крови;
- инфекция, развивающаяся в месте прокола или рядом с ним;
- травмирование кожных покровов в зоне внутрисуставного введения иглы.
Пунктирование сустава колена — это амбулаторная манипуляция, к которой не нужна особая подготовка. Не раз возникали ситуации, когда процедура проводилась в срочном порядке, поскольку времени на сдачу анализов просто нет. Если же операция несрочная, то у пациента могут брать анализы крови и урины. Также определяется качество свертываемости крови, и больного отправляют сделать рентген, компьютерную томографию или УЗИ.
Следующий этап подготовки к операции заключается в том, что доктор выясняет о наличии у больного аллергической реакции на анестетики. Существуют люди, у которых присутствует аллергия на стандартные обезболивающие препараты, но их вполне можно заменить другими средствами, по уровню качества не отличающимися от стандартных.
Техника проведения такой методики оперативного вмешательства, как пунктирование сустава колена, очень простая, что объясняется анатомическим строением и топографическим расположением колена. Топография сустава способствует облегчению процесса выполнения процедуры. Согласно анатомии, надколенник смещен немного вперед. Во время осуществления оперативного вмешательства больной принимает положение лёжа на спине, а под колени ему помещают мягкий валик.
Поэтапное выполнение операции включает в себя такие манипуляции:
- Зона прокалывания обрабатывается антисептическим раствором из йода и спирта. Чтобы в ходе операции пациент не ощущал боли, место будущего прокола подвергается обезболиванию.
- Если пункция выполняется для ввода кислорода, то используется тонкая игла с диаметром не более миллиметра. При необходимости делать отсасывание гноя, применяют иглу с размером в 2 миллиметра.
- Для предотвращения инфицирования кожу в месте прокалывания сдвигают в сторону.
- Игла продвигается медленно и довольно тяжело до достижения суставной сумки. После прокалывания сумки сустава иглу двигают не больше чем на 3 миллиметра, чтобы не допустить повреждения хряща.
- Чтобы убрать жидкость, применяют специальный шприц. Завершив операцию, точку прокола подвергают дезинфекции, после чего выполняется накладывание стерильной повязки. Бандаж не снимается до полноценного восстановления сустава в условиях дома.
По ходу реабилитационного периода состояние больного контролируется лечащим врачом. При правильном выполнении операции и соблюдении всех требований по восстановлению повторной процедуры не потребуется, а положительный эффект не заставит себя ждать. Главное — не отступать от рекомендаций доктора, и тогда область прокола даже не будет распухать.
Во время реабилитации требуется регулярно ходить к доктору для проведения планового осмотра. После операции не остается шрамов, поэтому о пластике можно не задумываться.
Изредка пунктирование коленного сочленения может осложниться присоединением инфекции. Развитие такого рода негативных последствий происходит из-за несоблюдения правил асептики. Может наблюдаться опухание области ввода иглы. Часто на протяжении нескольких часов после операции может быть повышена температура.
При проблемах со свёртываемостью крови возможно развитие сильных кровотечений, возникает гемартроз. В этом случае требуется снова посетить доктора.
Пунктирование коленного сустава проводится даже ребенку, поскольку в ходе процедуры ему не будет больно.
Если возникли различного рода осложнения, то могут выполнить пункцию коленного сустава повторно для устранения присутствующих проблем. Этот метод оперативного вмешательства можно проводить несколько раз.
Пункция — терапевтический метод, аналогичный хирургическому вмешательству. Мероприятие проводят для выявления и лечения суставных заболеваний. Как у любого другого метода, у пункции есть ряд показаний, ограничений и осложнений.
Устранить боль в суставах способна только грамотная терапия. Врачи используют консервативные и инновационные методы. На особом счету — пункция. Она часто проводится при дислокации недуга в колене. Данная манипуляция напоминает хирургическое вмешательство. Если в суставной полости скопилась кровь и образовалась гематома, нужно удалить лишнюю жидкость. Пункция незаменима и в процессе лечения: некоторые медикаменты вводят в сам сустав. Боль моментально ослабевает, спадает отек, временно восстанавливается функциональность конечности.
Ревматолог диагностирует суставное заболевание, используя разные методы. Но иногда информации оказывается недостаточно для постановки точного диагноза. На помощь приходит пункция. Она является дополнительным диагностическим методом. Ревматолог берет пробу жидкости из сустава для дальнейшего анализа.
К пункции прибегают при подготовке к рентгенографии и пневмографии. В первом случае в полость вводят контрастное вещество, во втором — кислород.
Лечебная манипуляция помогает выяснить следующие моменты:
- Характер внутрисуставной жидкости. Кровяные сгустки свидетельствуют о воспалении, появлении спаек, деформации хряща. Это следствия заращения и малоподвижности колена. Гной, экссудат снижают эффективность терапии, повышают риск осложнений. Анализ жидкости позволяет диагностировать заболевание, определить возбудителя гнойной инфекции, составить грамотную терапию.
- Наличие «суставных мышей», «рисовых тел». Так называются образования в суставе, появляющиеся из-за выпадения белка. Фибрин собирается в комки. Обычно это происходит после травм. «Рисовые тела» провоцируют боль, нарушают функциональность сустава.
Суставные болезни лечат медикаментами, физиотерапией. Если эффективность методов мала, врачи назначают пункцию. Ряд патологий требует введения лекарства в полость сустава, потому что мази и таблетки не приводят к желаемому результату. Пункцию применяют:
- При травме — для выведения посторонней жидкости;
- При деформирующем артрозе — для инъекций кортикостероидов и лекарств, восстанавливающих хрящевую ткань;
- При нагноениях и воспалениях — для введения антибиотиков;
- При вправлении колена — для анестезии пораженного участка;
- Для ликвидации синовиальной жидкости из Бейкеровской кисты;
- При наличии внутрисуставных спаек — для попадания внутрь сустава воздуха.
Медицинская манипуляция имеет ряд противопоказаний:
- Псориаз;
- Патологические изменения эндокринной системы;
- Плохая свертываемость крови;
- Повреждения кожного покрова.
Когда игла попадает в суставную полость, повышается риск занесения инфекции. Врачи проводят процедуру в операционной палате, в полной стерильности, с применением асептиков, антисептиков. Пациент ложится на спинку, под коленом находится валик — это гарантия расслабления сустава. После обработки участка прокола антисептиком проводят местную анестезию. Перед инъекцией кожу смещают чуть в сторону, по завершении процедуры возвращают в исходную позицию. Участок прокола еще раз обеззараживают, чтоб избежать инфицирования. Если врач удалял кровь, он накладывает давящую повязку.
Обычно процедура не влечет за собой осложнений. А вот введенный препарат или антисептик способен спровоцировать аллергию. Прием антигистаминных препаратов ликвидирует высыпания на коже, контактный дерматит. Чтоб избежать анафилактического шока, делают пробы. Во время процедуры может произойти инфицирование. Кожа в месте прокола меняет цвет. Если попасть в сосуд, появится гематома. Нельзя исключать деформацию хряща и синовиальной оболочки. Чем больше проникновений в один и тот же сустав, тем выше риск осложнений.
Случай артроскопической декомпрессии кисты Беккера коленного сустава
Жаловалась на боли в правом коленном суставе, периодическое дискомфортное ощущение "распирания" по задней поверхности коленного сустава.
Анамнез
Боли в правом коленном суставе периодически отмечала около 10 лет. Усиление болей с ощущением "распирания" по задней поверхности сустава беспокоят на протяжении года.
Факта очевидной травмы коленного сустава не было. Проводилось консервативное лечение (нестероидные противовоспалительные препараты, периартикулярные блокады с глюкокортикоидами, физиотерапевтическое лечение), но с непродолжительным улучшением.
Обследование
Локально: умеренная отёчность области правого коленного сустава, объём движения с дефицитом сгибания в 20°. Стабильность сустава удовлетворительная, при пальпации — умеренная болезненность по внутренней поверхности сустава в проекции суставной щели, по задней поверхности сустава отмечается припухлость, пальпаторно — мягкоэластичной консистенции, безболезненная.
По данным УЗИ коленного сустава: признаки кисты заднего отдела коленного сустава размером 9*5*3 см. По данным МРТ коленного сустава: признаки синовиальной кисты заднего отдела сустава размером 8,5*4,5*3 см, дегенеративного комбинированного разрыва внутреннего мениска и хондромаляции (размягчения хряща) III степени.
Диагноз
M17.0 Остеоартроз II степени, дегенеративный разрыв внутреннего мениска, киста Беккера правого коленного сустава
Лечение
Выполнена операция: артроскопический дебридмент ("очистка") правого коленного сустава с декомпрессией кисты Беккера. Под комбинированной анестезией через стандартные передние порталы осмотрен коленный сустав: выявлен комбинированный разрыв заднего рога и тела внутреннего мениска, хондромаляция внутреннего компартмента III степени, наружного — II степени. Из данных порталов выполнена резекция внутреннего мениска. Далее артроскоп через передне-наружный портал продвинут между коленным суставом и внутренним мыщелком бедра в задний отдел сустава. Под визуальным контролем сформирован задне-медиальный портал, через который введён шейвер. Найдено устье синовиальной кисты задне-медиального отдела сустава, шейвером произведена резекция синовиальной складки ("клапана") устья кисты и расширен вход в кисту на протяжении 1,0 см. После чего отмечалось свободное поступление жидкого содержимого кисты в сустав. Также шейвером в режиме отсоса дополнительно эвакуировано содержимое кисты. В послеоперационном периоде иммобилизация сустава не применялась. Показана эластичная компрессия нижней конечности и приём НПВП (по 15 мг "Мовалиса" в сутки) на протяжении 10 дней. Раны зажили без особенностей, пациентка была направлена на реабилитационное лечение (кинезиотерапия, физиолечение).
При осмотре через тир недели после операции: "распирающие" боли не беспокоят, незначительное ощущение дискомфорта в суставе после ходьбы, отёчность сустава незначительная, объём движения аналогичен контралатеральному (противоположному) суставу, пальпация безболезненная.
Итог лечения: купирование болевого синдрома, трудоспособность восстановлена. После выписки может приступить к труду.
Заключение
Синовиальная киста заднего отдела коленного сустава (киста Беккера) у взрослых пациентов часто сочетается с другой внутрисуставной патологией и требует хирургического лечения лишь при стойком компрессионном воздействии на окружающие ткани. При этом открытое хирургическое иссечение кисты требуется в единичных случаях. В большинстве же может быть применена малоинвазивная артроскопическая техника, позволяющая ликвидировать "клапанный механизм" кисты и выполнить коррекцию другой сопутствующей патологии коленного сустава. К плюсам данного метода следует отнести также сокращение времени операции и восстановительного периода.
Киста Беккера — Повреждения коленного сустава
Нередкой находкой при УЗИ или МРТ исследовании коленных суставов является киста Беккера (киста Бейкера). Прочитав такую фразу в заключении, пациенты начинают волноваться, обращаться к врачам , искать возможность "удалить кисту". На самом деле, наличие кисты Беккера, зачастую не является большой проблемой и во многих случаях не требует отдельного лечения. По статистике, при обследовании до 50% населения имеет более, или менее выраженную кисту Беккера небольших размеров. В норме, между сухожилием полуперепончатой и частью икроножной мышцы, в подколенной области, располагаться слизистая сумка, часто соединенная с задним отделом коленного сустава узким перешейком. При нормальном функционировании сустава в ней содержится небольшое количество синовиальной жидкости, и даже наличие небольшой кисты никак клинически не проявляется. При развитии синовита, артроза, артрита, повреждениях менисков, или других изменений в суставе размер кисты может постепенно увеличивается. Реже наблюдается изолированное развитие процесса. При этом формируется грыжевое выпячивание в подколенной области, заполненное синовиальной жидкостью. Важную роль в этом процессе имеет формирование "клапана" из утолщенной синвиальной складки в заднем отделе сустава. За счет клапанного эффекта узкого перешейка, обратного тока жидкости не происходит и киста постепенно увеличивается в размере, становится более плотной. При небольших размерах кисты (до 3-4 см) симптоматики обычно не отмечается. При значительном увеличении кисты (иногда до 7-15 см), могут отмечаться симптомы вызванные механическим давлением кисты на окружающие ткани, в некоторых случаях на сосудистые структуры. Это может проявляться как наличие пальпируемой припухлости в подколенной области, чувство напряжения, дискомфорта в подколенной области, ограничение возможности полного сгибания сустава, реже, как отек голени, гипостезия. В некоторых случаях киста сдавливает проходящие поблизости сосуды и нервы, вызывая болезненность и нейрососудистые нарушения. В этих случаях может потребоваться лечение направленное на удаление кисты. Нередко лечение основного заболевания: лечение артроза, артроскопическая санация сустава, менискэктомия, приводит к постепенному уменьшению кисты и связанной с ней симптоматика. Если же проблемы сохранятся, либо киста является основным источником симптоматики - проводится лечение кисты Беккера. Лечение может заключаться в проведении пункции кисты, под УЗИ контролем, удалении содержимого и введении в полость препаратов. Либо, оперативное лечение. Операция может быть проведена, как артроскопическим, так и открытым способом. При артроскопическом вмешательстве, из полости сустава рассекается синовиальная складка, создающая клапанный механизм, проводится удаление синоввиальной оболочки кисты. При открытой операции проводится удаление оболочек кисты из заднего доступа. Результаты лечения, как правило, хорошие.
--// 05.2022 Узбекистан. Проведение показательных артроскопических операций на коленном и плечевом суставе. Институт ортопедии-травматологии, г.Ташкент. --// 05.2022 Выступление на 1 съезде травматологов-ортопедов Приволжского ФО, г.Нижний Новгород. --// Приглашенный эксперт 6 Международной образовательной школы "Артромастер" . г.Казань. 03.2022. Презентация авторской методики "Армирование плече-лопаточных связок при нестабильности плечевого сустава". -- //Выступление на конференции "Артромост" 2021, Москва. проведение матер класса -- //Ташкент, Самарканд / 11.2021. выступление на конференции и проведение показательных операций (см. репортаж на YouTub) -- //Евразийский ортопедический форум, онлайн клуб, вебинар 10.2021 "Первичный вывих плеча. Консервативное, либо оперативное лечение?" ---- // 05.2021 "Привычный вывих плеча, варианты продвинутых техник стабилизации". -- //Приглашенный эксперт, участие в форуме МРО РОРР "Онлайн диагностика 3.0" Москва. 04.2021. -- //Приглашенный эксперт 5 Международной образовательной школы "Артромастер" . г.Казань. 03.2021. -- На канале YouTube выложено новое видео "Артроскопический шов передней крестообразной связки" -- С января 2021 прием и оперативное лечение поровдятся на базе "Швейцарской университетской клиники" г.Москва.
киста Бейкера
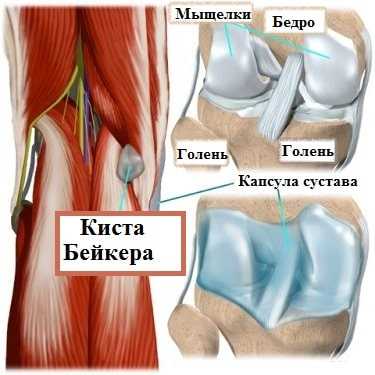
Подколенная киста или киста Бейкера представляет собой мягкое, безболезненное образование, заполненное жидкостью и располагающееся в подколенной ямке. Киста Бейкера или подколенная киста чаще всего встречается у пациентов перенесших травму колена или страдающих артрозом коленного сустава.
Коленный сустав формируют бедренная кость, берцовые кости и надколенник. Чтобы кости свободно, а главное безболезненно двигались друг относительно друга, их суставные концы покрыты специальным суставным хрящом. Коленный сустав окружает плотная капсула, которая похожа на своеобразный водонепроницаемый мешок, внутри которого образуется особая синовиальная жидкость.

Синовиальная жидкость омывает полость сустав, смазывает, питает и увлажняет суставной хрящ, тем самым облегчая скольжение костей в суставе. При различных ревматоидных заболеваниях, остеоартрозе, а также после травм, количество жидкости, вырабатываемой внутри сустава увеличивается.
Избыточный объем синовиальной жидкости продавливает слабую заднюю капсулу сустава в подколенной области, и со временем формируется киста Бейкера. Можно сказать, что киста Бейкера — это не что иное, как выпячивание задней стенки капсулы сустава.
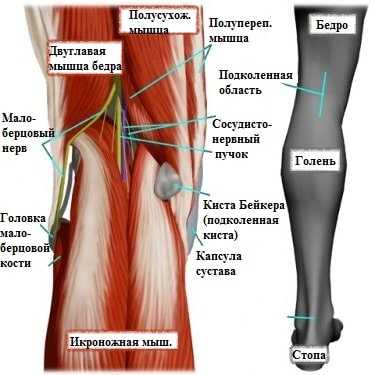
Клинически это проявляется мягким образованием по задней поверхности коленного сустава в подколенной ямке. Впервые данное образование под коленом описал врач Бейкер, поэтому оно в последствие получило его имя.
Киста Бейкера это чаще всего не самостоятельное заболевание, а проявление остеоартроза. При остеоартрозе сустав воспаляется, продуцируется большое количество внутрисуставной жидкости, что и приводит к выпячиванию задней стенки сустава с образованием кисты Бейкера. Редко киста Бейкера может быть следствием травмы коленного сустава, в результате которой повреждается или ослабляется его капсула.
Кисты Бейкера маленького размера чаще всего не вызывают какого-либо дискомфорта и неудобств у пациентов. В некоторых случаях кисты могут проявляться небольшой тянущей болью и отеком под коленом после долгой ходьбы. Но чаще причиной этой боли является артроз колена, а не сама киста Бейкера. При кистах большого размера возможно ограничение сгибания в колене, особенно у худощавых пациентов.

Некоторых пациентов наличие большой кисты Бейкера в подколенной области не устраивает с косметической точки зрения, что также может стать причиной обращения к врачу и решению вопроса о ее удалении.
В утреннее время киста Бейкера, как правило, меньше по размерам. После нагрузки в конце дня объем кисты увеличивается.
При некоторых условиях киста может лопнуть, и ее содержимое растекается в области икроножной мышцы. Разрыв кисты Бейкера сопровождается значительной болью и отеком, что иногда врачи ошибочно расценивают как тромбоз вен голени.

Диагноз устанавливается на основании осмотра пациента и данных инструментальных методов обследования.
При осмотре врач изучит Ваш коленный сустава, проведет ряд клинических тестов, оценит рентгенограммы на предмет наличия артрозных изменений.
Крупные кисты хорошо определяются при пальпации под кожей. Ваш врач может также назначить УЗИ коленного сустава, которое является достаточно информативным при кисте Бейкера.

Однако наиболее современным и точным методом обследования коленного сустава в общем и кисты Бейкера в частности является МРТ. На МРТ можно оценить размер кисты, ее точную локализацию, а также оценить плотность ее содержимого.
Лечение кисты Бейкера может быть консервативным (то есть без операции) и хирургическим.
Консервативное лечение, как правило, направлено на уменьшение болевого и отечного синдрома при артрозе. Оправданным является применение хонропротекторов, а также препаратов гиалуроновой кислоты вводимых внутрь сустава для уменьшения скорости прогрессирования артроза.

Иногда производится пункция кисты с помощью шприца, удаления жидкости из нее с последующим введением специальных гормональных препаратов. Однако после подобного лечения отмечается значительная частота рецидивов буквально через несколько месяцев. К тому же гормональные препараты хоть и снижают кратковременно боль и отек в суставе, в дальнейшем значительно разрушают и так уже поврежденный при артрозе хрящ.
В прошлом, а иногда и сейчас, применяются открытые операции, при которых производится большой разрез в области подколенной ямки, киста выделяется и удаляется, а капсула ушивается.

Подобные операции достаточно травматичны, рана в области подколенной ямки долго заживает, а оставшийся рубец в области сустава доставляет неприятные ощущения пациенту еще длительное время. К тому же нередки рецидивы кисты при таком лечении, также стоит отметить, что в непосредственной близости от кисты находятся важные нервы и сосуды нижней конечности, которые есть риск повредить во время операции.

В настоящее время в нашей клинике проводятся малоинвазивные операции по удалению кисты Бейкера артроскопически, то есть без разрезов через небольшие проколы.
Во время операции мы имеем возможность санировать поврежденный артрозом сустав, обработать поврежденные хрящи и мениски, а также удалить свободные внутрисуставные тела.

Вторым этапом мы входим видеокамерой в кисту Бейкера из полости сустава и с помощью специальных инструментов иссекаем ее изнутри. Тем самым уменьшается риск повреждения сосудов и нервов в области кисты, и достигается отличный косметический результат. Времени на реабилитацию после подобных малоинвазивных артроскопических вмешательств требуется значительно меньше, чем после открытых операций.

В нашей клинике мы давно и с успехом применяем малоинвазивные артроскопические методы лечения травм и заболеваний коленного сустава.
Операции проводятся на современном медицинском оборудовании с применением качественных расходных материалов зарубежного производства. Врачи нашей клиники постоянно повышают свой профессиональный уровень в Германии и Израиле, участвует в конференциях и мастер-классах в России и за рубежом.
Удаление кисты Бейкера

Киста Бейкера (в некоторых источниках – Беккера) представляет собой опухолевидное образование, располагающееся в подколенной ямке. Наличие кисты подколенной ямки негативно сказывается на функции не только коленного устава, но и всей нижней конечности. Чтобы избежать осложнений, специалисты нашего центра прибегают к ее хирургическому удалению.
- артроз коленного сустава;
- патологии синовиальной оболочки (хондроматоз, синовит, артрит);
- частые высокие нагрузки на сустав (изнуряющий физический труд, поднятие тяжестей, занятия спортом);
- травмы коленного сустава, повреждения суставного хряща.
Характерная симптоматика кисты Бейкера
В примерно 30% случаев киста Беккера протекает в отсутствии выраженных клинических проявлений, что затрудняет раннее выявление патологии и своевременное проведение лечебных мероприятий. К числу симптомов кисты Бейкера относят:
- болевые ощущения в подколенной ямке, возникающие преимущественно после физической нагрузки;
- сложности при разгибании коленного сустава, скованность при движении;
- отечность подколенной артерии;
- наличие под коленом округлого, не спаянного с кожей новообразования;
- болезненность, жжение, онемение в области, расположенной ниже кисты;
- хрусты, щелчки в коленном суставе.
Виды кист Бейкера
- Симптоматическая. Сопровождается выраженным болевым синдромом, возникает как симптом патологии коленного сустава.
- Идиопатическая. Первопричина такой кисты не установлена, при этом заболевания суставов отсутствуют.
Показания для удаления кисты Бейкера

Кисту Бейкера некоторые принимают за доброкачественную опухоль, что не соответствует действительности. Это вообще не опухоль, а полостное образование, заполненное серозной жидкостью.
В некоторых случаях объем жидкости в капсуле увеличивается, и она направляется в бурсу полуперепончатой мышцы. В итоге здесь формируется карманное выпячивание, которое со временем принимает вид замкнутой полости. Так формируется киста Бейкера. Ее появление связано с заболеваниями коленного сустава воспалительного, дегенеративного или травматического характера.
Внешне киста выглядит как мягкое эластичное образование округлой, гроздьевидной или клювовидной формы, располагающееся в подколенной ямке. Размеры кисты варьируют от 1-2 до 10 см. Кисты небольших размеров часто поддаются консервативному лечению лекарствами и физиотерапевтическими процедурами. С большими кистами дела обстоят сложнее.
Из-за сдавливания окружающих тканей возникает боль и отек, которые с колена распространяются на голень и стопу. Здесь в мышцах и в голеностопном суставе развиваются вторичные патологические изменения. Самопроизвольное вскрытие кисты сопровождается усилением боли, отека, общим недомоганием и повышением температуры. Чтобы предупредить эти осложнения, необходимо хирургическое вмешательство.
Когда показано проведение оперативного вмешательства:
- по данным инструментального обследования размер кистозного мешка составляет более 5 см;
- при неэффективности консервативного лечения на протяжении 6 месяцев;
- после проведения не менее трех манипуляций аспирации содержимого кисты;
- при выраженной клинической симптоматике;
- при стремительном наполнении кисты жидкостью;
- при разрыве кистозного образования;
- при наличии в содержимом кисты некротических включений, примесей гноя;
- при сдавливании новообразованием кровеносных сосудов и нервов;
- при развитии на фоне имеющейся кисты сопутствующих патологий.
Методика удаления кисты Бейкера

В некоторых случаях, если размеры кисты не слишком большие, мы можем ограничиться ее пункцией. Прокол кисты осуществляется под местной анестезией под контролем УЗИ. После эвакуации содержимого в кистозную полость вводятся кортикостероиды, оказывающие противовоспалительное действие. Операция малотравматична, дает неплохие результаты, но в целом не исключает дальнейших рецидивов. С течением времени жидкость в полости кисты может скапливаться вновь.
Полное удаление кисты является более предпочтительным. Операция проводится под местной анестезией. Иногда киста формируется у детей. Из-за повышенной возбудимости юным пациентам необходим наркоз. В случае общей анестезии на операцию идут натощак, чтобы наркозные средства не спровоцировали рвоту.
Место удаленной кисты обрабатывают антисептиком, а затем ткани ушивают наглухо или дренируют, накладывают давящую повязку. Операция в среднем длится около 30 мин. Она противопоказана при любых остро протекающих инфекционных заболеваниях, в т.ч. и при простуде, а также при сахарном диабете, беременности и нарушении свертывания крови.
Подготовительный этап
Перед удалением кисты Бейкера показано проведение детального обследования пациента с целью:
- установления размера кистозного образования;
- оценки вероятности разрыва новообразования;
- определения особенностей соединения кисты с суставной полостью.
Для этого проводится магнитно-резонансная томография или ультразвуковая диагностика. Кроме того, пациенту требуется получить консультацию флеболога, для определения состояния кровеносных сосудов и оценки вероятности развития тромбоза. При подготовке к удалению кисты Бейкера рекомендуется проведение клинического анализа крови, позволяющего диагностировать течение воспалительного процесса в организме, выявить признаки гормональных патологий и аутоиммунных заболеваний.
За 8 часов до проведения вмешательства рекомендуется исключить употребление пищи. Пациентам, страдающим сахарным диабетом, непосредственно перед манипуляцией проводят измерение показателей сахара в крови.
Противопоказания
Перед оперативным вмешательством по удалению кисты Бейкера врач должен убедиться в отсутствии у пациента противопоказаний к проведению данной манипуляции. К их числу относятся:
- артериальная гипертензия;
- высокая температура тела;
- поражение кожного покрова в области проведения операции герпетическими высыпаниями.
Реабилитационный период

В течение первых часов пациент находится под нашим наблюдением. Затем его можно транспортировать домой. В некоторых случаях мы наблюдаем пациента несколько дней. В течение первых 3-5 дней самостоятельное передвижение с нагрузкой на оперированную конечность запрещено. Передвигаться можно лишь с помощью костылей. Затем нагрузку на ногу можно расширять. Спустя 10-14 дней снимаются швы. В период реабилитации наши специалисты назначают противовоспалительную и антибактериальную терапию, массажные и физиотерапевтические процедуры, лечебную физкультуру.
После снятия медицинских швов пациенту необходимо на протяжении месяца носить компрессионный чулок, обеспечивающий иммобилизацию коленного сустава. В качестве альтернативны, можно использовать давящую повязку. Так же в этот период показан прием медикаментов, действие которых направлено на нормализацию венозного кровотока. Такие лекарственные препараты являются профилактикой возникновения на фоне проведенного вмешательства патологий в работе венозной системы. В восстановительный период на пользу пойдут занятия плаваньем. Проведение массажа коленного сустава запрещено, рекомендуется легкий массаж икр, обеспечивающий активное кровообращение в области нижней конечности. Ни в коем случае не допустимо в попытках ускорить процесс восстановления перегружать ногу, поскольку это может явиться причиной возникновения новой кисты.
Особенности ухода за швами
Швы, наложенные по завершению удалению кисты Бейкера, нуждаются в определенном уходе. Раневую поверхность надлежит ежедневно обрабатывать антисептиками и местными лекарствами, оказывающими благоприятное воздействие на процесс регенерации тканей. Важно регулярно проводить перевязку раны, следить за чистотой швов, исключить попадание на них воды и воздействие солнечных лучей, а также не расчесывать. Также показано соблюдение специальной диеты и отказ от употребления спиртных напитков.
Когда необходимо обратиться к врачу?

Незапланированный, экстренный визит к врачу необходим при расхождении медицинских швов, а также при появлении признаков, свидетельствующих о протекании в раневой области воспалительного процесса:
- покраснение кожного покрова в области воздействия;
- выделение из раны гноя;
- кровотечение из раны;
- ухудшение общего самочувствия, повышение температуры тела.
Также обратиться к специалисту необходимо если наблюдается отечность ноги, не спадающая с течением времени. В таком случае важно провести ультразвуковую диагностику вен конечности с целью исключения тромбофлебита.
Значение оперативного вмешательства по удалению кисты Бейкера
Киста Бейкера сопровождается рядом дискомфортных для пациента, болезненных проявлений. Патология представляет серьезную опасность для здоровья, в связи с чем не стоит затягивать с проведением операции по ее удалению. Так, например, возможен разрыв кисты, при котором ее содержимое попадает в ткани голени. В следствие этого процесса появляются резкие сильные боли, отечность, повышается температура. Также при кисте Беккера велика вероятность сдавливания вен, приводящая к возникновению флебита, способствующая формированию тромба, провоцирующего такое опасное осложнение как тромбоэмболия. В результате сдавливания сосудов и нервов могут происходить сбои обменных процессов в тканях, приводящие к появлению трофических нарушений.
Читайте также:
- Интратрахеальное поступление полония. Накопление радиоактивных веществ в критичных органах
- Редкие наследственные коагуляционные нарушения
- Диагностика персистирующих каротидно-базилярных анастомозов по КТ, МРТ, ангиограмме
- Лучевая диагностика центральной гемангиомы челюсти
- Пролапс передней и задней стенок влагалища
