Симптомы холестеатомы и его лечение
Обновлено: 13.05.2024
Причины и диагностика холестеатомы наружного слухового прохода
Представляет собой образование из слущенных клеток плоского эпителия. Она имеет много сходств с простой первичной приобретенной холестеатомой: активный матрикс, на который наслаивается кератин; способность разрушать костные и мягкие ткани. В отличие от обтурирующего кератоза, туалет и устранение воспаления не помогают вернуть уху его здоровый облик.
У большинства пациентов не удается выяснить какого-то однозначного причинного фактора, лишь у некоторых в анамнезе имеются сведения о травме, операции на ухе, хроническом воспалении или стенозе слухового прохода. Излюбленным местом холестеатомы наружного слухового прохода является передний и нижние края барабанного кольца. Чаще всего пациент обращается к врачу с жалобами, обусловленными скоплением кератина; беспокоят снижение слуха, чувство заложенности, признаки инфицирования, редко шаткость или головокружения, очень редко поражается лицевой нерв.
На КТ височных костей с повышением контрастности краев определяются признаки холестеатомы с эрозией костной ткани и деструкцией краев. Обычно холестеатома наружного слухового прохода представляет собой односторонний локализованный процесс, двусторонняя холестеатома встречается крайне редко. В зависимости от локализации холестеатомы, слух может быть нормальным, снижением по кондуктивному или смешанном типу, а также полностью отсутствовать при поражении ушной капсулы. Лицевой нерв повреждается редко.
Основу лечения составляют регулярные визиты к врачу для очистки наружного слухового прохода, предосторожности в отношении попадания воды в ухо, применение подкисляющих каплей/порошков по необходимости. Если холестеатома полностью блокирует наружный слуховой проход, то для упрощения туалета уха можно провести ограниченное оперативное вмешательство, включающее меатопластику. Хирургическое удаление бессмысленно.
В отличие от первичной и вторичной холестеатомы среднего уха и сосцевидного отростка, основное лечение при холестеатоме наружного слухового прохода должно быть консервативным, а не хирургическим. Даже в самых запущенных случаях потребность в операции возникает редко.

Хирург всегда должен четко представлять детальную микроскопическую карту уха. В ее построении может помочь КТ, которая, тем не менее, не может заменить внимательный микроскопический осмотр. В редких запущенных случаях возможно обнажение луковицы яремной вены, лицевого нерва, структур внутреннего уха. При работе с этими структурами следует быть чрезвычайно осторожным.
Для упрощения туалета слухового прохода пациент должен дома закапывать в ухо какой-нибудь органический размягчающий материал (детское масло, оливковое масло, докузат). Если обнаженными оказались структуры лабиринта, то пациента нужно предупредить о том, что манипуляции с отсосом в ухе могут сопровождаться приступом головокружения. Лучше всего чистить ухо под микроскопом, используя петлю, круглым скальпелем или щипцами, а аспиратор применять весьма ограниченно, только в самом конце операции.
Пациент во время туалета должен находиться в лежачем положении. Поскольку туалет наружного слухового прохода может потребоваться проводить один раз в 3-4 месяца, врач и пациент должны вместе работать над тем, чтобы максимально снизить деструктивный потенциал холестеатомы с минимальными неудобствами для пациента.
Важно помнить о том, что некоторые аномалии развития барабанного кольца могут вести к хроническому раздражению, мокнутию и скоплению кератиновых масс в наружном слуховом проходе. Подобные состояния легко можно перепутать с холестеатомой наружного слухового прохода или другими схожими состояниями. Барабанное отверстие Гушке представляет собой аномалию развития барабанной части височной кости из-за нарушения оссификации барабанного кольца в течение первых пяти лет жизни.
Оно не представляет собой истинное отверстие, т.к. в нем не проходит никаких нервов или сосудов. Скорее, барабанное отверстие — это дефект оссификации височной кости, который происходит благодаря неким неустановленным генетическим факторам или механическим факторам первых месяцев жизни. Оно локализуется в передненижней части наружного слухового прохода, кзади и медиальнее височно-нижнечелюстного сустава. Согласно ретроспективным рентгенологическим исследованиям, персистирующее барабанное отверстие встречается у 4,6-9,1% людей; средний размер в аксиальной плоскости составляет 4,2 мм, в сагиттальной плоскости — 3,6 мм. КТ височных костей должна выполняться тонкими срезами (0,6 мм толщина среза, 0,3 мм шаг) с фильтром на ультравысокое разрешение.
О наличии отверстия Гушке всегда следует думать при осложненных случаях острого наружного отита, не поддающегося лечению, и, особенно, при холестеатоме слухового прохода. Оно может повышать риск травмы наружного слухового прохода, барабанной перепонки или среднего уха при проведении артроскопии височно-нижнечелюстного сустава, а также способствовать распространению инфекции из наружного слухового прохода в подвисочную ямку и наоборот.
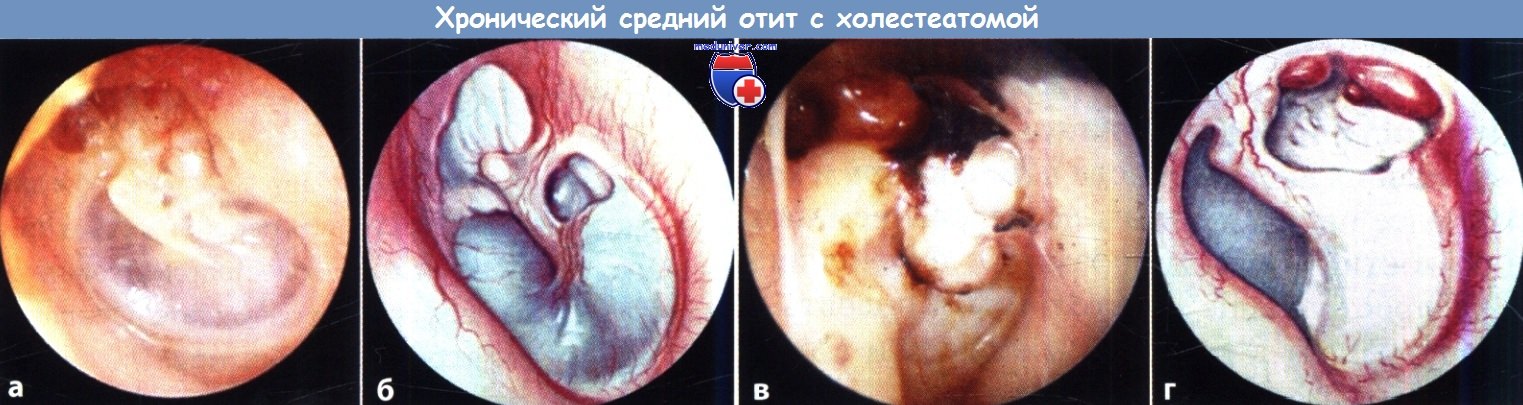
Хронический средний отит с холестеатомой:
а, б - Краевой дефект в переднем верхнем квадранте барабанной перепонки,
в, г - Крупная краевая перфорация в верхнем заднем квадранте.
Хронический воспалительный процесс разрушил стенку слуховой трубы в задневерхней ее части.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Холестаз
Холестаз – это клинико-лабораторный синдром, характеризующийся повышением в крови содержания экскретируемых с желчью веществ вследствие нарушения выработки желчи либо ее оттока. Симптомы включают кожный зуд, желтушность, запоры, привкус горечи во рту, болезненность в правом подреберье, темный цвет мочи и обесцвечивание кала. Диагностика холестаза заключается в определении уровня билирубина, ЩФ, холестерина, желчных кислот. Из инструментальных методов используют УЗИ, рентгенографию, гастроскопию, дуоденоскопию, холеграфию, КТ и другие. Лечение комплексное, назначаются гепатопротекторы, антибактериальные лекарственные средства, цитостатики и препараты урсодезоксихолевой кислоты.
МКБ-10

Общие сведения
Актуальность проблемы обусловлена сложностями диагностики данного патологического синдрома, выявления первичного звена патогенеза и подбора дальнейшей рациональной схемы терапии. Консервативным лечением синдрома холестаза занимаются гастроэнтерологи, а при необходимости проведения оперативного вмешательства - хирурги.
Причины холестаза
Этиология и патогенез холестаза определяются множеством факторов. По данным современной гастроэнтерологии, в возникновении холестаза ведущее значение имеет повреждение печени вирусного, токсического, алкогольного и лекарственного характера. Также в формировании патологических изменений существенная роль отводится:
- наследственности (болезнь Байлера);
- сердечной недостаточности;
- нарушениям метаболизма (холестаз беременных, муковисцидоз и другие);
- повреждению междольковых внутрипеченочных желчных протоков (первичный билиарный цирроз печени и первичный склерозирующий холангит).
Патогенез
В основе проявлений синдрома холестаза лежит один или несколько механизмов: поступление составляющих желчи в кровеносное русло в избыточном объеме, уменьшение или отсутствие ее в кишечнике, действие элементов желчи на канальцы и клетки печени. В результате желчь проникает в кровь, обусловливая возникновение симптомов и поражение других органов и систем.
Классификация
В зависимости от причин выделяют две основные формы: внепеченочный и внутрипеченочный холестаз.
- Внепеченочный холестаз формируется при механической обструкции протоков, наиболее распространенным этиологическим фактором выступают камни желчевыводящих путей.
- Внутрипеченочный холестаз развивается при заболеваниях гепатоцеллюлярной системы, в результате повреждения внутрипеченочных протоков или сочетает оба звена. При данной форме отсутствуют обструкция и механические повреждения билиарного тракта. Вследствие этого внутрипеченочную форму дополнительно подразделяют на следующие подвиды:
- гепатоцеллюлярный холестаз, при котором возникает поражение гепатоцитов;
- каналикулярный, протекающий с поражением транспортных систем мембран;
- экстралобулярный, связанный с нарушением структуры эпителия протоков;
- смешанный холестаз.
В зависимости от характера течения холестаз делят на острый и хронический. Также данный синдром может протекать в безжелтушной и желтушной форме. Дополнительно выделяют несколько типов: парциальный холестаз – сопровождается снижением секреции желчи, диссоцианный холестаз – характеризуется задержкой отдельных компонентов желчи, тотальный холестаз – протекает с нарушением поступления желчи в двенадцатиперстную кишку.
Симптомы холестаза
При данном патологическом синдроме проявления и патологические изменения обусловлены избыточным количеством желчи в гепатоцитах и канальцах. Степень выраженности симптомов зависит от причины, которая вызвала холестаз, тяжести токсического поражения клеток печени и канальцев, обусловленного нарушением транспорта желчи.
Для любой формы холестаза характерен ряд общих симптомов: увеличение размеров печени, боли и ощущение дискомфорта в зоне правого подреберья, кожный зуд, ахоличный (обесцвеченный) кал, темный цвет мочи, нарушения процессов пищеварения. Характерной чертой зуда является его усиление в вечернее время и после контакта с теплой водой. Данный симптом влияет на психологический комфорт пациентов, вызывая раздражительность и бессонницу. При усилении выраженности патологического процесса и уровня обструкции кал теряет окраску до полного обесцвечивания. Стул при этом учащается, становясь жидким и зловонным.
Вследствие дефицита в кишечнике желчных кислот, которые используются для всасывания жирорастворимых витаминов (А, Е, К, D), в кале повышается уровень жирных кислот и нейтрального жира. За счет нарушения всасывания витамина К при затяжном течении заболевания у пациентов увеличивается время свертывания крови, что проявляется повышенной кровоточивостью. Недостаток витамина D провоцирует снижение плотности костной ткани, в результате чего больных беспокоят боли в конечностях, позвоночнике, спонтанные переломы. При длительном недостаточном всасывании витамина А снижается острота зрения и возникает гемералопия, проявляющаяся ухудшением адаптации глаз в темноте.
При хроническом течении процесса происходит нарушение обмена меди, которая накапливается в желчи. Это может провоцировать образование фиброзной ткани в органах, в том числе в печени. За счет увеличения уровня липидов начинается формирование ксантом и ксантелазм, вызванное отложением холестерина под кожей. Ксантомы имеют характерное расположение на коже век, под молочными железами, в области шеи и спины, на ладонной поверхности кистей. Эти образования возникают при стойком повышении уровня холестерина в течение трех и более месяцев, при нормализации его уровня возможно их самостоятельное исчезновение.
В некоторых случаях симптомы выражены незначительно, что затрудняет диагностику синдрома холестаза и способствует длительному течению патологического состояния – от нескольких месяцев до нескольких лет. Определенная часть пациентов обращается за лечением кожного зуда к дерматологу, игнорируя остальные симптомы.
Осложнения
Холестаз способен вызывать серьезные осложнения. При продолжительности желтухи более трех лет в подавляющем большинстве случаев формируется печеночная недостаточность. При длительном и некомпенсированном течении возникает печеночная энцефалопатия. У небольшого количества пациентов при отсутствии своевременной рациональной терапии возможно развитие сепсиса.
Диагностика
Консультация гастроэнтеролога позволяет выявить характерные признаки холестаза. При сборе анамнеза важно определение давности возникновения симптомов, а также степени их выраженности и связи с другими факторами. При осмотре пациента определяется наличие желтушности кожи, слизистых и склер различной степени выраженности. Также проводится оценка состояния кожи – наличие расчесов, ксантом и ксантелазм. Посредством пальпации и перкуссии специалист часто обнаруживает увеличение печени в размерах, ее болезненность.
- Лабораторные анализы. В результатах общего анализа крови могут отмечаться анемия, лейкоцитоз, повышенная скорость оседания эритроцитов. В биохимическом анализе крови выявляется гипербилирубинемия, гиперлипидемия, превышение уровня активности ферментов (АлАТ, АсАТ и щелочной фосфатазы). Анализ мочи позволяет оценить наличие в ней желчных пигментов. Важным моментом является определение аутоиммунного характера заболевания путем обнаружения маркеров аутоиммунных поражений печени: антимитохондриальных, антинуклеарных антител и антител к гладкомышечным клеткам.
- Сонография. Инструментальные методы направлены на уточнение состояния и размеров печени, желчного пузыря, визуализацию протоков и определение их размеров, выявление обтурации или сужения. Ультразвуковое исследование печени позволяет подтвердить увеличение ее размеров, изменение структуры желчного пузыря и поражение протоков.
- Рентгеновская диагностика. Эндоскопическая ретроградная холангиопанкреатография эффективна для обнаружения камней и первичного склерозирующего холангита. Чрескожную чреспеченочную холангиографию используют при невозможности заполнения желчных путей контрастом ретроградно; эти методы дополнительно позволяют провести дренирование протоков при закупорке.
- Томографические методы. Высокой чувствительностью (96%) и специфичностью (94%) обладает магнитно-резонансная холангиопанкреатография (МРПХГ); она является современной неинвазивной заменой ЭРХПГ. В сложных для диагностики ситуациях применяется позитронно-эмиссионная томография.
- Инвазивная диагностика. При неоднозначности результатов возможно проведение биопсии печени, но и гистологический метод не всегда дает возможность дифференцировать вне- и внутрипеченочный холестаз.
Дифференциальная диагностика
При дифференциальной диагностике следует помнить, что синдром холестаза может встречаться при любых патологических изменениях печени. К таким процессам относятся вирусный и лекарственный гепатиты, холедохолитиаз, холангит и перихолангит. Отдельно стоит выделить холангиокарциному и опухоли поджелудочной железы, внутрипеченочные опухоли и их метастазы. Реже возникает необходимость дифференциальной диагностики с паразитарными заболеваниями, атрезией желчных протоков, первичным склерозирующим холангитом.
Лечение холестаза
Консервативное лечение
Консервативная терапия начинается с диеты с ограничением нейтральных жиров и добавлением в рацион жиров растительного происхождения. Это объясняется тем, что всасывание таких жиров происходит без использования желчных кислот. Лекарственная терапия включает назначение препаратов урсодезоксихолевой кислоты, гепатопротекторов (адеметионина), цитостатиков (метотрексата). Дополнительно применяется симптоматическая терапия: антигистаминные препараты, витаминотерапия, антиоксиданты.
Хирургическое лечение
В качестве этиотропного лечения в большинстве случаев используются хирургические методы. К ним относятся операции:
- наложение холецистодигестивных и холедоходигестивных анастомозов;
- наружное дренирование желчных протоков;
- вскрытие желчного пузыря;
- холецистэктомия.
Отдельной категорией являются оперативные вмешательства при сужениях и камнях желчных протоков, направленные на удаление конкрементов. В реабилитационном периоде применяются физиотерапия и лечебная физкультура, массаж и другие методы стимуляции естественных защитных механизмов организма.
Прогноз и профилактика
Своевременная диагностика, адекватные лечебные мероприятия и поддерживающая терапия позволяют добиться у большей части пациентов выздоровления или стойкой ремиссии. При соблюдении профилактических мероприятий прогноз благоприятный. Профилактика заключается в соблюдении диеты, исключающей употребление острой, жареной пищи, животных жиров, алкоголя, а также в своевременном лечении патологии, вызывающей застой желчи и повреждение печени.
Холестероз желчного пузыря
Холестероз желчного пузыря – это патологическое состояние, характеризующееся отложением липидов в стенке желчного пузыря, связанное с нарушением обмена жиров и холестерина. Протекает во многих случаях без каких-либо симптомов или с минимальными проявлениями в виде ноющих болей в области правого подреберья, признаками диспепсии. Основное диагностическое исследование при холестерозе – УЗИ печени и желчного пузыря. Иногда патологию выявляют случайно при холецистэктомии. Терапия в основном консервативная, направлена на восстановление обмена веществ. Хирургическое лечение применяют, если холестерозу желчного пузыря сопутствует холелитиаз, острые воспалительные заболевания.

Холестероз желчного пузыря представляет собой заболевание, при котором в стенках этого органа откладывается холестерин, что приводит к нарушениям разной степени в работе желчного пузыря. Патология редкая, хотя некоторые ученые придерживаются мнения, что она просто недостаточно тщательно диагностируется. Встречается среди людей молодого и среднего возраста, чаще болеют женщины. Частота в популяции - около 3-5%.
Холестероз желчного пузыря рассматривают и как самостоятельное заболевание, и как стадию развития желчнокаменной болезни. Впервые холестероз описан в 1857 году Вирховым. До сих пор специалисты в области практической гастроэнтерологии не сформировали единого взгляда на лечение и профилактику этой патологии, хотя в последние десятилетия ей уделяют больше внимания, так как стал более понятным механизм возникновения изменений в организме человека при холестерозе желчного пузыря.
Причины
Основной причиной холестероза желчного пузыря является нарушение жирового обмена. В толще его стенок начинают накапливаться липиды, в основном за счет модифицированных липопротеидов низкой плотности. Благодаря измененной структуре ЛПНП могут проникать в макрофаги. Накопив значительное количество модифицированных и окисленных липопротеидов, макрофаг превращается в ксантомную (пенистую) клетку, внутри которой определяется большое количество эфиров холестерина.
При холестерозе нарушается сократительная способность стенок желчного пузыря. Это является дополнительным фактором, который ведет к еще большему накоплению холестерина. Визуально на стенках желчного пузыря можно увидеть отдельные бляшки или утолщения светло-желтого цвета. Иногда холестерин накапливается равномерно по всей площади стенки органа или покрывает ее в виде густой сетки.
Выделяют три основных вида холестероза желчного пузыря:
- очаговый (определяются отдельные бляшки холестерина);
- полипозный (холестериновые бляшки сильно выпячиваются в просвет пузыря);
- диффузный или сетчатый (стенка пузыря поражена полностью, холестериновые отложения распределены равномерно по всей площади или в виде густой сетки).
Кроме того, выделяют калькулезную и бескаменную формы холестероза желчного пузыря. Очень часто от наличия или отсутствия конкрементов зависит тактика лечения.
Симптомы
Симптоматика при холестерозе желчного пузыря очень скудная. Иногда больные жалуются на ноющие боли или просто дискомфорт в правом подреберье. Также наблюдаются явления диспепсии: тошнота, потеря аппетита, тяжесть в животе. Симптомы могут усиливаться при нарушении диеты, злоупотреблении жирной пищей, острыми приправами. В таких ситуациях у пациентов появляются жалобы на довольно сильные приступообразные боли по типу колик.
Если холестероз желчного пузыря сочетается с желчнокаменной болезнью, протекает он тяжелее, и симптоматика тесно связана с проявлениями калькулезного холецистита. У пациентов наблюдаются приступы желчной колики, которые сопровождаются болями в области правого подреберья разной интенсивности. При закупорке желчных протоков может возникнуть желтуха, в крови повышается билирубин. Воспаление желчного пузыря (холецистит) манифестирует подъемами температуры, признаками общей интоксикации на фоне болевого синдрома.
В большинстве случаев холестероз желчного пузыря протекает бессимптомно, особенно если он не осложнен воспалением либо наличием конкрементов. Выявляют его в процессе плановых медицинских осмотров, во время УЗИ органов брюшной полости. Именно поэтому статистические данные о распространенности заболевания очень противоречивые, и оно до сих пор считается редким.
- УЗИ желчного пузыря. Эхографическую картину изменений можно наблюдать только на переднебоковой стенке, так как даже на современной аппаратуре получить картинку задней стенки достаточно трудно. Холестероз желчного пузыря на УЗИ выявляется в виде утолщения стенок, чаще неравномерного. При диффузной форме можно увидеть отдельные эхопозитивные участки в виде пунктирной линии. Полипозная и очаговая форма диагностируются легче, они визуализируются в виде отдельных пристеночных образований или локальных утолщений стенки пузыря. Дополнительно усиливают сокращение желчного пузыря с помощью желчегонного завтрака. Это позволяет лучше визуализировать изменения стенок и увидеть нарушения сократительной способности.
- Холецистография. Дает меньше информации, с помощью этого метода можно диагностировать только полипозные формы с выраженными изменениями. Но и в таком случае дифференцировать их с опухолями или пристеночными конкрементами трудно. Поэтому рентгенологические методы для диагностики холестероза желчного пузыря сейчас используют крайне редко.
- БАК. В биохимических пробах печени изменений также не определяется, они остаются в пределах нормы. Подъем билирубина, щелочной фосфатазы наблюдается только в тех случаях, когда холестероз желчного пузыря сочетается с калькулезным холециститом, закупоркой желчных протоков либо с тяжелым жировым гепатозом.
Лечение холестероза желчного пузыря
Если болезнь протекает без осложнений, ее лечением занимаются гастроэнтерологи, при необходимости оперативного лечения - хирурги. Терапия холестероза желчного пузыря в основном консервативная.
- Диетотерапия. Главной рекомендацией является диетотерапия и полное изменение культуры питания. Пищу принимать необходимо пять раз в день, небольшими порциями. Рацион должен состоять из 15-20% из белков, около 30% жиров и 50-55% углеводов. Пациентам с избытком массы тела при холестерозе желчного пузыря назначают диету с низким содержанием калорий.
- Медикаментозная терапия. Для нормализации состава желчи и моторики пузыря рекомендуют принимать желчегонные препараты, такие как препараты сухой желчи, магнезия сульфат. Изменить соотношение между желчными кислотами и холестерином помогают препараты урсодезоксихолевой кислоты. Продолжительность приема этих препаратов должна быть не меньше, чем полгода. Через 5-6 месяцев курс следует повторить. Если холестероз желчного пузыря осложняется холециститом, назначают антибиотики.
Хирургическое лечение применяют только в том случае, когда заболевание сочетается с камнями в желчном пузыре, закупоркой желчных протоков, тяжелым гнойным холециститом с угрозой возникновения перитонита.
Поскольку холестероз желчного пузыря не вызывает слишком серьезных изменений функционирования органа, протекает бессимптомно или с минимальными проявлениями, прогноз при этом заболевании достаточно благоприятный. Иногда с возрастом изменения проходят сами по себе. Нормализация обменных процессов в результате изменения диеты также приводит к улучшению состояния больного.
Проблемы могут возникнуть, если холестероз желчного пузыря осложняется острым холециститом, особенно гнойным. Также прогноз не слишком благоприятный при выявлении конкрементов. В таком случае рано или поздно придется прибегнуть к холецистэктомии. Для профилактики заболевания нужно соблюдать правильную диету, не злоупотреблять жирной и острой пищей, придерживаться оптимального режима питания.
Холестеатома уха
Холестеатома уха — это опухолевидное инкапсулированное образование среднего уха, состоящее преимущественно из клеток слущенного эпителия и кристаллов холестерина. Различают истинную (врожденную) и ложную холестеатому уха. Проявляется заболевание ощущением распирания и болями в ухе, снижением слуха смешанного типа, небольшим количеством имеющих гнилостный запах выделений из уха. Холестеатома уха диагностируется при помощи рентгенографии и КТ черепа, отоскопии, зондирования и промывания барабанной полости, исследований вестибулярного и слухового анализаторов. Лечение холестеатомы уха в большинстве случаев заключается в радикальном хирургическом удалении. Иногда возможно промывание надбарабанной полости с расположенной в ней холестеатомой.



Холестеатома - эмбриональное или (чаще) приобретенное псевдоопухолевое образование, происходящее из тканей среднего уха. В 90% случаев она появляется на фоне хронического гнойного среднего отита. В популяции частота гнойный отитов, осложненных холестеатомой, составляет 0,01%. Заболеванием чаще страдают дети старше 10 лет и взрослые 20-30 лет. У детей патология протекает более агрессивно с многократными рецидивами.

Холестеатома уха может иметь врожденный характер. В таких случаях она носит название истинной. Благодаря гладкой, напоминающей поверхность жемчужины, капсуле истинную холестеатому уха называют еще «жемчужной опухолью». Она возникает вследствие эмбриональных нарушений и располагается в пирамиде височной кости. Истинная холестеатома может также находиться в других костях черепа, в боковой цистерне и желудочках головного мозга.
Ложная холестеатома уха образуется в результате длительно протекающих отитов или как последствие травмы уха. Считается, что образование ложной холестеатомы уха возможно 2 путями. В первом случае происходит врастание плоского эпителия наружного слухового прохода в полость среднего уха через краевой разрыв барабанной перепонки. Второй механизм образования холестеатомы уха реализуется при нарушении проходимости слуховой трубы в связи с евстахиитом. В результате пониженного давления в барабанной полости происходит втяжение в нее части барабанной перепонки. Когда втяжение становится достаточно глубоким, в нем начинает накапливаться кератин и слущенный эпителий, что ведет к развитию холестеатомы уха.
Холестеатома уха не является истинной опухолью уха, хотя по своему внешнему виду и характеру роста напоминает опухолевое образование. Холестеатома уха имеет слоистую структуру. Сверху она покрыта капсулой из соединительной ткани, под которой находится ороговевающий плоский эпителий. Средний слой холестеатомы уха представлен наложенными одна на другую пластинами слущенного эпителия и расположенными между ними кристаллами холестерина. Центральную часть холестеатомы уха или ее ядро занимает имеющий гнилостный запах беловатый детрит.
Холестеатома уха может быть единичным образованием или представляет собой скопление большого количества узелков, имеющих плотную консистенцию и размер от 3 мм. Холестеатома уха выделяет специфические химические вещества, которые приводят к резорбции окружающих холестеатому костных тканей с образованием гладкостенной полости. Кроме того, эти вещества оказывают токсическое воздействие на рецепторный аппарат внутреннего уха, вызывая расстройство звуковосприятия и реактивный лабиринтит.
Симптомы холестеатомы уха
В начальном периоде холестеатома уха может иметь бессимптомное течение. Затем пациент начинает предъявлять жалобы на чувство распирания в ухе, появление тупой, давящей, ноющей или стреляющей ушной боли. Происходит понижение слуха. Возможны головные боли, при развитии лабиринтита — головокружения. Наблюдаются выделения из уха, которые обычно имеют гнилостный запах и носят скудный характер. Отличительной особенностью является обнаружение в отделяемом небольших комочков белого цвета.
При холестеатоме уха тугоухость имеет смешанный характер. С одной стороны она обусловлена нарушением звукопроведения в связи с ограничением подвижности слуховых косточек, а с другой — расстройством звуковосприятия в результате токсического поражения рецепторов лабиринта проникающими в него агрессивными выделениями холестеатомы.
Разрушая рядом расположенные костные образования, холестеатома уха увеличивается в размерах. Так она со временем заполняет ячейки сосцевидного отростка, доходит до капсулы лабиринта и способна разрушить его полукружные канальцы с образованием фистулы лабиринта. При разрушении коркового слоя сосцевидного отростка холестеатома уха выходит под кожу сосцевидной области.
Разрушение стенки косного канала лицевого нерва ведет к развитию пареза лицевого нерва, стенки сигмовидного синуса — к его тромбозу. Зачастую холестеатома уха достигает размера грецкого ореха и имеет расходящиеся в различных направлениях отростки. При этом она образует гигантскую полость, похожую на полость, остающуюся после общеполостной операции на ухе.
Старая холестеатома уха включает содержащие токсическую жидкость кисты, прорыв которых в подпаутинное пространство приводит к развитию асептического менингита, в вещество головного мозга — к появлению менингоэнцефалита. Эти осложнения могут привести к гибели больного от отека головного мозга. Обострение среднего отита часто сопровождается гнойным распадом холестеатомы уха, обуславливающим развитие гнойного лабиринтита и менингита, околосинусового и экстрадурального абсцесса, абсцесса головного мозга, отогенного сепсиса.
К диагностике холестеатомы уха могут привлекаться не только врачи-отоларингологи, но также неврологи и нейрохирурги. В современной отоларингологии используется комплекс визуализирующих и функциональных методик:
- Рентгенография височных костей. На рентгенограммах в проекции по Майеру, Шюллеру или Стенверсу холестеатома определяется как имеющая среднюю плотность однородная тень, которая находится в круглой патологической полости с гладкими и четко визуализирующимися краями. Более точную визуальную картину образования получают при проведении КТ и МСКТ черепа.

КТ височных костей. Деструкция сосцевидного отростка, сосцевидной пещеры, пирамиды и среднего уха правой височной кости, обусловленная холестеатомой
- Эндоскопия уха. При отоскопии возможно обнаружение краевой перфорации барабанной перепонки, признаков деструкции костной части слухового прохода, обусловленных разрастанием холестеатомы. При наличии краевой перфорации производят зондирование полости среднего уха пуговчатым зондом и промывание надбарабанного пространства. О наличии деструктивного процесса свидетельствует шероховатая при прощупывании поверхность кости. В пользу холестеатомы уха говорит присутствие в промывных водах включений и чешуек эпидермиса.
- Исследование слухового анализатора. Дополнительно у пациентов с холестеатомой уха проводят исследование слуха и вестибулярного анализатора. Аудиометрия выявляет снижение слуха, пороговая аудиометрия — смешанный тип тугоухости. Производят также исследование камертоном, определение проходимости слуховой трубы, электрокохлеографию, акустическую импедансометрию, отоакустическую эмиссию, вестибулометрию, электронистагмографию, стабилографию, непрямую отолитометрию.
- Неврологическая диагностика. В диагностике осложнений может применяться неврологический осмотр, МРТ головного мозга, люмбальная пункция и др.

МРТ головы. Гиперинтенсивный сигнал в области сосцевидной пещеры, сосцевидного отростка и пирамиды правой височной кости (холестеатома)
Холестеатому уха необходимо дифференцировать от опухолей и инородных тел уха, кохлеарного неврита, серной пробки, гломусной опухоли, адгезивного среднего отита, специфических гранулем при туберкулезе и сифилисе.
Лечение холестеатомы уха
Консервативная тактика
Консервативное лечение возможно лишь в случае небольшой холестеатомы уха, находящейся в надбарабанном пространстве. Терапия таких холестеатом заключается в промывании надбарабанного пространства растворами протеолитических ферментов и борной кислоты. Начинают и заканчивают процедуру промыванием полости изотоническим раствором. Подобную манипуляцию проводят ежедневно в течение недели.
При неэффективности консервативного лечения, большом размере холестеатомы уха, наличии осложнений показано радикальное удаление образования. В зависимости от распространенности холестеатомы хирургическое вмешательство может включать:
- санирующую операцию на среднем ухе;
- лабиринтотомию;
- транслабиринтное вскрытие пирамиды височной кости;
- тимпанпластику, мастоидопластику, мирингопластику и пр.
В случае своевременного выявления, последовательного консервативного или радикального хирургического лечения холестеатомы прогноз благоприятный. В отдельных случаях возможны рецидивы процесса. В запущенных стадиях возможно развитие тугоухости, жизнеугрожающих внутричерепных осложнений. Профилактика холестеатомы заключается в предупреждении ХГСО, своевременном лечении воспаления среднего уха.
Холестеатома
Холестеатома – это осложнение в результате длительно протекающего хронического среднего отита. Визуально напоминает опухоль, но не является таковой.

3.07 (Проголосовало: 14)
- Как образуется холестеатома
- Причины
- Симптомы
- Диагностика
- Лечение
Холестеатома - это осложнение, возникающее в результате длительно протекающего хронического среднего отита. Визуально напоминает опухоль, но не является таковой. Холестеатома состоит из эпидермальных клеток (клетки кожи), покрытых соедительнотканной оболочкой (матриксом). Внешне – это массы белесовато-перламутрового цвета, заполняющие полости среднего уха.
Как образуется холестеатома
При хроническом среднем отите всегда присутствует перфорация (отверстие) барабанной перепонки. Различают две клинические формы среднего отита: мезотимпанит и эпитимпанит. Принципиальная разница состоит в том, в каком отделе среднего уха локализуется воспаление и затронуты ли костные структуры. При мезотипаните поражены средние и нижние отделы барабанной полости (мезотимпанум). Перфорация барабанной перепонки располагается в центральной части, то есть по краю барабанной перепонки, чаще всего есть сохранный участок. Воспаление затрагивает только слизистую оболочку барабанной полости и слуховой трубы. При эпитимпаните перфорация барабанной перепонки краевая и располагается в верхних ее отделах. Воспаление в этом случае распространяется на верхние отделы барабанной полости – эпитимпанум. Поскольку перфорация барабанной перепонки расположена по краю, то эпидермис, которым покрыт наружный слуховой проход, врастает в полость среднего уха. Эпидермис слухового прохода – это по сути кожа, которой покрыта почти вся поверхность нашего тела, т.е. он так же ороговевает и масса отмерших клеток скапливается в полости холестеатомы. Присутствие постоянного воспаления при хроническом отите, образование гноя, усиливают процессы ороговения эпителия, поэтому холестеатомные массы быстро увеличиваются в объёме и разрушают костные структуры среднего уха – слуховые косточки, ячейки сосцевидного отростка, что приводит к стойкой потере слуха. Кариес костных стенок среднего и внутреннего уха может вызывать опасные осложнения – менингит, абсцесс головного мозга, так как открывается путь для инфекции в полость черепа.
Как уже было сказано, холестеатома является осложнением хронического гнойного среднего отита. Хронизации процесса способствуют частые острые отиты, их неправильное лечение, устойчивость микрофлоры к антибиотикам. При хроническом отите, в отличие от острого, чаще встречается смешанная флора, комбинации различных видов стафилококков, стрептококков, клебсиелл, синегнойной палочки, протея, грибковой флоры. Внутри матрикса холестеатомы создаются благоприятные условия для роста анаэробной инфекции, т.е. инфекции, вызванной микроорганизмами, растущими без участия кислорода. Такие инфекции протекают значительно тяжелее и сложнее лечатся.
Жалобы пациентов похожи на таковые при хроническом отите – это постоянное или частое выделение гноя из уха, снижение слуха (чаще всего пороги слышимости значительно повышаются). Выделения чаще с неприятным гнилостным запахом. Тугоухость носит смешанный характер, т.е. присутствует как кондуктивный компонент (за счет разрушения звукопроводящей системы слуховых косточек и барабанной перепонки), так и нейросенсорный (за счет поражения звуковоспринимающих волосковых клеток внутреннего уха токсинами и медиаторами воспаления, которые выделяются при хроническом воспалении). Боль в ухе нехарактерна, ее появление должно настораживать, в плане появления внутричерепных осложнений. Может быть головокружение, признаки пареза лицевого нерва – асимметрия лица. Все это - показания к неотложной госпитализации пациента.
- Визуальный осмотр. Холестеатома часто обнаруживается врачом при визуальном осмотре.
- Эндоскоп или микроскоп. Пациентов с хроническим отитом необходимо осматривать с использованием эндоскопа или микроскопа, так как можно под увеличением рассмотреть мелкие структуры уха, что значительно увеличивает точность диагноза.
- КТ. Также у всех пациентов с хроническим отитом необходимо проводить компьютерную томографию височных костей. КТ позволяет точно отличить форму хронического отита, если холестеатома еще небольшая, а также оценить степень ее прорастания в костные структуры и их сохранность, что вовремя может предупредить внутричерепные осложнения. КТ с контрастом используется для дифферинциальной диагностики холестеатомы от истинных опухолей среднего уха.
Лечение
Если у пациента с хроническим отитом диагностирована холестеатома, ему показано оперативное лечение, так как не существует других методик борьбы с ростом холестеатомных масс, кроме хирургического их удаления. Консервативное лечение проводится только как временный этап, направленный на ликвидацию гнойного обострения – это местное применение антибиотиков курсом, регулярный туалет уха с антисептиками, продувание слуховых труб.
Виды хирургических операций при холестеатоме:
- радикальная операция на среднем ухе;
- консервативно-радикальная санирующая операция;
- реконструктивно-санирующая операция с тимпанопластикой.
Объём операции зависит от размеров холестеатомы и степени ее прорастания в кость, так как первостепенной целью операции является полностью удалить (санировать) холестеатому для предотвращения рецидивов. При радикальной операции вместе с холестеатомными массами удаляется слуховой проход, система слуховых косточек, вскрывается сосцевидный отросток. Это наиболее обширный вариант оперативного вмешательства, после которого, к сожалению, слух на оперированном ухе не удается сохранить. При консевативно-радикальной операции сохраняется слуховой проход. После такой операции возможно в дальнейшем проводить тимпанопластику (восстановление барабанной перепонки) и протезировать слуховые косточки для улучшения слуха. Наиболее щадящий вариант операции для сохранения слуха – это реконструктивно-санирующая операция, когда удаление холестеатомы и восстановление барабанной перепонки проводят одновременно. Все виды операций на среднем ухе проводит отохирург – это отоларинголог, специализирующийся на хирургическом лечении болезней уха.
Наличие холестеатомы в полости среднего уха приводит к выраженному снижению слуха и ухудшению качества жизни, лечение ее трудоемкое и длительное. Самостоятельно исключить у себя холестеатому по наличию или отсутствию симптомов невозможно, поэтому всем пациентам с хроническим отитом необходимо регулярно посещать лор-врача и отохирурга.
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно в Москве.
Читайте также:
- Рентгенограмма, КТ, МРТ при оссифицирующем миозите (гетеротопической оссификации)
- Патогенез (биохимические основы) болезни Гентингтона. Молекулярная генетика
- Лечение отравления нервно-мышечными блокаторами (миорелаксантами)
- Рентгенограмма, КТ при одонтогенной миксоме челюсти
- Диагностика подострого склерозирующего панэнцефалита по КТ, МРТ
