Причины бронхэктазий. Этиология бронхоэктатической болезни
Обновлено: 03.05.2024
Бронхэктазии. Бронхоэктатическая болезнь легкого
Существует много различных теорий, объясняющих развитие бронхэктазии. Считают, что они возникают в результате врожденных аномалий бронхиального дерева, попадания инородных тел, остаточных хронических пневмоний и т. д.
Мы считаем, что бронхоэктазии есть приобретенное заболевание, развившееся на фоне хронической пневмонии, ислечешюй или леченной неправильно. В таких случаях вследствие изменений, происходящих в нервных проводниках, нарушается дренажная функция бронхов, с застоем секрета, растяжением и деформацией бронхиол и мельчайших бронхов, с накоплением застойного секрета, с парабронхитом и постепенным фиброзом легочной ткани, преимущественно вокруг бронхов.
Бронхэктазы могут развиваться и в ателектазированпом легком, но это скорее исключение, чем правило. Чаще сами бронхэктазы, закупоривая просвет более или менее крупного бронха мокротой, могут привести к развитию ателектаза того или иного участка легкого. Поэтому ателектаз при бронхэктазиях скорее следствие, чем причина их.
Бронхэктазии чаще наблюдаются у детей. По некоторым статистикам, в 40% случаев заболевают дети до 10-летнего возраста. Это давало авторам право придавать большое значение врожденным факторам. Однако в связи с более тщательным изучением этого заболевания, особенно патологоанатомами, было установлено, что врожденные, бронхэктазий встречаются очень редко и практического значения не имеют Морфологических доказательств, указывающих на врожденную природу бронхэктазий, не представлено, за исключением тех случаев, когда это заболевание было найдено немедленно после рождения.

К. Г. Никулин пишет, что «взаимосвязь воспалительных процессов в бронхах и легочной ткани с бронхэктазиями отрицает значение врожденной недостаточности в развитии бронхэктазий». Вне- и внутрибронхиальные инородные тела являются одной из причин развития бронхэктазий. Но это скорее исключение, чем правило. Примеров таких бронхэктазий в литературе не много.
Мы наблюдали двух больных, у которых инородные тела, попавшие в бронх, явились прямой причиной возникновения бронхэктазов.
Один из них, мальчик 13 лет, 3 года назад вдохнул в себя хлебный колос. К вечеру у ребенка повысилась температура, и он перенес тяжелую пневмонию, от которой полностью не поправился, продолжая чувствовать себя плохо и откашливая гнойную мокроту в значительном количестве. Временами наступали обострения., во время которых количество зловонной мокроты достигало 300—400 мл. В периоды ремиссии мокроты становилось меньше.
При бронхографии были выявлены бронхэктазы нижней доли правого легкого. Больному была сделана операция лобэктомии нижней доли, которую мальчик перенес хорошо, быстро поправился и выписался менее, чем через месяц, в хорошем состоянии. Ни кашля, ни мокроты больше не было. При разрезе препарата в центре наибольших рубцовых и полостных изменений перибронхиально был обнаружен замурованный в соединительной ткани хлебный колос, который мальчик вдохнул в себя 3 года назад.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Бронхоэктатическая болезнь у детей
Бронхоэктатическая болезнь у детей (БЭБ) – это приобретенная хроническая патология дыхательной системы, которая сопровождается необратимым расширением и деформацией бронхов и гнойно-воспалительным процессом. Клинически она проявляется влажным кашлем с мокротой, дыхательной недостаточностью, деформацией грудной клетки, частыми бронхитами. Диагностика БЭБ включает в себя рентгенографию, бронхоскопию и КТ грудной клетки. Лечение бронхоэктатической болезни у детей консервативное: антибиотики, муколитики, бронхолитики, ингаляционные глюкокортикостероиды, физиотерапия. При необходимости может проводиться оперативное вмешательство.

Общие сведения
Бронхоэктатическая болезнь у детей – это гетерогенное хроническое заболевание бронхолегочной системы, которое характеризуется необратимой деформацией и гнойно-воспалительными изменениями бронхиального дерева и проявляется рецидивирующими бронхитами. Впервые данная нозология была описана французским врачом и анатомом Рене Лаэннеком в 1819 году. Общая распространенность БЭБ составляет от 1,5 до 15 детей на 1 000 населения. Заболевание чаще встречается в экологически неблагоприятных регионах, а также в семьях курильщиков. Мужской пол более склонен к развитию БЭБ – мальчики болеют в 1,5-2 раза чаще девочек. В последние десятилетия наблюдается уменьшение распространенности бронхоэктатической болезни у детей. Это связано со снижением частоты инфекционной заболеваемости и эффективностью проводимого антибактериального лечения.
Причины
Бронхоэктатическая болезнь у детей – это полиэтиологическое заболевание. Как правило, первичные бронхоэктазы формируются на фоне ранее перенесенных тяжелых или рецидивирующих бактериальных или вирусных заболеваний – бронхитов, пневмоний, кори, гриппа, коклюша. У детей на фоне морфологической незрелости легочной ткани бронхоэктазы могут возникнуть всего за 24-48 часов. У отдельных случаях бронхоэктатическая болезнь у детей становится следствием попадания инородного тела в бронх. При массивной обтурации структурная деформация может сформироваться уже спустя несколько часов. Обострение бронхоэктатической болезни у детей могут провоцировать респираторные вирусные заболевания (аденовирус, вирус гриппа и парагриппа, риновирус и др.). Усугубляет течение БЭБ хронический бронхит, который может быть вызван гемофильной палочкой, некоторыми видами стафилококков и пневмококков, реже – β-гемолитическим стрептококком.
Помимо основной причины бронхоэктатической болезни у детей, существуют предрасполагающие факторы, на фоне которых риск развития заболевания существенно возрастает. К ним относятся наследственная склонность в виде генетически обусловленного дефекта стенок бронхиального дерева, употребление матерью алкоголя, наркотиков и табачных изделий во время беременности, гастроэзофагеальная рефлюксная болезнь, снижение иммунитета, ателектазы различной этиологии, пассивное курение, загрязненная атмосфера. Также важную роль играет локализация очага воспаления в базальных отделах легких при потенциально опасных заболеваниях и неадекватно проводимое лечение.
В основе патогенеза бронхоэктатической болезни у детей лежит два основных фактора – воспаление бронхов и нарушение их проходимости. Первый вызывает метаплазию и изъязвление эпителия слизистой оболочки, деструкцию эластических и гладкомышечных волокон и хрящевых колец, склерозирование стенки. Все это становится причиной потери эластичности и резистентности бронхов к «кашлевому толчку», затем – возникновению деформации и нарушению мукоцилиарного клиренса. В таких условиях повышается внутрибронхиальное давление, которое вызывает расширение бронха и развитие бронхоэктатической болезни у детей. Нарушение проходимости полностью блокирует оставшийся в дистальных отделах бронхов воздух, который при выдохе также провоцирует внутрибронхиальную гипертензию. Это способствует развитию воспаления дистальнее места обструкции, что замыкает «порочный круг».
Классификация
В отечественной педиатрии принята следующая классификация бронхоэктатической болезни у детей:
- По формедеформации бронхов: цилиндрические, мешотчатые, кистовидные, веретенообразные, смешанные.
- По степенитяжести БЭБ: легкая, среднетяжелая, тяжелая.
- По периодузаболевания: обострение, ремиссия.
- По распространенности: сегментарная, полисегментарная, долевая, тотальная.
Симптомы у детей
Основное появление бронхоэктатической болезни у детей – хронический бронхит. Начальные симптомы могут наблюдаться уже в возрасте 3-4 лет. В этом периоде течение заболевания зачастую имеет непрерывный рецидивирующий характер. У детей старшего возраста обострения возникают с частотой 3-5 раз в год. Основной клинический симптом в период ремиссии – влажный кашель с выделением мокроты. Отделение последней происходит преимущественно по утрам, в некоторых случаях – в большом количестве («полным ртом»). У части детей возникает гиповитаминоз, который проявляется сухостью кожи, ломкостью волос и ногтей, трещинами в уголках рта и глосситом. Иногда присутствует деформация грудной клетки. Общее физическое развитие страдает редко. В период обострения бронхоэктатической болезни у детей может наблюдаться астеновегетативный синдром, выраженная экспираторная одышка, как при физической нагрузке, так и в покое, оральная крепитация, примесь гноя и крови в мокроте, лихорадка, очень редко – кровохарканье.
Диагностика
Диагностика бронхоэктатической болезни у детей основывается на сборе анамнестических данных, физикальном обследовании, лабораторных и инструментальных исследованиях. При сборе анамнеза педиатром особое внимание уделяется ранее перенесенным вирусным и бактериальным заболеваниям бронхолегочной системы, наличию возможных предрасполагающих факторов. При визуальном осмотре в зависимости от тяжести могут выявляться различные признаки БЭБ. При аускультации прослушивается жесткое дыхание, разнокалиберные влажные хрипы, амфорические шумы. Лабораторные анализы при обострении бронхоэктатической болезни у детей неспецифичны и указывают на наличие очага воспаления в организме. Обнаруживается повышение СОЭ, лейкоцитоз, сдвиг формулы крови влево. С целью определения патогенных агентов, вызвавших обострение, могут использоваться бактериологические, бактериоскопические анализы мокроты, серологические тесты крови.
Ведущую роль в диагностике бронхоэктатической болезни у детей играет инструментальное обследование – рентгенография грудной клетки, бронхоскопия и компьютерная томография. На рентгенограмме можно определить уменьшение объема легкого, его смещение, деформацию и ячеистость легочного рисунка. Чаще поражается левое легкое. Бронхоскопия дает возможность выявить нарушение мукоцилиарного клиренса, воспалительные и структурные изменения в просвете бронха. Прямыми признаками бронхоэктатической болезни у детей на КТ являются расширение бронхов, отсутствие сужения дистальных отделов бронхиального дерева и ухудшения его видимости в краевых участках легких.
Дифференциальная диагностика бронхоэктатической болезни у детей как самостоятельного заболевания проводится с другими нозологиями, которые сопровождаются расширением бронхов. Сюда относятся легочная форма муковисцидоза, синдром Мунье-Куна, синдром Вильямса-Кэмпбелла, аллергический бронхолегочной аспергиллез, врожденная цилиарная дискинезия и врожденные пороки развития бронхиального дерева.
Лечение бронхоэктатической болезни у детей
Лечение обострений бронхоэктатической болезни у детей консервативное. Режим постельный или полупостельный. Рацион ребенка насыщается витаминами А, С, белковой пищей и жирами. Углеводы и соль ограничиваются. Основа медикаментозного лечения – антибактериальные препараты, выбранные в соответствии с чувствительностью микрофлоры, высеянной из мокроты. Также в зависимости от клинической ситуации могут применяться муколитики, бронхолитики и ингаляционные кортикостероиды. При необходимости выполняют лечебную бронхоскопию с целью санации бронхиального дерева. Из физиотерапии при бронхоэктатической болезни у детей назначают массаж, позиционный дренаж, УВЧ-, ДМВ-, СМВ-терапию, электрофорез, лазеротерапию, аппликации парафина и озокерита.
В тяжелых случаях бронхоэктатической болезни у детей проводится оперативное лечение в виде моно- или полисегментарной резекции легкого. Основными показаниями к операции считаются неэффективность назначенного консервативного лечения на фоне устойчивой очаговой инфекции и развитие жизнеугрожающих состояний, в том числе легочных кровотечений.
Прогноз и профилактика
Прогноз при бронхоэктатической болезни у детей на фоне ранней диагностики и лечения благоприятный. Дальнейшего прогрессирования и распространения на интактные участки бронхиального дерева при условии адекватно подобранной терапии не наблюдается. В последующем пациенты сохраняют работоспособность, полностью адаптируются в социуме. Первичная профилактика бронхоэктатической болезни у детей направлена на предотвращение развития данной патологии. Она включает в себя антенатальную охрану плода, предупреждение и рациональное лечение респираторных инфекций, исключение всех потенциальных этиологических факторов. Суть вторичной профилактики БЭБ заключается в снижении частоты обострений и формировании стойкой клинической ремиссии. К ней относятся санаторно-курортное лечение, полноценное питание, исключение провоцирующих факторов, физиотерапия и ЛФК.
Причины бронхэктазий. Этиология бронхоэктатической болезни
Этиология ( причины ) бронхоэктатической болезни.
Причины развития бронхоэктазии до настоящего времени нельзя считать достаточно выясненными. Вероятно, решающую роль в их возникновении играет сочетание воздействия возбудителя и генетической неполноценности бронхиального дерева.
o Микроорганизмы, вызывающие острые респираторные процессы (пневмонии, корь, коклюш и т.д.) у детей, можно расценивать лишь как условно этиологические факторы, так как у подавляющего большинства больных эти процессы полностью купируются.
o Инфекционные возбудители, вызывающие нагноительный процесс в уже измененных бронхах (пневмококк, стафилококк, гемофильная палочка и др.), могут рассматриваться как причина обострений но не развития бронхоэктазии.
o Существенную роль в формировании бронхоэктазии играет генетически детерминированная неполноценность бронхиального дерева, приводящая к нарушению механических свойств стенок бронхов при их инфицировании, особенно в раннем детском возрасте.
o Имеется связь между развитием бронхоэктазов и заболеваниями верхних дыхательных путей:
а) возможно, в их патогенезе имеет значение недостаточность одних и тех же защитных механизмов респираторного тракта;
б) происходит постоянное взаимное инфицирование верхних и нижних дыхательных путей.
Патогенез бронхоэктатической болезни.
Важнейшая роль в патогенезе бронхоэктатической болезни отводится бронхоэктазиям и их нагноению.
К образованию бронхоэктазов приводит возникающий при нарушении Проходимости бронхов обтурационный ателектаз. Развитию ателектаза может способствовать снижение активности сурфактанта (врожденное или Приобретенное, обусловленное местными воспалительными процессами).
У детей причинами нарушения проходимости крупных бронхов (и, таким образом, формирования ателектаза) могут быть: а) сдавление податливых, а возможно, и врожденно неполноценных бронхов гиперплазированными прикорневыми лимфатическими узлами (гиперплазия их наблюдается в случаях прикорневой пневмонии, при туберкулезном бронхоадените); б) длительная закупорка бронхов плотной слизистой пробкой при острых респираторных инфекциях.
Снижение (врожденное? приобретенное?) устойчивости стенок бронхов к действию так называемых бронходилатирующих сил (повышение внутри-бронхиального давления при кашле, растяжение бронхов скапливающимс-секретом, увеличение отрицательного внутриплеврального давления вследствие уменьшения объема ателектазированной части легкого) способствует стойкому расширению просвета бронхов.
Расширение бронхов и задержка бронхиального секрета способствуют развитию воспаления. В дальнейшем при прогрессировании последнего происходят необратимые изменения в стенках бронхов (перестройка слизистой оболочки с полной или частичной гибелью мерцательного эпителия и нарушением очистительной функции бронхов; дегенерация хрящевых пластинок, гладкой мышечной ткани с заменой фиброзной тканью и снижением устойчивости, способности выполнять основные функции) и развиваются бронхоэктазии.
Бронхоэктазия приводит к нарушению механизма откашливания, застою и инфицированию секрета в расширенных бронхах, развитию хронически текущего, периодически обостряющегося нагноительного процесса, что является вторым важнейшим фактором патогенеза бронхоэктатической болезни. Нагноение сформировавшихся бронхоэктазов представляет собой сущность бронхоэктатической болезни.
Измененный секрет скапливается обычно в нижних отделах бронхиального дерева (из верхних стекает свободно вследствие тяжести). Этим объясняется преимущественно нижнедолевая локализация процесса.
Бронхоэктатическая болезнь
Бронхоэктатическая болезнь – это заболевание, характеризующееся необратимыми изменениями (расширением, деформацией) бронхов, сопровождающимися функциональной неполноценностью и развитием хронического гнойно-воспалительного процесса в бронхиальном дереве. Основным проявлением бронхоэктатической болезни является постоянный кашель, сопровождающийся выделением гнойной мокроты. Возможно кровохарканье и даже развитие легочного кровотечения. Со временем бронхоэктатическая болезнь может приводить к дыхательной недостаточности и анемии, у детей - к отставанию в физическом развитии. Диагностический алгоритм включает физикальное обследование пациента, аускультацию легких, рентгенографию органов грудной полости, бронхоскопию, анализ мокроты, бронхографию, исследование ФВД. Лечение бронхоэктатической болезни направлено на купирование гнойно-воспалительного процесса внутри бронхов и санацию бронхиального дерева.
МКБ-10
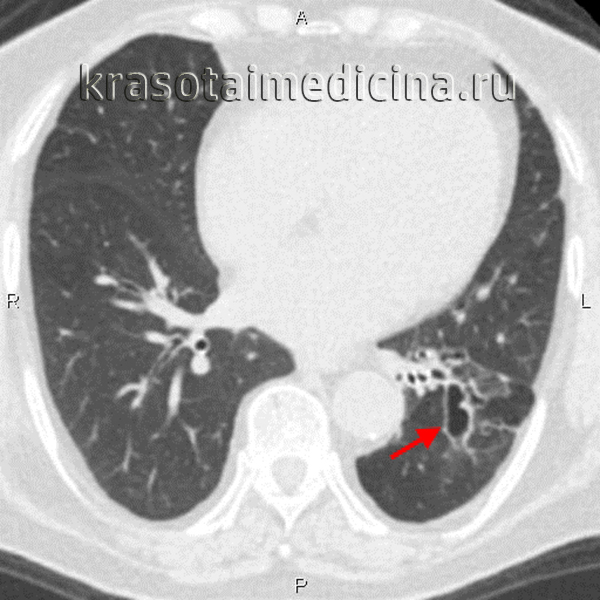
Бронхоэктатическая болезнь (БЭБ) – заболевание, характеризующееся необратимыми изменениями (расширением, деформацией) бронхов, сопровождающимися функциональной неполноценностью и развитием хронического гнойно-воспалительного процесса в бронхиальном дереве. Видоизмененные бронхи носят название бронхоэктазов (или бронхоэктазий). Бронхоэктатическая болезнь встречается у 0,5-1,5 % населения, развиваясь преимущественно в детском и молодом возрасте (от 5 до 25 лет). Заболевание протекает в виде рецидивирующих бронхолегочных инфекций и сопровождается постоянным кашлем с мокротой. Поражение бронхов при бронхоэктатической болезни может ограничиваться одним сегментом или долей легкого либо быть распространенным.
Причиной первичных бронхоэктазов служат врожденные пороки развития бронхов – недоразвитие (дисплазия) бронхиальной стенки. Врожденная бронхоэктатическая болезнь встречается гораздо реже приобретенных бронхоэктазов. Приобретенные бронхоэктазы возникают в результате частых бронхолегочных инфекций, перенесенных в детском возрасте – бронхопневмонии, хронического деформирующего бронхита, туберкулеза или абсцесса легкого. Иногда бронхоэктатическая болезнь развивается вследствие попадания инородных тел в просвет бронхов.
Патогенез
Хроническое воспаление бронхиального дерева вызывает изменения в слизистом и мышечном слоях бронхов, а также в перибронхиальной ткани. Становясь податливыми, пораженные стенки бронхов расширяются. Пневмосклеротические процессы в легочной ткани после перенесенных бронхитов, пневмоний, туберкулеза или абсцесса легкого приводят сморщиванию легочной паренхимы и растяжению, деформации бронхиальных стенок. Деструктивные процессы также поражают нервные окончания, артериолы и капилляры, питающие бронхи.
Веретенообразные и цилиндрические бронхоэктазы поражают крупные и средние бронхи, мешотчатые – более мелкие. Неинфицированные бронхоэктазы, немногочисленные и небольшие по размерам, могут длительное время не проявлять себя клинически. С присоединением инфекции и развитием воспалительного процесса бронхоэктазы заполняются гнойной мокротой, поддерживающей хроническое воспаление в видоизмененных бронхах. Так развивается бронхоэктатическая болезнь. Поддержанию гнойного воспаления в бронхах способствует бронхиальная обструкция, затруднение самоочищения бронхиального дерева, снижение защитных механизмов бронхолегочной системы, хронические гнойные процессы в носоглотке.
Согласно общепринятой классификации бронхоэктазы различаются:
- по виду деформации бронхов – мешотчатые, цилиндрические, веретенообразные и смешанные;
- по степени распространения патологического процесса - односторонние и двусторонние (с указанием сегмента или доли легкого);
- по фазе течения бронхоэктатической болезни – обострение и ремиссия;
- по состоянию паренхимы заинтересованного отдела легкого – ателектатические и не сопровождающиеся ателектазом;
- по причинам развития – первичные (врожденные) и вторичные (приобретенные);
- по клинической форме бронхоэктатической болезни – легкая, выраженная и тяжелая формы.
- Легкая форма бронхоэктатической болезни характеризуется 1-2 обострениями за год, длительными ремиссиями, в периоды которых пациенты чувствуют себя практически здоровыми и работоспособными.
- Для выраженной формы бронхоэктатической болезни характерны ежесезонные, более длительные обострения, с отделением от 50 до 200 мл гнойной мокроты в сутки. В периоды ремиссий сохраняется кашель с мокротой, умеренная одышка, снижение трудоспособности.
- При тяжелой форме бронхоэктатической болезни наблюдаются частые, продолжительные обострения с температурной реакцией и кратковременные ремиссии. Количество выделяемой мокроты увеличивается до 200 мл, мокрота часто имеет гнилостный запах. Трудоспособность во время ремиссий сохранена.
Симптомы бронхоэктатической болезни
Основным проявлением бронхоэктатической болезни служит постоянный кашель с отхождением гнойной мокроты с неприятным запахом. Особенно обильным выделение мокроты бывает по утрам («полным ртом») или при правильном дренажном положении (на пораженном боку с опущенным головным концом). Количество мокроты может достигать нескольких сотен миллилитров. В течение дня кашель возобновляется по мере накопления в бронхах мокроты. Кашель может приводить к разрыву кровеносных сосудов в истонченных бронхиальных стенках, что сопровождается кровохарканьем, а при травмировании крупных сосудов – легочным кровотечением.
Хроническое гнойное воспаление бронхиального дерева вызывает интоксикацию и истощение организма. У пациентов с бронхоэктатической болезнью развивается анемия, похудание, общая слабость, бледность кожных покровов, наблюдается отставание физического и полового развития детей. Дыхательная недостаточность при бронхоэктатической болезни проявляется цианозом, одышкой, утолщением концевых фаланг пальцев рук в виде «барабанных палочек» и ногтей в форме «часовых стеклышек», деформацией грудной клетки.
Частота и длительность обострений бронхоэктатической болезни зависят от клинической формы заболевания. Обострения протекают в виде бронхолегочной инфекции с повышением температуры тела, увеличением количества отделяемой мокроты. Даже вне обострения бронхоэктатической болезни сохраняется продуктивный влажный кашель с мокротой.
Осложнения
Осложненное течение бронхоэктатической болезни характеризуется признаками тяжелой формы, к которым присоединяются вторичные осложнения: сердечно-легочная недостаточность, легочное сердце, амилоидоз почек, печени, нефрит и др. Также длительное течение бронхоэктатической болезни может осложняться железодефицитной анемией, абсцессом легких, эмпиемой плевры, легочным кровотечением.
При физикальном исследовании легких при бронхоэктатической болезни отмечается отставание подвижности легких в дыхании и притупление перкуторного звука на пораженной стороне. Аускультативная картина при бронхоэктатической болезни характеризуется ослабленным дыханием, массой разнокалиберных (мелко-, средне- и крупнопузырчатых) влажных хрипов, обычно в нижних отделах легких, уменьшающихся после откашливания мокроты. При наличии бронхоспастического компонента присоединяются свистящие сухие хрипы.
На прямой и боковой проекции рентгенограммы легких у пациентов с бронхоэктатической болезнью обнаруживаются деформация и ячеистость легочного рисунка, участки ателектазов, уменьшение в объеме пораженного сегмента или доли. Эндоскопическое исследование бронхов – бронхоскопия – позволяет выявить обильный, вязкий гнойный секрет, взять материал на цитологию и баканализ, установить источник кровотечения, а также провести санацию бронхиального дерева для подготовки к следующему диагностическому этапу – бронхографии.

Бронхография (контрастное рентгенологическое исследование бронхов) является самым достоверным диагностическим методом при бронхоэктатической болезни. Она позволяет уточнить степень распространенности бронхоэктазов, их локализацию, форму. Бронхография у взрослых пациентов проводится в под местной анестезией, у детей – под общим наркозом. С помощью введенного в бронхиальное дерево мягкого катетера происходит заполнение бронхов контрастным веществом с последующим рентгенологическим контролем и серией снимков. При бронхографии выявляется деформация, сближение бронхов, их цилиндрические, мешотчатые или веретенообразные расширения, отсутствие контрастирования ветвей бронхов, расположенных дистальнее бронхоэктазов. Для диагностики степени дыхательной недостаточности пациенту с бронхоэктатической болезнью проводят исследования дыхательной функции: спирометрию и пикфлоуметрию.
Лечение бронхоэктатической болезни
В периоды обострений бронхоэктатической болезни основные лечебные мероприятия направлены на санацию бронхов и подавление гнойно-воспалительного процесса в бронхиальном дереве. С этой целью проводится антибиотикотерапия и бронхоскопический дренаж. Применение антибиотиков возможно как парентерально (внутривенно, внутримышечно), так и эндобронхиально при проведении санационной бронхоскопии. Для лечения хронических воспалительных процессов бронхов применяют цефалоспорины (цефтриаксон, цефазолин, цефотаксим и др.), полусинтетические пенициллины (ампициллин, оксациллин), гентамицин.
При бронхоэктатической болезни дренаж бронхиального дерева осуществляется также приданием пациенту положения в кровати с приподнятым ножным концом, облегчающего отхождение мокроты. Для улучшения эвакуации мокроты назначаются отхаркивающие средства, щелочное питье, массаж грудной клетки, дыхательная гимнастика, ингаляции, лекарственный электрофорез на грудную клетку.
Часто при бронхоэктатической болезни прибегают к проведению бронхоальвеолярного лаважа (промывания бронхов) и отсасыванию гнойного секрета с помощью бронхоскопа. Лечебная бронхоскопия позволяет не только промыть бронхи и удалить гнойный секрет, но и ввести в бронхиальное дерево антибиотики, муколитики, бронхолитики, применить ультразвуковую санацию.
Питание пациентов с бронхоэктатической болезнью должно быть полноценным, обогащенным белком и витаминами. В рацион дополнительно включаются мясо, рыба, творог, овощи, соки, фрукты. Вне обострений бронхоэктатической болезни показаны занятия дыхательной гимнастикой, прием отхаркивающих трав, санаторно-курортная реабилитация.
При отсутствии противопоказаний (легочного сердца, двусторонних бронхоэктазов и др.) показано хирургическое лечение бронхоэктатической болезни - удаление измененной доли легкого (лобэктомия). Иногда оперативное лечение бронхоэктатической болезни проводится по жизненным показаниям (в случае тяжелого, непрекращающегося кровотечения).
Оперативное удаление бронхоэктазов в ряде случаев приводит к полному выздоровлению. Регулярные курсы противовоспалительной терапии позволяют достичь длительной ремиссии. Обострения бронхоэктатической болезни могут возникать в сырое, холодное время года, при переохлаждении, после простудных заболеваний. При отсутствии лечения бронхоэктатической болезни и ее осложненном варианте течения прогноз неблагоприятен. Тяжелое длительное течение бронхоэктатической болезни приводит к инвалидизации.
Профилактика развития бронхоэктатической болезни предполагает диспансерное наблюдение пульмонолога за больными с хроническими бронхитами и пневмосклерозом, их своевременное и адекватное лечение, исключение вредных факторов (курения, производственных и пылевых вредностей), закаливание. С целью предупреждения обострений бронхоэктатической болезни необходима своевременная санация придаточных пазух носа при синуситах и полости рта при заболеваниях зубо-челюстной системы.
3. Бронхоэктазы: современный взгляд на проблему/ Зарембо И.А., Киселева Е.А., Зарайская Л.С., Филиппов Д.И., Васильев С.А.// Практическая пульмонология. – 2015.
Бронхоэктазы. Бронхоэктатическая болезнь.
Впервые бронхоэктазы (БЭ) были описаны Р.Т.П Лаэннеком в 1819 г. В настоящее время большинство отечественных и зарубежных авторов считает, что БЭ - это главная составляющая часть бронхоэктатической болезни (БЭБ). Собирательное определение БЭ - приобретенные, реже врожденные, сегментарные патологические расширения просветов бронхов с изменением анатомической структуры стенки бронха за счет деструкции и/или нарушения нервно-мышечного тонуса их стенок вследствие воспаления, дистрофии, склероза и гипоплазии структурных элементов бронхов.
Бронхоэктатическая болезни - приобретенное заболевание, характеризующееся хроническим на но тельным процессом в стенке необратимо измененных (расширение, деформация и функционально неполноценных бронхов, преимущественно в нижних отдела» легких.
По мнению В.А. Чуканова (1939), бронхоэктатической болезни взрослых - это в большинстве наблюдении конец болезни, начало которой нужно искать в детском возрасте - после кори, гриппа, коклюша и неоднократных пневмоний.
Следует признать, что в развитии бронхоэктатической болезни инфекция играет определяющую роль. За длительное время изучения БЭ составлено множество различных классификаций, поэтому остановимся на них более подробно.

Классификации бронхоэктатической болезни
Автор одной из наиболее ранних и чаще используемых классификаций LM. Reid (1950) выделил цилиндрические, варикозные и мешотчатые БЭ. В последующих классификациях последние получили название кистозных. F. Whitwell (1952) выделяет фолликулярные, мешотчатые и ателектатические БЭ. Н. Spenser (1985) разделяет БЭ на инфекционные (деструктивные), коллаптоидные (ателектатические) рожденнье Кроме того, выделяют атрофические и гипертрофические (И.К. Есипова, 1976), мокрые (инфекционные, слизистые) и сухие (чаще верхнедолевые цилиндрические), а также обструктивные и необструктивные бронхоэктазы. Последние вдвое чаще встречаются в нижней доле левого легкого.
Наиболее полная классификация с учетом этиологии заболевания предложена W.M. Thurlbeck (1995), в которой выделяют: 1) постинфекционные (при туберкулезе, аденовирусной инфекции, при коклюше и кори); 2) обструктивные (при наличии инородного тела в бронхах, опухолях бронхов, при наличии слизистой пробки, при альвеолите); 3) поллютантные (действие паров аммиака); 4) аспирационные (чаще у алкоголиков и наркоманов); 5) наследственные аномалии развития (муковисцидоз, врожденная цилиарная дискинезия); 6) врожденные аномалии - дисплазии (внутрилегочная секвестрация, врожденные бронхоэктаэы); 7) БЭ при иммунных нарушениях (гипогаммаглобулинемия, лейкоцитарные и макрофагальные нарушения); 8) БЭ при синдроме Маклеода (Суайра-Джеймса); 9) идиопатические БЭ.
Патогенез бронхоэктатической болезни
В основе развития бронхоэктатической болезни лежит панбронхиолит, при этом имеет место продуктивное воспаление, приводящее к изменениям иннервации бронхов, что является основой дистрофических изменений структурных элементов всей стенки бронха. Все это приводит к нарушениям функции бронхов в виде ослабления тонуса стенки, ее сократительной способности и перистальтики, приводя к застою секрета, и способствует развитию вторичной инфекции. Эти изменения, в свою очередь, вызывают расширение и деформацию просветов. Как правило, деформация крупных (хрящевых) бронхов, бронхиол с образованием подплевральных полостей (кист) и легочной ткани возникает в период развития легких в детском возрасте.
Скопление слизи, постоянный кашель и повышение внутрибронхиального давления увеличивают нагрузку на потерявшую тонус и сократительную способность стенку бронха. Считается, что некротическое воспаление в стенке бронха и окружающей ткани приводит за счет спадения окружающей паренхимы к расширению бронхов, как правило, со 2-й по 6-ю генерацию, и все дистальные бронхи и бронхиолы. Коллапс легкого, диффузный и очаговый интерстициальный фиброз с сотовой дегенерацией также являются причиной развития БЭ. Механизм развития БЭ при коллапсе и фиброзе одинаковый, но важно помнить, что БЭ могут быть где угодно, а интерстициальный фиброз, как правило, возникает в подплевральных зонах.
Считается, что при развитии бронхоэктатической болезни при персистирующей инфекции возникает порочный круг: поврежденные зоны легких с БЭ приводят к развитию новых участков повреждения по периферии, которые усугубляют течение заболевания и способствуют появлению все новых и новых зон повреждения. Известно, что агрессивная антибиотикотерапия инфекции нижних дыхательных путей, а иногда и иммунизация у детей способствует развитию БЭ. У взрослых прямое воздействие паров аммиака вызывает развитие БЭ вследствие повреждения эпителия бронхов и подслизистого слоя.
Отмечается взаимосвязь локализации пневмоний у детей и зон развития бронхоэктатической болезни. Так пнемонии чаще наблюдаются в 1, 2,6, 9,10 сегментах обоих легких и 4,5 сегментах левого легкого. Наиболее частая локализация БЭ наблюдается в 1, 2, 9, 10 сегментах обоих легких, в 4, 5, 6, 8 сегментах левого легкого. Степень выраженности БЭ увеличивается по мере уменьшения калибра бронхов в силу особенностей анатомического строения. Однако следует помнить, что у маленьких детей панбронхит с последующим развитием БЭ может наблюдаться в крупных (хрящевых) бронхах.
Читайте также:
