Недостаточность околощитовидных желез (тетания) - морфология, патологическая анатомия
Обновлено: 01.05.2024
Формы аденом околощитовидных желез - морфология, патологическая анатомия
Н. Фут различает четыре патоморфологических разновидности аденом околощитовидной железы: аденома из главных клеток, светлых, оксифильных и темных эпителиальных клеток. Чаще всего в клинической практике встречаются доброкачественные аденоматозные опухоли, состоящие из главных клеток, и их разновидность — светлоклсточная аденома. Аденомы, состоящие из оксифильных клеток, обнаруживаются сравнительно редко. Иногда встречаются железистые и кистозные формы опухолей, имеющие преимущественно фолликулоподобпое строение (В. Castleman, Г. Г. Карпель, W. Tabbara, О. С. Бондарь и М. С. Моховиков, I. Stejskal, I. Strejcek).
При электронномикроскопическом исследовании в наиболее активно функционирующих аденомах, состоящих из главных клеток околощитовидной железы, определяется темная электронно-плотная цитоплазма, которая содержит небольшое количество митохондрий и сравнительно слабо развитый эндоплазматический ретикулум. Ядра главных клеток имеют вид пузырька и содержат относительно небольшое количество хроматина. Аппарат Гольджи обычно не изменен и располагается вблизи ядра.
В светлоклеточной аденоме околощитовидиой железы (среди светлых клеток) различают малые и большие клетки. В малых клетках хорошо развит эпдоплазматический ретикулум, а в больших — значительно слабее. Как в тех, так и в других аденоматозных клетках мпого гликогена и липоидпых включений. Вакуоли цитоплазмы имеют разнообразную величину — от 10 до 100—300 А. Возле аппарата Гольджи различают просекреторные гранулы. Количество продуцируемого железистой клеткой инкрета обычно связывают со степенью развития гранулярного эндоплазматического ретикулума. Последний довольно интенсивно выражен как в мелких, так и крупных светлых клетках.
Ядра в этих клетках крупные, чаще имеют форму пузырька. Хроматин распределяется диффузно, ядрышки расположены эксцентрично.
При оксифильной аденоме в клетках определяется большое количество митохондрий, плотпо располагающихся друг возле друга; последние имеют округлую или несколько вытянутую форму и параллельное расположение крист. Количество секреторных гранул в цитоплазме оксифильной клетки, как отмечают К. Holzman, P. Lanse; R. A. Turner, R. R. Marshall, K. Lapis, S. Benedexzky, H. Szilagyi, R. Elliot, R. Alhelger, незначительное, эндоплазматическая сеть развита слабо, аппарат Гольджи и ядро — без существенных изменений.

При первичной гиперплазии, не имеющей характера опухолевого роста, но сопровождающейся гиперфункцией околощитовидных желез, встречаются главным образом клетки полигональной формы с гладкими плазматическими мембранами. В цитоплазме таких эпителиальных клеток сравнительно много митохондрий, глыбок гликогена и секреторных гранул. Вблизи аппарата Гольджи в значительном количестве определяются просекреторные гранулы. Эндоплазматический ретикулум в этих клетках хорошо выражен, причем его мембраны расположены параллельно.
Ядра клеток крупные, набухшие, с большим количеством мелких зерен хроматина, распределяющегося преимущественно по периферии. Ядрышки увеличены в размерах и часто встречаются по 2—3 в ядре.
В литературе существует мнение, что различные клинические проявления гиперпаратиреоза зависят в основном от преобладания главных или оксифильных клеток в околощитовидной железе. Отмечено, что аденома околощитовидных желез, состоящая главным образом из оксифильных клеток, вызывает более тяжелую форму гиперпаратиреоза, но без распространенной деформации костного скелета. Однако этот вопрос дискутабельный и еще окончательно не решен, так как в оксифильной аденоме встречаются как главные, так и переходные формы аденоматозных клеток, которые могут также проявлять свою активность, вызывая изменения в костном аппарате скелета.
Аденомы крупных размеров состоят преимущественно из эозинофильных клеток. Иногда при патоморфологическом исследовании биопсийного материала наблюдаются и базофильные аденоматозные разрастания клеток околощитовидных желез.
Чаще всего солитарная аденома развивается в одной околощитовидной железе. Однако сравнительно редко встречаются и сочетания аденоматозных поражений околощитовидной железы с аденомами в других эндокринных органах. Иногда наблюдаются множественные аденомы, располагающиеся в средостении, области пищевода, а также в паренхиме щитовидной железы. Сравнительно часто увеличенные околощитовидные железы смещаются и локализуются в необычном месте (L. Underdahl, L. Woolner, В. Black, Е. В. Гукевич, Г. К. Вичтомова, А. А. Чумаков, В. С. Ягодовский, W. Maurer, I. Iohnson, I. Mondenhall).
Недостаточность околощитовидных желез (тетания) - морфология, патологическая анатомия
Гиперпаратиреоидная генерализованная фиброзная остеодистрофия (болезнь Реклингаузена) - морфология, патологическая анатомия
Гиперпаратиреоз может возникнуть в результате гиперпластических или адепоматозных, реже карципоматозных процессов в околощитовидных железах. Причиной первичного гиперпаратиреоза являются различные опухоли эпителиальных телец, среди которых, по данным А. К. Горчакова, Б. М. Мазуровской, Б. П. Угрюмова, В. С. Ягодовского, В. И. Соколова, В. М. Волчек, Д. К. Скобелкина, Л. Р. Крыштальской, примерно 80—90% приходится па солитарпые аденомы.
Кроме этого, различают аденоматозную гиперплазию околощитовидных желез (Я. Е. Шапиро, З. Г. Спекторова, Л. Л. Байдер), которая также может сопровождаться гиперпаратиреозом. Обычно при наличии аденомы одной из околощитовидных желез вторая железа в результате компенсаторной реакции подвергается атрофическим изменениям.
Нередко в паренхиме околощитовидных желез отмечаются дистрофические нарушения в виде отложения амилоида в сосудистой системе, тромбозы, а также диффузные и очаговые кровоизлияния. В редких случаях в околощитовидной железе обнаруживаются кистозпые изменения, причем кистозно измененные околощитовидные железы, как правило, находятся в гипорфункциональном состоянии.
Встречаются клинические случаи гиперпаратиреоза, когда, помимо основных активно функционирующих эпителиальных телец, имеются добавочные околощитовидные железы. Такие добавочные эпителиальные тельца могут располагаться атипично (чаще всего за пределами щитовидной железы) и обнаружить их во время оперативного вмешательства или на секции чрезвычайно трудно.

В. Р. Брайцев считает, что первичный гиперпаратиреоз является следствием врожденной гиперплазии клеток околощитовидных желез, а вторичный представляет собой компенсаторную реакцию этих эпителиальных телец на различные заболевания костной системы. В настоящее время существует мнение о том, что причиной возникновения первичного гиперпаратиреоза являются дисфункциональные расстройства в гипоталамической области головного мозга, вследствие чего первоначально изменяется минеральный обмен, вызывая реактивную гипертрофию околощитовидных желез, на основе которой и развивается аденома эпителиальных телец.
Аденомы околощитовидных желез обычно имеют доброкачественное течение. Эти образования небольших размеров, с бугристой поверхностью мягкой консистенции, покрытые капсулой. Описаны случаи микроаденом, которые диагностировались только при микроскопическом исследовании биопсийного материала (А. В. Русаков, В. В. Хворов, Н. А. Зарубина). Встречаются и довольно крупные аденомы, достигающие иногда размеров головы новорожденного ребенка (Г. А. Масалитинов).
И в том и в другом случае аденомы сопровождались явлениями гиперпаратиреоидной остеодистрофии. Кроме доброкачественных опухолей в околощитовидных железах могут возникать и злокачественные новообразования, которые также сопровождаются, как отмечают А. В. Русаков, В. Ё. Хворов, В. М. Перельман, Р. В. Логвинова, выраженными клиническими признаками гиперпаратиреоза. Нередко встречаются плеоморфные аденомы околощитовидной железы, которые имеют такое же морфологическое строение, как несомненно злокачественные новообразования с признаками инфильтративного роста, атипии и фигурами митоза. Однако, как отмечает Н. Фут, они не обнаруживают явлений озлокачествления.
На разрезе аденоматозная паренхима околощитовидной железы однородно-дольчатого строения, розовато-белого, в некоторых случаях темно-коричневого цвета.
При микроскопическом исследовании доброкачественных солитарных аденом обнаруживаются эпителиальные клетки кубической формы с оксифильной мелкозернистой протоплазмой и округлым пузырьковидным ядром. Эти клетки образуют ячейки, разделенные между собой тончайшими соединительнотканными прослойками. Нередко аденома состоит из полигональных клеток с расплывчатыми и нечеткими границами. Протоплазма таких эпителиальных клеток слабо базофильна, а ядра пикнотичны.
По периферии опухоли можно отметить ветвящиеся аденоматозные разрастания, состоящие в основном из главных клеток околощитовидной железы. Эозинофильноподобные клетки чаще группируются в виде розеток. Нередко встречаются участки деструкции аденоматозпой паренхимы, очаги некроза, а также коллоидного превращения.
Формы гиперпаратиреоза. Фиброзная остеодистрофия
В. И. Корхов различает гиперпаратиреоз с изменениями преимущественно в костном аппарате, а также почечную, желудочно-кишечную и атипическую формы клинического проявления заболевания. Чаще всего все же при гиперпаратиреозе возникают изменения в костном скелете, нередко в патологический процесс при этом могут вовлекаться и мягкие ткани.
Под влиянием избыточного выделения в кровь гормона околощитовидных желез происходит частичная деминерализация костного скелета, вследствие чего повышается уровень содержания кальция в крови и отложения его в почках, миокарде, в легких, скелетных мышцах, сухожилиях, в стенках кровеносных сосудов, в мозговых оболочках и других органах и тканях. Глубокие дистрофические измепения развиваются также и в желудочно-кишечном тракте.
Нарушения минерального обмена при этом заболевании проявляются в изменении уровня не только кальция в крови, но также фосфора и железа. В результате усиленной деминерализации всего костного скелета резко перестраивается архитектоника трубчатых и пластинчатых костей. Компактная субстанция костной ткани подвергается пазушному и остеокластическому рассасыванию и замещению молодой остсоидиой тканью, лишенной солей извести.
Эндостальные разрастания постепенно замещают расширенные межкостные пространства, вытесняя при этом костный мозг. В результате нарушения структуры и декальцинации костей возникают множественные переломы, искривления и различные костные деформации (Э. А. Степанов, В. Р. Брайцев, А. В. Русаков).

Нередко в различных участках костного скелета из эндоста возникают гигантоклеточные опухоли. Эти опухоли иногда сравнительно быстро растут, разрушают костпую ткань и нередко достигают довольно больших размеров. Паренхима такой опухоли состоит из огромного скопления гигантских клеток типа остеокластов, в связи с чем А. В. Русаков назвал эту костную опухоль остеобластокластомой. Кроме остеокластов, такая опухоль содержит большое количество соединительнотканных клеток типа фибробластов и гистиоцитов.
В остеобластокластоме нередко встречается большое количество полостей, заполненных кровью, местами в очагах кровоизлияний наблюдаются скопления гемосидерина, в результате чего на разрезе такая опухоль имеет бурый оттенок. Иногда по своей микроскопической структуре, как отмечает А. В. Русаков, гигантоклеточные опухоли (остеобластокластомы) напоминают гигантоклеточные саркомы.
При гиперпаратиреозе в костном скелете часто наблюдаются множественные очаговые изменения в остеогенной соединительной ткани, в основе которых лежат диспластические процессы. Указанные изменения получили название фиброзной остеодистрофии. В настоящее время различают фиброзную и кистозную формы остеодистрофии. При фиброзной форме остеодистрофии пораженный участок костной ткани состоит из разрастания молодой соединительной ткани с преобладанием клеточных элементов типа фибробластов. При кистозной форме в костной системе возникают множественные кисты различных размеров.
Полости у таких кист выстланы фиброзной тканью и выполнены богатой белком жидкостью бурого цвета. В костной ткани, граничащей с пистонными образованиями, обычно обнаруживается множество гигантских опухолевых клеток.
Наряду со значительными нарушениями в костной системе при гиперпаратиреозе, как отмечают А. В. Русаков, Я. Е. Шапиро, Э. Градец, Я. Лютка, В. А. Никулина, D. Martin, R. Turner, обнаруживаются глубокие изменения со стороны некоторых внутренних паренхиматозных органов. В связи с нарушением кальциевого обмена в таких органах, как почки, легкие, а также в желудочно-кишечном тракте наблюдаются множественные известковые метастазы (псаммозпые тельца), в почках развивается нефрокальциноз, а также калькулезный пиелонефрит.
В альвеолярных перегородках легочпой паренхимы, а также в слизистой оболочке желудка откладываются соли кальция. Наконец, известковые скопления иногда находят в печеночных клетках, а также стенках артерий верхних и нижних конечностей.
Одним из этиологических факторов, который чаще всего может быть причиной возникновения данного заболевания, является одно- или двустороннее удаление околощитовидных желез, производимое, как правило, по поводу резекции зоба или опухоли щитовидной железы, а также их травматизация. Процент послеоперационных тетаний сравнительно велик.
Нередко причиной паратиреоидной тетании бывают инфекции, приводящие к развитию воспалительных процессов в области околощитовидных желез, тромбозы, кровоизлияния, злокачественные опухоли, вследствие чего возникают деструктивные изменения в этих эпителиальных тельцах. При различных патологических процессах в околощитовидных железах неизбежно снижается или полностью прекращается выработка ими паратгормона, что, в свою очередь, влечет за собой потерю кальция организмом (гипокальциемия).
Недостаточность кальция является причиной резкого повышения возбудимости нервно-мышечного аппарата, приводящей к возникновению тетанических судорог. Одновременно в крови возрастает уровень содержания фосфатов, в результате чего нарушается равновесие электролитов в клетках нервной и мышечной ткани, чем и обусловливается патогенез данного заболевания.
При самопроизвольно возникающей тетании патологоанатомические изменения в околощитовидпых железах наблюдаются сравнительно редко. Подобные самопроизвольные случаи тетании обычно относятся к так называемым идиопатическим формам гипопаратиреоза (А. М. Шапиро).
При гипопаратиреоидпой тетании у детей раннего возраста в околощитовидпых железах нередко обнаруживаются очаги диффузных кровоизлияний (иногда с отложением в паренхиме железы гемосидерина), рубцовые изменения, кистозные поражения, что обычно этиологически связывается с травматическим повреждением этих эпителиальных телец при родовом акте.
На секции, производимой по поводу гипопаратиреоидной тетании, в околощитовидных железах (в условиях хронического течения заболевания) чаще всего можно обнаружить атрофические и дистрофические изменения в эпителиальных клетках, а нередко и очаги воспалительных инфильтратов. При атом главные клетки околощитовидной железы значительно увеличиваются, количество так называемых оксифильных клеток возрастает, их цитоплазма вакуолизируется.
В паренхиме околощитовидиых желез нередко обнаруживаются фолликулоподобные структуры, полости которых выполнены белковыми массами, напоминающими коллоид щитовидной железы. Эпителиальные клетки располагаются в таких фолликулах кольцеобразно, образуя их стенку. Предполагают, что эти фолликулоподобные структуры возникают в тех случаях, когда белковые вещества, вырабатываемые железистыми клетками, по каким-то причинам не поступают в кровяпое русло и задерживаются в межтрабекулярных пространствах. Подобные изменения никогда не обнаруживаются ни в иптактных, ни в аденоматозно измененных околощитовидных железах.
При этом заболевании в щитовидных железах в избытке разрастается строма с явлениями склероза и фиброза. Сравнительно часто хронические формы гипопаратиреоза возникают на фоне развивающегося рахита; в этих случаях в околощитовидных железах обнаруживаются патологоанатомические изменения, аналогичные тем, которые возникают при гипопаратиреоидной тетании.
Гипопаратиреоз - симптомы и лечение
Что такое гипопаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ананьева А. Ш., эндокринолога со стажем в 5 лет.
Над статьей доктора Ананьева А. Ш. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Гипопаратиреоз — это заболевание, возникающее из-за недостаточной секреции паращитовидными железами паратиреоидного гормона или нечувствительностью тканей организма к его действию. Патология сопровождается снижением содержания кальция в крови, что проявляется судорогами, болями в костях, мышцах и нарушениями сердечного ритма.
Снижение активности паращитовидных желёз приводит к нарушению фосфорно-кальциевого обмена в организме, а именно к низкому содержанию кальция в крови (гипокальциемии), которая часто сопровождается высокой концентрацией фосфора (гиперфосфатемией) [9] .
Паращитовидные железы — эндокринные органы, определяющие состояние фосфорно-кальциевого обмена организма и секретирующие паратиреоидный гормон. Они представляют собой округлой или овальной формы образования, расположенные около верхнего и нижнего полюсов щитовидной железы по задней поверхности вне её капсулы [8] . Их количество может быть от 2 до 8 [5] , в среднем у человека 4-5 паращитовидных желёз. Нередко встречается нестандартное расположение паращитовидных желёз, чаще всего в других частях шеи или в средостении (части грудной полости, ограниченной спереди грудиной, сзади позвоночником) [9] .

Паратиреоидный гормон (ПТГ, паратгормон) — главный регулятор обмена кальция и фосфора [1] . Он осуществляет мобилизацию фосфора и кальция из костной ткани и увеличивает захват кальция в тонком кишечнике, а также выведение фосфора почками. Основные органы, на которые направлено действие паратгормона: костная ткань, тонкий кишечник и почки [9] .
Примерно 50 % кальция в сыворотке крови связано с альбумином, другими белками и анионами (цитратом, лактатом, сульфатом). Остальной кальций находится в свободном (ионизированном) состоянии [7] .
Значения в норме [3] [6] :
- ПТГ — 15-65 пг/мл или 1,5-7,6 пмоль/л;
- общий кальций — 2,2-2,6 ммоль/л;
- ионизированный кальций — 1,1-1,3 ммоль/л;
- фосфор неорганический — 0,74-1,65 ммоль/л.
Гипокальциемия — стойкое снижение содержания общего кальция в крови ниже 2,2 ммоль/л, ионизированного кальция ниже 1,1 ммоль/л.
Наиболее частые причины гипопаратиреоза:
- операции на органах шеи (чаще всего из-за заболеваний щитовидной железы), при которых возможно повреждение паращитовидных желёз или нарушение их кровоснабжения;
- аутоиммунный процесс (например, аутоиммунный гипопаратиреоз и аутоиммунный сахарный диабет), вызывающий агрессию организма против клеток паращитовидных желёз и приводящий к снижению или потере их функции;
- редкие генетические нарушения развития паращитовидных желёз или выработки паратгормона, которые могут встречаться изолированно или входить в состав синдромов с недостаточностью нескольких эндокринных желёз (аутоиммунный полигландулярный синдром первого или второго типа).
Гипопаратиреоз встречается примерно у 0,2-0,3 % населения, в большинстве случаев им страдают женщины [5] . У женщин чаще возникает послеоперационный гипопаратиреоз, что связано с более частым развитием заболеваний щитовидной железы, требующих проведения тиреоидэктомии (операции по удалению щитовидной железы) [11] [12] . Наследственные формы гипопаратиреоза одинаково распространены как среди мужчин, так и среди и женщин [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гипопаратиреоза
К основным симптомам гипопаратиреоза относятся:
- Нервно-мышечные проявления:
- судороги в руках и ногах, часто болезненные, подёргивание лицевой мускулатуры;
- распространённые мышечные боли ноющего характера;
- парестезии (ползание "мурашек" по коже) губ, языка, пальцев рук и ног;
- чувство онемения кожи, особенно вокруг рта, жжение и покалывание пальцев ног и рук, чувство скованности в мышцах рук и ног;
- бронхоспазм, ларингоспазм.
- Трофические проявления:
- ломкость ногтей;
- выпадение волос;
- дефекты эмали зубов;
- ранняя седина.
- Желудочно-кишечные проявления:
- трудности при глотании пищи;
- рвота;
- поносы или запоры.
- Психологические нарушения:
- тревожность;
- повышенная нервно-мышечная возбудимость;
- депрессия;
- снижение памяти [3] .
Кроме того, при заболевании отмечаются боли в костях, головные боли, снижение зрения и двоение в глазах.
Патогенез гипопаратиреоза
Концентрация внеклеточного кальция регулируется в узких пределах основными факторами:
- паратгормоном;
- Д-гормоном (витамином Д);
- фактором роста фибробластов-23 (FGF-23), который также участвует в контроле метаболизма фосфора [3] ;
- кальцитонином — гормоном, вырабатываемым клетками щитовидной железы [6] .
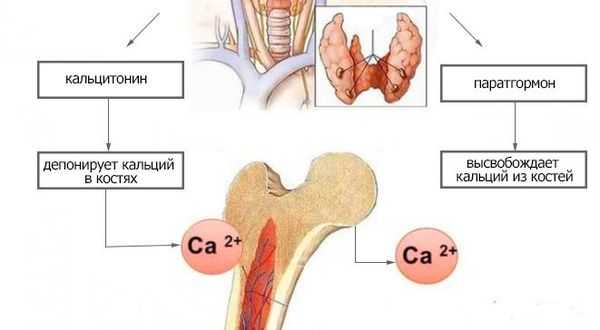
Паращитовидные железы в зависимости от концентрации ионизированного кальция крови выделяют определённое количество паратиреоидного гормона. При низкой концентрации ионов кальция в крови секреция паратиреоидного гормона увеличивается. И наоборот, высокая концентрация кальция подавляет секрецию паратгормона. При первичном поражении паращитовидных желёз (операция, травма), в результате их недоразвития, при нарушении действия паратгормона или чувствительности к нему паратиреоидный гормон перестаёт регулировать фосфорно-кальциевый обмен. В результате возникает синдром гипокальциемии.
Недостаточность паратгормона приводит к снижению уровня кальция в крови, обусловленного уменьшением всасывания кальция в кишечнике, его мобилизации из костей и недостаточным обратным всасыванием в почках. Кроме того, в крови повышается содержание фосфора. Это происходит из-за снижения выведения его через почки под действием паратгормона [5] . Также немаловажную роль в развитии гипокальциемии играет уменьшение синтеза в почках активной формы витамина Д. Витамин Д регулирует фoсфорно-кальциевый обмен и влияет на всасывание кальция в кишечнике. Дефицит витамина Д приводит к снижению поступления в организм кальция через кишечник. Симптоматика гипопаратиреоза непосредственно связана с гипокальциемией [5] .
Классификация и стадии развития гипопаратиреоза
В зависимости от причин заболевания выделяют следующие виды гипопаратиреоза:
1. Повреждение паращитовидных желёз:
- послеоперационный гипопаратиреоз, возникший после хирургического вмешательства на органах шеи;
- посттравматический гипопаратиреоз — при радиоактивном облучении шеи, кровоизлиянии в паращитовидные железы и травмах шеи;
- аутоиммунный гипопаратиреоз — редко изолированное повреждение паращитовидных желёз, чаще в составе аутоиммунного полигландулярного синдрома (самая частая причина гипопаратиреоза у детей после трёх лет) [10] ;
- поражение паращитовидных желёз вследствие метастазов или системных заболеваний.
2. Снижение функции паращитовидных желёз:
- неонатальная гипокальциемия вследствие гиперкальциемии матери;
- семейная гипокальциемическая гипокальциурия — мутации кальций-чувствительных рецепторов, приводящие к избыточному выведению кальция почками (гиперкальциурия) и низкому содержанию кальция в крови (гипокальциемия);
- изолированный гипопаратиреоз — дефекты гена, кодирующего паратгормон.
3. Недоразвитие паращитовидных желёз (врождённый гипопаратиреоз):
- синдром Ди Джорджа — случайно возникающая мутация в хромосоме 22q11, которая проявляется гипопаратиреозом, недоразвитием тимуса, глухотой и поражением почек и сердца;
- синдромы Кеней—Кафей и Санъяд—Сакати проявляются гипопаратиреозом, низкорослостью и отсроченным развитием.
Также существует ряд заболеваний, которые клинически имитируют гипопаратиреоз, но на самом деле представляют собой вторичный гиперпаратиреоз (гипокальциемия и высокий уровень ПТГ):
- псевдогипопаратиреоз — нечувствительность в действию паратгормона;
- псевдогипопаратиреоз тип 1 а (остеодистрофия Олбрайт) — наследуемая мутация по материнской линии, сочетается с нечувствительностью к другим гормонам (ТТГ, ФСГ, ЛГ, СТГ), клинически проявляется низкорослостью, округлым лицом, ожирением и в половине случаев умственной отсталостью;
- псевдогипопаратиреоз тип 1 b — нечувствительность только к ПТГ;
- псевдогипопаратиреоз тип 1 с — мутация, несовместимая с жизнью;
- псевдопсевдогипопаратиреоз — наследование по отцовской линии, клинически проявляется как остеодистрофия Олбрайта, но при этом имеет нормальные лабораторные показатели.
По течению выделяют:
- бессимптомное течение — при содержании общего кальция в сыворотке крови 2,0-2,2 ммоль/л [3] , нарушения обнаруживаются только при проведении обследования;
- острая гипокальциемия — чаще всего возникает после оперативных вмешательств на органах шеи, состояние трудно компенсируется, часто возникают тяжёлые приступы судорог и нарушения ритма сердца;
- хроническая гипокальцемия — длительно сохраняющаяся гипокальциемия, хорошо компенсируется адекватным лечением.
Осложнения гипопаратиреоза
- Гипокальциемический криз — распространённый судорожный синдром, который возникает при резком падении уровня кальция в крови. Судорожный приступ появляется спонтанно или в результате действия внешнего раздражителя — механического, акустического, гипервентиляционного. Иногда присутствуют предупреждающие симптомы (общая слабость, парестезии в области лица и в кончиках пальцев с быстрыми подёргиваниями отдельных мышц), а уже потом — судороги. Возможны нарушения ритма сердца. Чаще всего возникает в раннем периоде после операций на щитовидной железе.
- Мочекаменная болезнь (нефролитиаз) возникает из-за повышенного уровня кальция в моче, в дальнейшем нефрокальциноз может приводить к почечной недостаточности.

- Отложение кальция в ткани головного мозга (болезнь Фара), кальцификация сосудов, околосуставные кальцинаты [9] икатаракта возникают при некомпенсированном гипопаратиреозе.

Диагностика гипопаратиреоза
Для постановки диагноза в первую очередь собирают анамнез болезни (историю заболевания) и осматривают пациента.
Врачу важно знать:
- проводились ли операции на органах шеи;
- были ли травмы или облучения этой области;
- когда и как начались симптомы и чем провоцируются;
- были ли потери сознания у пациента.
При осмотре пациента врач обращает внимание на следующие симптомы [3] :
- симптом Труссо — судорожные сокращения мышц кисти ("рука акушера") через 2-3 мин после сжатия плеча манжетой для измерения давления или жгутом;
- симптом Хвостека — судорожные сокращения мышц лица во время постукивания молоточком или пальцем в месте выхода лицевого нерва (кпереди от внешнего слухового прохода);
- симптом Вейса — сокращение круглой мышцы века во время постукивания пальцем у внешнего края глазницы.
Для подтверждения гипокальциемии проводят следующие исследования (не менее двух раз) [3] :
- определение в сыворотке крови общего кальция и альбумина;
- или определение ионизированного кальция (при атипичных гипокальциемиях, у пациентов с низким уровнем альбумина, при нарушениях кислотно-щелочного гомеостаза).
Для уточнения причин гипокальциемии:
- Определяют концентрацию паратгормона. Измерение концентрации паратгормона позволяет получить информацию о причинах гипокальциемии и помогает с дифференциальной диагностикой — исключением других заболеваний, протекающих с синдромом гипокальциемии.
- Проводят биохимический анализ крови (креатинин, фосфор, магний). Содержание креатинина отражает функцию почек. Определение уровня магния рекомендуется для каждого пациента с гипокальциемией, причина которой до конца не ясна — низкое содержание магния в крови может спровоцировать гипокальциемию, вызывая устойчивость к действию паратгормона или его дефицит.
- Определяют уровень 25 (ОН)витамина Дв крови. Витамин Д (его активная форма при превращении в организме — Д-гормон, кальцитриол) также участвует в сохранении фосфорно-кальциевого гомеостаза, способствуя всасыванию кальция и фосфора в кишечнике. Определение его уровня в ряде случаев также помогает выявить причины гипокальциемии и гипофосфатемии.
- Оценивают суточное выделение кальция с мочой и кальций-креатининовое соотношение — при подозрении на генетические причины заболевания [10] .
Инструментальные методы для подтверждения гипокальциемии не требуются, их проводят для исключения других заболеваний и уточнения осложнений гипопаратиреоза [3] :
- рентгенография костей — при подозрении на рахит или остеомаляцию (размягчение костной ткани);
- ЭКГ — позволяет вовремя распознать нарушения ритма сердца, связанные с нарушением фосфорно-кальциевого гомеостаза;
- двухэнергетическая рентгеновская абсорбциометрия или денситометрия (измерение плотности костной ткани) проксимального отдела бедра и шейки бедренной кости — необходима в некоторых случаях для определения прочности кости и выявления остеопороза;
- УЗИ щитовидной и паращитовидных желёз — для контроля послеоперационных изменений в области щитовидной железы и паращитовидных желёз;
- электронейромиография и электроэнцефалография — используются для исключения неврологических причин возникающих симптомов (эпилепсия, парестезии, судорожный синдром);
- КТ головного мозга — для исключения пропитывания кальцием базальных ядер головного мозга (болезнь Фара).

По результатам дополнительных методов исследования могут быть рекомендованы консультации других специалистов:
- офтальмолога — при подозрении на развитие катаракты, с целью предупреждения отёка соска зрительного нерва и потери зрения;
- невролога — для исключения других состояний и заболеваний, не связанных с патологией паращитовидных желёз;
- кардиолога — для исключения нарушений ритма сердца, не связанных с патологией паращитовидных желёз;
- генетика — при подозрении на генетические аномалии.
Лечение гипопаратиреоза
Цели лечения: поддержание нормального уровня кальция и фосфора крови, улучшение качества жизни. Необходимо устранить гипокальциемию, не допуская гиперкальциемии [4] .
Немедикаментозное лечение:
- рацион питания пациента должен включать продукты с высоким содержанием кальция (молочные продукты, зелень, кунжут и др.);
- в определённых случаях требуется ограничить продукты, содержащие фосфаты (мясо, субпродукты, яйца);
- обогатить рацион продуктами, содержащими большие количества витамина Д (печень трески, рыбий жир, сливочное масло).

Медикаментозное лечение — при хронической гипокальциемии основной задачей медикаментозного лечения является восстановление фосфорно-кальциевого баланса в организме. С этой целью назначают [3] [6] [10] :
- — препарат активного витамина Д, способствует правильному и достаточному всасыванию кальция в желудочно-кишечном тракте. Средняя суточная доза препарата составляет 0,5-3 мкг. — в дополнении к активной форме витамина Д в суточной дозировке 800-1000 МЕ, при этом изначальный уровень в крови 25-ОН витамина Д должен быть восполнен до нормального уровня.
- Препараты солей кальция (чаще всегокарбонат кальция) — назначаются для восполнения дефицита иона кальция в организме. При одновременном приёме с препаратами железа рекомендовано принимать железо и кальций минимально с четырехчасовым перерывом между ними. Средняя суточная доза препаратов кальция составляет 1000-2000 мг и требует тщательного индивидуального подбора.
Лечение гипокальциемии, вызванной дефицитом магния или сопровождающееся им, требует применения препаратов магния в сочетании с витамином Д и солями кальция.
Для лечения острой гипокальциемии необходимо уменьшить концентрацию кальция в крови ниже 1,9 ммоль/л:
- в экстренных ситуациях — кальция глюконат 10 % раствор, 30-50 мл медленно внутривенно в течение не менее 5 мин;
- в менее экстренных ситуациях — 50 мл кальций глюконат 10 % на 500 мл 5 % раствора глюкозы или 0,9 % хлорида натрия внутривенно капельно [3] .
Альтернативный метод лечения гипопаратиреоза — подсадка паращитовидных желёз или их фрагментов в мышечное ложе (чаще всего мышцы предплечья) после операции по поводу гиперпаратиреоза или тотальной тиреоидэктомии [5] . Метод используется экспериментально и нечасто.
Заместительная терапия синтетическими аналогами паратиреоидного гормона не проводится, поскольку существующие консервативные и хирургические методы лечения позволяют достичь стойкой компенсации заболевания [5] .
Прогноз. Профилактика
Прогноз для жизни благоприятный. Чаще всего лечение осуществляется амбулаторно. Контроль и эффективность лечения оценивается по отсутствию клинических проявлений гипокальциемии (боли в костях, судорог, возбудимости), нормализации показателей фосфора и кальция.
При первичном назначении терапии, смене лекарственных препаратов или подборе доз необходим контроль кальция и фосфора. Для этого пациенту следует посещать эндокринолога один раз в 7-10 дней.
При налаженной стабильной терапии консультация эндокринолога необходима один раз в 3-6 месяцев. Наблюдение офтальмолога для контрольного осмотра проводят один раз в 6-12 месяцев.
Для компенсации заболевания требуется поддерживать уровень электролитов:
- низко-нормальный уровень кальция — 2,0-2,3 ммоль/л;
- фосфор — 0,81-1,45 ммоль/л.
Профилактика гипопаратиреоза должна быть комплексной, она включает предупреждение:
Читайте также:
