Методы обследования кисты гартнерова хода
Обновлено: 14.05.2024
Кисты влагалища — это доброкачественные образования, образующиеся на стенках влагалища, обычно заполненные жидкостью. Развитие кист может быть инициировано различными факторами, такими как травма влагалища во время родов, доброкачественные опухоли, особенности эмбрионального развития или локальное скопление жидкости.
Выделяют несколько основных видов кист влагалища:
- киста бартолиниевой железы;
- инклюзионная киста;
- мюллерова киста;
- киста гартнерова хода.
Киста гартнерова хода — доброкачественное эмбриональное новообразование, чаще всего локализующееся в переднебоковой стенке влагалища; оно выстлано несекреторными кубовидными/столбчатыми эпителиальными клетками. По статистике кисты гартнерова хода встречаются у 0,1–0,2 % женщин.
К группе риска относятся женщины в возрасте 20–75 лет, пиковый возрастной диапазон составляет 20–30 лет. Кисты гартнерова хода составляют 12 % всех кист влагалища. Не выявлена прямая корреляция по географическому, этническому и расовому критериям.
Кисты гартнерова хода могут быть ассоциированы со следующими состояниями:
- перекрестная эктопия;
- синдром Херлина-Вернера-Вундерлиха;
- ипсилатеральная дисплазия почек;
- почечная агенезия.
Рисунок 1 | Киста гартнерова хода
Внутренний мочеполовой тракт состоит из двух наборов протоков: протоков Вольфа (мезонефрических) и мюллеровых протоков (парамезонефрических). Эти протоки есть как у женщин, так и мужчин. У женщин мезонефрические протоки начинают развиваться на 20–30 день гестации. Мюллеровы протоки развиваются из парамезонефрических протоков, растут каудально с каждой стороны. К 35-му дню после оплодотворения нижняя часть протоков меняет направление и начинает расти к средней линии, где протоки с противоположных сторон встречаются и сливаются друг с другом, а затем снова продолжают рост в каудальном направлении. К 65-му дню они полностью срастаются, и их медиальные стенки постепенно исчезают, образуя единую полую трубку (рис. 1). Что касается мезонефрических протоков, то происходит их постепенная регрессия, и они остаются у женщин в качестве рудимента. Иногда остатки выделяют жидкость и вызывают расширение окружающих клеток, превращаясь в кисту протока Гартнера; чаще всего это происходит в подростковом возрасте. Классически кисты бывают одинарные, односторонние, менее 2 см в диаметре и располагаются в подслизистом слое переднебоковой стенки проксимальной трети влагалища.
Из-за незаконченного развития вольфовых протоков могут возникать различные урогенитальные аномалии в метанефральной мочевыводящей системе: односторонняя эктопия мочеточника, почечная дисгенезия и почечная гипоплазия. Большинство этих осложнений имеют бессимптомное течение, могут также развиваться инфекции, дисфункция мочевого пузыря, боли в животе, выделения из влагалища и недержание мочи вследствие избыточного внешнего давления на шейку матки.

Рисунок 2 | Картина генитального тракта у 10-недельного плода
- бессимптомное течение (у 30 % пациенток);
- дискомфорт при ходьбе и физической нагрузке;
- диспареуния;
- зуд;
- тазовая боль;
- дизурические явления (в том числе недержание мочи).
Киста гартнерова хода чаще всего диагностируются на обычном гинекологическом осмотре. При большом размере кисты во избежания акушерских осложнений ее рекомендуется дренировать перед родами.
Дифференциальный диагноз проводится с кистой бартолиновой железы, пролапсом матки, цистоцеле, ректоцеле, энтероцеле, дивертикулом уретры, эндометриозом и со злокачественными новообразованиями.
МРТ используют для определения анатомических особенностей гартнерова хода, а также для дифференциальной диагностики с другими патологическим новообразованиями и структурами.
Лечебная тактика напрямую коррелирует с клиническими симптомами и размерами кисты. На начальном этапе применяют дренирование или аспирацию с последующим введением тетрациклина в полость кисты. При рецидивирующем характере течения показано иссечение или марсупиализация.
Марсупиализация — это малоинвазивная процедура, включающая в себя вскрытие кистозной полости и подшивание ее стенок к слизистой влагалища.
Пациенткам старшего возраста рекомендуется биопсия для исключения неоплазии, также в литературе описаны случаи малигнизации кисты гартнерова хода.
Методы обследования кисты гартнерова хода
КТ, МРТ, УЗИ при кисте гартнерова канала
а) Определения:
• Эмбриональный остаток каудального конца мезонефрального (вольфова) протока
б) Лучевая диагностика:
1. Общие сведения:
• Наиболее надежные диагностические признаки:
о Киста округлой формы, исходящая из стенки влагалища
• Локализация:
о В типичных случаях киста локализуется в верхних 2/3 переднебоковой стенки влагалища:
- Возможна более низкая локализация, иногда даже на уровне девственной плевы
- Может исходить также из остатков мезонефрального протока в широкой связке матки
о Типичной является локализация над уровнем лобкового симфиза
• Размер:
о Средний размер составляет ~2 см:
- В некоторых случаях размер кисты может превышать 10 см
• Морфология:
о Круглая или овальная форма
о Четкие границы
о Обычно солитарная
о По строению представляет собой простую кисту:
- Может осложниться кровоизлиянием, инфекционным воспалением и злокачественной трансформацией
2. КТ при кисте гартнерова канала:
• Нативная КТ:
о Округлое образование с отчетливыми границами, по рентгеновской плотности соответствующее жидкости и локализующееся в стенке влагалища:
- В тех случаях, когда киста имеет белковое или геморрагическое содержимое, рентгеновская плотность ее бывает выше
о Без контрастного усиления трудно поддается описанию
• КТ с контрастным усилением:
о Локализующаяся в стенке влагалища киста, содержимое которой по рентгеновской плотности соответствует жидкости
о Центральная часть кисты не накапливает контрастное вещество:
- Тонкая стенка без существенного контрастного усиления
- Нодулярный или солидный компонент, накапливающий контрастное вещество, указывает на злокачественную трансформацию
о При инфицировании кисты периферическая часть ее неравномерно накапливает контрастное вещество, а в самой кисте определяется тяжистый рисунок, имеющий плотность жировой ткани

(Слева) При ТВУЗИ в продольной плоскости с применением ЦДК в стенке влагалища выявляется гипоэхогенное аваскулярное объемное образование. Наличие феномена акустического усиления задней стенки подтверждает кистозный характер объемного образования.
(Справа) При МРТ на Т2-ВИ в аксиальной плоскости у той же пациентки в переднебоковой стенке влагалища определяется гиперинтенсивная киста с четкими границами и гомогенной структурой. Визуализируется окаймляющий кисту бледный гипоинтенсивный ободок, который обусловлен отложением ге-мосидерина после ранее произошедшего кровоизлияния.
3. МРТ при кисте гартнерова канала:
• Т1-ВИ:
о Киста имеет гомогенную структуру и дает сигнал низкой интенсивности, характерный для простой жидкости:
- Если киста содержит белковую или геморрагическую жидкость, она может давать сигнал высокой интенсивности
• Т2-ВИ:
о Киста имеет гомогенную структуру и дает сигнал высокой интенсивности:
- Если киста содержит белковую или геморрагическую жидкость, она может давать сигнал промежуточной или низкой интенсивности
о Для подтверждения принадлежности кисты к влагалищной стенке следует получить МРТ в корональной и сагиттальной плоскостях
о Нередко в кисте выявляют тонкие перегородки
о Киста четко отделена от уретры и шейки матки
• Т1-ВИ с контрастированием:
о Отсутствие усиления сигнала от центральной части кисты:
- Возможно минимальное усиление сигнала от тонкой стенки
- Нодулярный или солидный компонент, накапливающий контрастное вещество, должен вызвать подозрение на злокачественную трансформацию кисты
о При инфицировании кисты могут появиться неравномерное усиление сигнала по периферии и сетчатый рисунок жировой ткани
4. УЗИ при кисте гартнерова канала:
• Исследование в режиме серой шкалы:
о Анэхогенное объемное образование стенки влагалища с четкими границами:
- При наличии в кисте белковой или геморрагической жидкости либо при воспалении кисты она может быть гипоэхогенной с признаками тканевого детрита
о Киста отделена от шейки матки и не сообщается с просветом уретры
• ЦДК:
о Отсутствие кровотока в центральной части:
- Появление васкуляризованного компонента должно вызвать подозрение на злокачественную трансформацию
о При инфицировании кисты в ее периферических отделах отмечается ускорение кровотока
5. Рекомендации по проведению лучевых исследований:
• Наиболее информативные методы визуализации:
о Для описания кист влагалища и уточнения их локализации обычно выполняют УЗИ
о МРТ целесообразно выполнять для описания кисты при ее осложнениях или в случае сомнений в диагнозе
• Оптимизация протокола исследования:
о Для визуализации кисты влагалища исследование необходимо выполнить вагинальным датчиком, частично вводя его во влагалище:
- Для выполнения УЗИ можно также воспользоваться транслабиальным и промежностным доступом
о Т2-ВИ: в аксиальной, корональной и сагиттальной плоскости при малом поле обзора
о Т1-ВИ: в аксиальной плоскости
о Постконтрастные Т1-ВИ FS: в аксиальной и сагиттальной плоскости
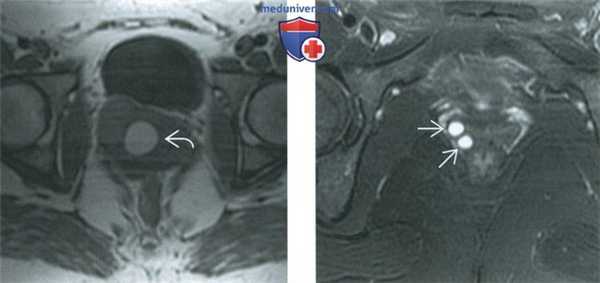
(Слева) При МРТ на Т1-ВИ в аксиальной плоскости у той же пациентки визуализируется гомогенная гиперинтенсивная киста гартнерова канала. Эта картина также свидетельствует об осложнении кисты кровоизлиянием.
(Справа) При МРТ на Т2-ВИ в аксиальной плоскости у другой пациентки выявляются две маленькие кисты гартнерова канала, локализующиеся в боковой стенке влагалища. Большинство кист гартнерова канала солитарные; множественные кисты встречаются относительно редко.
в) Дифференциальная диагностика кисты гартнерова канала:
1. Киста мюллерова протока:
• По своим проявлениям идентична кисте гартнерова канала
• Дифференциальная диагностика кисты мюллерова и гарт-нерова канала с клинической точки зрения не столь важна
2. Наботова киста:
• Локализуется на шейке матки, часто бывает множественной
• Может достигать довольно больших размеров и содержать белковую жидкость
3. Дивертикул уретры:
• Обычно локализуется в средней части уретры (на уровне лобкового симфиза)
• Визуализация шейки дивертикула, связывающей просвет уретры и дивертикула, имеет диагностическое значение
4. Киста бартолиновой железы:
• Киста, локализующаяся вдоль задней дуги входа во влагалище
• Располагается ниже уровня лобкового симфиза у основания большой половой губы
5. Киста железы Скина:
• Локализуется в поверхностном слое промежности в области передней дуги входа во влагалище
• Располагается ниже лобкового симфиза по бокам наружного отверстия уретры
6. Эктопическое уретероцеле:
• Кистозное расширение дистальной части эктопированного мочеточника
7. Лейомиома влагалища:
• Редкая солидная опухоль стенки влагалища
8. Периуретральная инъекция коллагена:
• Выполняют для лечения стрессового недержания мочи у женщин
• Инъецированная масса коллагена может мигрировать и вызывать различные клинические проявления
9. АРМП с гематометрокольпосом:
• Матка и/или влагалище наполнены кровью и продуктами ее распада
• Может быть следствием перегородки влагалища
• Клинически часто проявляется первичной аменореей
10. Заращение девственной плевы:
• Вызывает гематокольпос

(Слева) При МРТ на Т2-ВИ FS в сагиттальной плоскости в передней стенке влагалища определяется крупная киста гартнерова канала. Визуализируются уровни жидкости, возникшие в результате имевшего место воспалительного процесса или кровоизлияния.
(Справа) При МРТ на Т2-ВИ FS в аксиальной плоскости у той же пациентки определяется киста гартнерова канала со слаборазличимым уровнем жидкости. У пациентки отмечались мочевые симптомы, обусловленные масс-эффектом, оказываемым кистой на расположенную рядом уретру.
г) Патологоанатомические особенности:
2. Макроскопические изменения и исследование операционного материала:
• Киста, локализующаяся в переднебоковой стенке влагалища
• Жидкость, содержащаяся в кисте, в типичных случаях белая, вязкая, немуцинозная
3. Микроскопические изменения:
• Расположена между слизистой и мышечной оболочками
• Выстлана кубическим или низким цилиндрическим эпителием (не реснитчатым и не муцинозным)
• Наличие базальной мембраны и гладкомышечного слоя помогает отличить кисту гартнерового канала от кисты мюллерова протока
• Крупное бледное ядро, отрицательные результаты при окрашивании реактивом Шиффа и цитоплазматическим красителем муцикармином
• Возможны очаги плоскоклеточной метаплазии
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые субъективные и объективные симптомы:
о В большинстве случаев клинические проявления отсутствуют; киста бывает случайной находкой
о Обычно киста солитарная; мультифокальное поражение встречается редко
• Другие симптомы:
о Пальпируемое объемное образование в стенке влагалища
о При низкой локализации кисты возможны симптомы поражения мочевыделительной системы
о Киста может вызывать компрессию уретры (проявления масс-эффекта)
о Боль внизу живота
о Диспареуния
о При больших размерах киста может стать препятствием для родов
2. Демографические особенности:
• Возраст:
о В типичных случаях заболевание диагностируют на 3-5-м десятилетии жизни
о Чрезвычайно редко опухоль диагностируют у младенцев
• Эпидемиология:
о Одна из наиболее распространенных доброкачественных кист влагалища:
- Составляет по меньшей мере 11% всех кист влагалища о Киста гартнерова канала выявляется у 1-2% женщин
3. Естественное течение и прогноз:
• Обычно не увеличивается в размерах в динамике
• Не вызывает каких-либо клинических симптомов
• В редких случаях инфицируется с образованием абсцесса
• Исключительно редко наблюдается злокачественная трансформация в светлоклеточную аденокарциному:
о Лечение в таких случаях заключается в хирургическом иссечении, реконструкции влагалища, проведении дистанционной лучевой терапии и/или брахитерапии
4. Лечение:
• В большинстве случаев лечение не требуется
• Если киста большая или беспокоит пациентку, можно прибегнуть к одному из следующих методов лечения:
о Выполнить марсупиализацию
о Иссечь кисту
о Откачать содержимое и ввести в кисту раствор тетрациклина
• При необходимости выполняют лучевое исследование других отделов мочеполового аппарата для исключения ассоциированных аномалий развития
е) Особенности диагностики:
1. Важно знать:
• При выявлении простой кисты, локализующейся в переднебоковой стенке верхней части влагалища, следует исключить кисту гартнерова канала
2. Признаки, учитываемые при интерпретации результатов:
• Простая киста, локализующаяся в переднебоковой стенке влагалища
3. Информация, отражаемая в заключении:
• В заключении следует указать размер кисты, ее локализацию, признаки осложнений (если таковые имеются)
а) Терминология:
1. Аббревиатуры:
• Киста гартнерова хода (КГХ)
• Гартнеров ход (ГХ)
2. Определения:
• Секреторные ретенционные кисты:
о Рудиментэмбриогенного мезонефрического (вольфова) протока
о Может развиваться в любом участке хода, в большинстве случаев-на переднебоковой стенке проксимальной 1/3 влагалища
б) Визуализация:
1. Общая характеристика:
• Важнейшие диагностические критерии:
о Одиночное, заполненное жидкостью образование на переднебоковой стенке влагалища
о Не сообщается с уретрой
• Размер:
о Обычно • Внешний вид идентичен кистам мюллерова протока - рудимента парамезонефрального протока; неотличимы друг от друга
2. УЗИ при кисте гартнерова хода:
• Серошкальное ультразвуковое исследование:
о Характеристики кисты
- От анэхогенной до гипоэхогенной
- Усиленное прямое звукопроведение
- Хорошо выраженная стенка, отделена от шейки матки
о Инфицирование или кровоизлияние гиперэхогенное жидкостное содержимое
о Может иметь перегородки
о В редких случаях может становиться довольно крупной и приводить к обструкции уретры
• Цветовая/энергетическая допплерография:
о Отсутствие внутренних токов при допплерографии
о Лучше диагностирует кистозное, а не солидное образование, например, опухоль влагалища

(Левый) На сагиттальном трансабдоминальном УЗ срезе таза в верхнем отделе влагалища визуализируется овальная киста. Нижний отдел влагалища и мочевой пузырь в норме.
(Правый) На продольном трансвагинальном УЗ срезе (эта же пациентка) с минимальным давлением киста кажется более круглой. Матка и мочевой пузырь в норме.
3. Рентгенография при кисте гартнерова хода:
• ГХ может контрастироваться при гистеросальпингографии (ГСГ) при наличии свища с влагалищем:
о Визуализируется как локализованный расширенный проток
• ГХ проходит параллельно цервикальному каналу
4. МРТ при кисте гартнерова хода:
• Т1-ВИ:
о Низкоинтенсивный сигнал при простом жидкостном содержимом
о Промежуточный или высокоинтенсивный сигнал при геморрагическом или белковом содержимом
• Т2-ВИ:
о Высокоинтенсивный сигнал от жидкостного содержимого
• На переднебоковой стенке влагалища
• Крупные или рецидивирующие кисты могут быть многокамерными
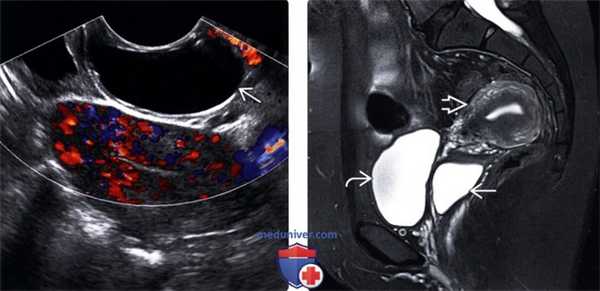
(Левый) На продольном трансвагинальном УЗ срезе с цветовой допплерографией у этой же пациентки отсутствует цветовой ток в кисте гартнерова хода.
(Правый) На парасагиттальном Т2 FS МР срезе визуализируется однокамерная Т2-усиленная киста гартнерова хода в верхнем отделе влагалища. Мочевой пузырь и матка без изменений.
в) Дифференциальная диагностика кисты гартнерова хода:
1. Кистоподобные образования:
• Кисты наботовых желез:
о В шейке матки
о Эксцентрическое расположение относительно цервикального канала
о КГХ прилежит к шейке матки, но отделена от нее
• Эпидермальные кисты влагалища:
о Развиваются в результате акушерской или гинекологической травмы
о Обычно на задней стенке:
- КГХ локализуются на переднебоковой стенке
о Уточните сведения о предшествующих родах/операциях
• Эндометриоидный имплант:
о Более сложное образование
о Толстые стенки, гипоэхогенное внутреннее содержимое
о Обычно имеются другие признаки эндометриоза
о При МРТ, вероятно, будут визуализироваться скопления крови
• Дивертикул уретры:
о В среднем отделе уретры, на заднебоковой стенке, обращен к влагалищу:
- Сообщается с уретрой
- Проявляется частыми, императивными позывами к мочеиспусканию, подтеканием мочи
- При достаточно крупных размерах окружает уретру, принимая подковообразную форму
• Эктопическое уретероцеле:
о Может локализоваться на любом участке между шейкой мочевого пузыря и наружным отверстием уретры
о Сопровождается недержанием мочи и инфекциями мочеполового тракта
о Может выглядеть как кистозное образование влагалища
о При экскреторной урографии (ЭУГ) может визуализироваться как дефект наполнения.
2. Солидный вид:
• Опухоль влагалища:
о Крайне редко
о Обычно симптоматическая
о Солидное образование; пальпируемое, видимое при исследовании в зеркалах:
- Плоскоклеточный рак может подвергаться кистозной дегенерации
- Саркома влагалища
• Миома матки/шейки матки:
о Пролабирующая подслизистая миома:
- Солидное образование, выбухает через шейку матки
- Визуализируется при исследовании в зеркалах
• Миома шейки матки:
о Солидное образование, развивается из стромы шейки

(Левый) На аксиальном Т2 FS МР срезе латеральнее шейки визуализируется киста гартнерова хода.
(Правый) На продольном трансвагинальном УЗ срезе визуализируется киста гартнерова хода в верхнем отделе влагалаща. Датчик оттянут назад для визуализации нижнего отдела влагалища.
г) Патология. Общая характеристика:
• Сопутствующие заболевания:
о Аномалии мюллерова протока
- Однорогая, двурогая, удвоенная или перегородчатая матка
- ↑ риск бесплодия, спонтанного выкидыша
- При наличии аномалий мюллерова протока проявляется гематокольпосом/первичной аменореей
о Аномалии почек:
- Ипсилатеральный дисгенез/агенез почки
- Перекрестная/простая эктопия мочеточника
о Дивертикулез маточных труб (узловатый сальпингит):
- Сопровождается повышенным риском бесплодия/внема-точной беременности
• Эмбриология:
о Мезонефральные протоки у женщин в норме редуцируются
о Рудименты образуют прерывистый канал, проходящий вдоль полового тракта ГХ
о Дилатация нижнего отдела рудиментов мезонефральных протоков КГХ:
- Чаще всего в стенке влагалища
о Из мезонефрального протока также развивается мочеточниковый вырост:
- Часто встречаются сопутствующие аномалии почек/мочеточников
1. Проявления кисты гартнерова хода:
• Основные симптомы:
о Обычно бессимптомное течение
о Случайная находка при трансвагинальном УЗИ
о Случайная находка при гинекологическом обследовании:
- Обычно мягкая при пальпации
• Другие симптомы:
о Крупные кисты могут быть симптоматическими:
- Повышение тазового давления
- Диспареуния
- Механическое препятствие родоразрешению
- Образование входа во влагалище, описанное у новорожденных
о Могут развиваться урологические симптомы:
- Киста может визуализироваться позади мочевого пузыря или вдаваться в мочевой пузырь, имитируя уретероцеле
- Может вызывать обструкцию мочеточника или уретры
- Имеются данные о рецидивирующей задержке мочи у детей, требующей хирургической резекции КГХ
- Недержание мочи
- Крупная КГХ может имитировать цистоцеле или дивертикул уретры
2. Демография:
• Эпидемиология:
о Рудименты гартнерова хода выявляются у 25% взрослых женщин
о КГХ встречается у 1-2% женщин
3. Течение и прогноз:
• При бессимптомном течении специфического лечения не требуется
• Инфицирование/кровоизлияние могут вызвать острую боль
• Крупные кисты обычно симптоматические
• После оперативного лечения КГХ может рецидивировать:
о Рецидивирующие кисты, как правило, многокамерные
- Могут быть ошибочно приняты за рак яичников, лимфоцеле, абсцесс
- При МРТ таза локализуются ниже диафрагмы таза
• КГХ очень редко переходит в светлоклеточную аденокарциному или злокачественные опухоли придатков из вольфова протока (FATWO); могут проявляться раздражением и кровотечением из влагалища
4. Лечение кисты гартнерова хода:
• Симптоматические:
о Аспирирование
о Склерозирующая терапия:
- Аспирируйте жидкость
- Введите 5% раствор тетрациклина в объеме, равном аспирату
- Повторно введите раствор тетрациклина через 24 часа
о Марсупиализация
о Хирургическая резекция
• Оцените строение матки/почек с целью выявления сочетанных пороков развития
е) Диагностическая памятка:
1. Следует учесть:
• У молодых женщин с ипсилатеральным дисгенезом почек, уретероцелеподобная «киста» без сопутствующей дилатации мочеточника вероятнее всего является КГХ:
о Четкая связь с другими аномалиями вольфова и мюллерова протоков
о Возможно наличие обтурирующей перегородки влагалища
2. Советы по интерпретации изображений:
• Растяжение влагалища физиологическим раствором у младенца с тазовой кистой позволяет подтвердить развитие кисты из стенки влагалища
• Сочетается с аномалиями мюллерова протока/почек/мочеточников:
о При обнаружении кисты при исследовании таза, следует проверить почки
ж) Список использованной литературы:
1. Shobeiri SA et al: Evaluation of vaginal cysts and masses by 3-dimensional endovaginal and endoanal sonography. J Ultrasound Med. 32(8): 1499-507, 2013
2. Surabhi VR et al: Magnetic resonance imaging of female urethral and periurethral disorders. Radiol Clin North Am. 51 (6):941 -53, 2013
3. Dwarkasing RS et al: MRI evaluation of urethral diverticula and differential diagnosis in symptomatic women. AJR AmJ Roentgenol. 197(3):676-82, 2011
4. Chaudhari VV et al: MR imaging and US of female urethral and periurethral disease. Radiographics. 30(7): 1857-74, 2010
5. Bats ASet al: Malignant transformation of Gartner cyst. Int J Gynecol Cancer. 19(9):1655-7, 2009
6. Dwyer PL et al: Congenital urogenital anomalies that are associated with the persistence of Gartner's duct: a review. Am J Obstet Gynecol. 195(2):354-9, 2006
7. Macura KJ et al: MR imaging of the female urethra and supporting ligaments in assessment of urinary incontinence: spectrum of abnormalities. Radiographics. 26(4):1 135-49, 2006
8. Prasad SR et al: Cross-sectional imaging of the female urethra: technique and results. Radiographics. 25(3):749-61, 2005
9. Hahn WY et al: MRI of female urethral and periurethral disorders. AJR 182:677-82,2004
10. Eilber KS et al: Benign cystic lesions of the vagina: a literature review. J Urol. 170(3):717-22, 2003
11. Sherer DM et al: Transvaginal ultrasonographic depiction of a Gartner duct cyst. J Ultrasound Med. 20(11): 1253-5, 2001
Киста гартнерова хода ( Мезонефральная киста влагалища )
Киста гартнерова хода – это эмбриональное доброкачественное неопухолевое образование, чаще локализующееся в переднебоковой стенке влагалища. Обычно протекает бессимптомно, обнаруживается случайно в виде одиночных или множественных узлов размером 2-3 см (реже – 6 см и более). Наличие крупных кист может сопровождаться дискомфортом при мочеиспускании, диспареунией, являться препятствием для родов через естественные пути. Для установления диагноза применяется осмотр в гинекологическом кресле, ультрасонография. Неосложнённое бессимптомно протекающее заболевание не требует лечения. В иных случаях показана хирургическая операция – иссечение кисты.
МКБ-10
Общие сведения
Киста гартнерова хода (мезонефральная киста влагалища), названного по имени датского анатома Гартнера, описавшего его в начале XIX века, представляет собой полость, образованную рудиментарными остатками мезонефрального (вольфова) протока и заполненную серозно-слизистой жидкостью. Однокамерные, реже многокамерные кисты располагаются под эпителием вагинальной стенки. Их рост не имеет пролиферативной природы и обусловлен лишь скоплением жидкости. Малигнизация регистрируется крайне редко. Гартнеров канал присутствует у четверти женщин, мезонефральные кисты образуются у 1% в любом возрасте, чаще выявляются в 20-40 лет.
Причины
Этиология заболевания изучена мало. Гартнеровы кисты являются дизонтогенетическими, происходящими из эмбрионального канала, не подвергшегося редукции. Само по себе незаращение остаточного вольфова протока патологией не считается и служит лишь фоном для развития кисты. Оно может быть обусловлено наследственной предрасположенностью, спонтанными мутациями, воздействием тератогенных факторов (ионизирующего излучения, приёма лекарственных препаратов) на организм матери во время беременности.
Даже при наличии рудиментарного протока киста присутствует не всегда, к патологии приводит скопление жидкости в просвете канала. В большинстве случаев каких-либо предпосылок выявить не удаётся. У 10% женщин болезнь носит семейный характер. Одной из основных причин возникновения объёмного образования считается травма стенок влагалища вследствие вагинальных родов, хирургических операций на влагалище, кольпоскопии. Поскольку развитие мезонефроса тесно связано с процессом нефрогенеза, киста гартнерова хода нередко сочетается с врождёнными пороками мочевыделительной системы – эктопией мочеточника, гипоплазией почки.
Патогенез
Эмбриональные остатки гартнеровых ходов образуются в антенатальном периоде в процессе формирования мочеполовой системы плода из вольфова протока. Этот проток представляет собой выводной канал первичной почки – первичный мочеточник. По мере развития эмбриона мезонефральный канал утрачивает свою первоначальную функцию, переходя у эмбриона мужского пола в канал придатка яичка, семявыводящий и семяизвергающий протоки. У эмбриона женского пола вольфов проток подвергается редукции, сохраняются лишь его рудиментарные остатки в виде придатков яичника – эпоофорона и параофорона.
У четверти новорождённых девочек сохраняется также дистальная часть мезонефрального протока – гартнеровы ходы, представляющие собой отрезки канала, проходящего через параметрий вдоль рёбер матки, проникающего в её ткани на уровне внутреннего зева, тянущегося продольно через шейку матки и переднебоковые стенки влагалища до его преддверия. Предполагается, что кистозное превращение этих протоков обусловлено повышением секреции их эпителия.
У одних больных кисты являются врождёнными, сформировавшимися ещё до рождения, у других жидкость в гартнеровых ходах скапливается на любом отрезке (чаще в репродуктивном возрасте) постнатального периода. Обычно образования локализованы вдоль стенок влагалища, изредка могут обнаруживаться в области параметрия. Рост гартнеровых кист происходит преимущественно в сторону просвета влагалища, не нарушая топографии соседних анатомических структур, но наличие крупных образований может приводить к смещению уретры.
Симптомы
У трёх четвертей пациенток заболевание протекает бессимптомно. В таких случаях небольшое, мягко- или тугоэластической консистенции овальное образование или их череда, расположенная по вертикальной линии на боковой стенке вагины, обнаруживаются самой женщиной или становятся случайной находкой врача при гинекологическом осмотре. Субъективные признаки начинают проявляться при достаточно крупном размере кисты или её воспалении.
Объёмные кисты гартнерова протока сопровождаются затруднением и болезненными ощущениями во время полового акта, дискомфортом при физической нагрузке, ходьбе, сидении. Кисты, расположенные в нижних отделах влагалища, могут выбухать наружу через половую щель. Если образование локализовано вблизи уретры, наблюдается болезненность мочеиспускания, частые позывы, ощущение неполного опорожнения мочевого пузыря. При нарушении целостности кистозной стенки происходит излитие из влагалища светло-жёлтой вязкой жидкости.
Осложнения
Основным осложнением мезонефральной кисты является её нагноение, обычно обусловленное травмой (в том числе ятрогенной) стенки, наличием инфекций мочеполовой сферы. При вовлечении в гнойный воспалительный процесс окружающих тканей может развиться параметрит, пельвиоперитонит, сепсис – состояния, представляющие угрозу для жизни, часто приводящие к образованию спаек в малого таза, вторичному бесплодию.
К тяжелейшим последствиям заболевания относится мочеполовой свищ, возникший в результате гнойного расплавления стенки уретры или её ранения в ходе хирургического иссечения кистозного образования. В единичных случаях эпителий гартнерова протока становится источником мезонефральной аденокарциномы влагалища и шейки матки, нередко поражающей не только взрослых женщин, но и девочек допубертатного возраста (3-12 лет).
Диагностика
Диагностика гартнеровых кист проводится гинекологом. Установление первичного диагноза не представляет особых затруднений ввиду мануальной и визуальной доступности патологического очага. Обязательные диагностические мероприятия включают клинический осмотр, ультрасонографию. Морфологическая верификация диагноза обычно производится после хирургического лечения.
Мезонефральную кисту следует дифференцировать с уретральным дивертикулом, первичными и метастатическими злокачественными новообразованиями влагалища, вагинальным эндометриозом. Крупные кисты, пролабирующие в половую щель, могут симулировать генитальный пролапс. Дифференциальный диагноз с другими кистозными образованиями (парамезонефральными, скинниевыми кистами) не представляет особой практической ценности.
Лечение кисты гартнерова хода
Консервативная терапия
Лечение кист обычно проводится амбулаторно. При небольших образованиях без признаков инфицирования, не беспокоящих пациентку, ограничиваются выжидательной тактикой. К лечебным мероприятиям сразу приступают в случае объёмных кист, сопровождающихся болезненной симптоматикой, или при нагноении образований любого размера. При наличии урогенитальных инфекций предварительно показан курс антибиотикотерапии, местного лечения антисептиками.
Эффективных методов терапии заболевания не существует. Если ранее достаточно широко применялся метод склерозирования кистозной полости, заключающийся в её опорожнении с помощью прокола и введении склерозирующего раствора, то в современной гинекологии к консервативному лечению практически не прибегают ввиду высокой вероятности рецидивов, гнойных осложнений, сложности выполнения последующей хирургической операции при её необходимости.
Хирургическое лечение
Основным методом лечения гартнеровых кист является хирургическое вмешательство. Выполняется вылущивание кистозного образования вместе с капсулой. Операция проводится гинекологом, чаще всего под местной анестезией. Обычно пациентка в тот же день выписывается домой. В сложных случаях, при близком взаимоотношении кисты с мочевыводящими путями к лечению привлекается уролог или урогинеколог. Удалённый материал передаётся для гистологического исследования с целью исключения злокачественной неоплазии.
Прогноз и профилактика
Прогноз, как правило, благоприятный. У 75% больных патология без лечения никак не влияет на качество жизни и реализацию репродуктивной функции. После радикального оперативного вмешательства рецидивы наблюдаются лишь у трёх-пяти пациенток из ста. Во избежание осложнений больным с образованиями незначительных размеров показано наблюдение гинеколога. Крупные кисты подлежат своевременному хирургическому лечению с предварительной тщательной санацией влагалища, точным определением взаимоотношения кистозной полости с соседними анатомическими структурами средствами лучевой визуализации.
1. Гинекология: национальное руководство/ под ред. Кулакова В.И., Манухина И.Б., Савельевой Г.М. – 2011.
Парауретральная киста ( Скиниева киста )
Парауретральная киста — это ретенционная полость с жидким содержимым, которая происходит из скиновых желез или гартнерова хода, расположена в мягких тканях между влагалищем и уретральным каналом. Проявляется наличием пальпируемого парауретрального образования, дизурией, диспареунией, слизистыми выделениями из мочеиспускательного отверстия. Диагностируется с помощью гинекологического и урологического осмотра, трансвагинального УЗИ, уретроцистоскопии, микционной цистоуретрографии, ретроградной уретрографии, МРТ. Рекомендованным методом лечения является радикальная экстирпация кисты.
Парауретральные кисты выявляются у 1,7-3% женщин детородного возраста, до 84-85% пациенток находятся в возрасте от 20 до 50 лет. Впервые заболевание было описано в 1880 году Скином и Вестбруком. Источником формирования ретенционных жидкостных образований служат эмбриональные производные урогенитального тракта — парауретральные железы Скина, являющиеся женским гомологом простаты, и проток Гартнера, незаращение которого наблюдается у 24-25% больных. В норме скиниевы железы выделяют секрет, необходимый для увлажнения уретральной слизистой и создания барьера, препятствующего попаданию в мочеиспускательный канал микроорганизмов из преддверия влагалища.
Формирование доброкачественного ретенционного образования в дистальном отделе мочеиспускательного канала является результатом скопления секрета при закупорке скиниевой железы либо гиперсекреции эпителия незаросшего гартнерова хода. По наблюдениям специалистов в сфере клинической урологии, акушерства и гинекологии, наиболее распространенными причинами возникновения кист парауретральных желез являются:
- Воспаление мочеиспускательного канала. Кисты дистального отдела уретры чаще всего развиваются на фоне перенесенного уретрита. Почти у половины пациенток в генезе патологии установлена роль гонококков, в остальных случаях воспалительные изменения в устьях скиниевых желез были вызваны активировавшейся условно-патогенной флорой.
- Травматические повреждения уретры. Облитерацию парауретральной железы, особенно у больных женской гипоспадией, может спровоцировать грубый половой акт. Посттравматическая закупорка протока с образованием кисты также возможна после эпизиотомии или размозжения тканей в родах при сдавлении их головкой плода.
- Выполнение инвазивных манипуляций. У части пациенток скиниевы кисты развиваются после туширования и бужирования уретры, гартнеровы — после кольпоскопии, кольпорафии, лазеротерапии. В последние годы парауретральные кистозные образования выявляются у женщин, которым была проведена субуретральная петлевая пластика (TVT, TVT-O).
В некоторых случаях кисты являются врожденными или имеют неустановленное происхождение. Фактором, повышающим риск кистообразования в парауретральной зоне, считается наличие генитальных инфекций (вульвовагинита, бактериального вагиноза, кольпита, эндоцервицита). В группу риска также входят женщины со снижением иммунитета вследствие хронических заболеваний, сахарного диабета, ВИЧ-инфекции, приема иммуносупрессивных препаратов.
Механизм образования скиновых парауретральных кист основан на обструкции желез под действием различных повреждающих факторов. При воспалительных процессах обтурация происходит вследствие обсеменения микроорганизмами слизистой протока и полости скиниевой железы. Отек, а затем и закупорка устья провоцируют задержку секрета и воспалительного экссудата. Парауретральная железа увеличивается в размерах и постепенно преобразуется в ретенционную кисту. По мере роста образование выступает в половую щель, смещает и сдавливает мочеиспускательный канал. Возможный самопроизвольный разрыв стенки кисты завершается дренированием ее содержимого в уретру.
Патогенез посттравматических и ятрогенных кистозных образований аналогичен, однако в этих случаях обструкция полости железы вызвана прямым разрушением протока или неинфекционным воспалением поврежденных тканей. По мнению некоторых авторов, парауретральное кистообразование является первым этапом уретрального дивертикулеза. Кисты гартнерова протока, как правило, формируются вследствие посттравматического скопления секрета в рудиментарном вольфовом протоке. Роль инфекционных агентов в возникновении таких парауретральных образований на сегодняшний день не установлена.
Классификация
Систематизация форм парауретральных кист проводится с учетом времени их формирования и происхождения. Такой подход позволяет выбрать оптимальный метод лечения заболевания. Ретенционные кистозные образования крайне редко бывают врожденными, в большинстве случаев патология имеет приобретенный характер. В зависимости от эмбриологического происхождения урогинекологи различают:
- Скиниевы кисты. Формируются из желез Скина, которые гистологически являются рудиментами предстательной железы и открываются в дистальной части мочеиспускательного канала. Выявляются у 65-70% пациенток с парауретральными жидкостными образованиями. Удаляются через уретральный доступ.
- Кисты гартнерова хода. Происходят из рудиментарного остатка вольфова протока. Хотя топографически расположены в парауретральной области, никогда не сообщаются с уретрой. Рост ретенционного образования обычно происходит в сторону влагалища и параметрия. Экстирпация проводится из вагинального доступа.
Симптомы парауретральной кисты
Заболевание длительное время протекает латентно. В 75% случаев пациентки самостоятельно выявляют пальпируемое эластичное образование в области наружного уретрального отверстия. Клиническая картина у 81% женщин представлена нарушениями мочеиспускания: болезненностью, резями, жжением, частыми позывами, появлением слизистых выделений из уретры.
При прогрессировании процесса в тканях, окружающих кисту, развивается хроническое воспаление, возникают боли в области таза, дискомфорт во время сексуальных контактов, отмечается обострение клиники после полового акта. Иногда наблюдается помутнение мочи, болезненность и уплотнение парауретральной зоны, жалобы на распирание, ощущение инородного тела в уретре, затруднение мочеиспускания либо энурез. Общая симптоматика в виде повышения температуры, слабости отмечается крайне редко.
При застое мочи и попадании в полость кисты патогенных микроорганизмов возникает абсцесс, который может вскрываться в просвет мочеиспускательного канала и вагины с образованием уретро-влагалищного свища. Микробное обсеменение способствует вовлечению в воспалительный процесс вышележащих отделов мочевыделительной системы с развитием цистита, пиелонефрита.
Состояние может осложняться формированием дивертикула уретры (выпячивания стенки мочеиспускательного канала). Постоянная травматизация объемного образования и действие инфекции иногда приводят к гиперпластическому разрастанию эпителия слизистой оболочки, поэтому у больных с парауретральной кистой повышается риск появления доброкачественного новообразования. Наиболее серьезное осложнение – карцинома – возникает крайне редко.
Нередко парауретральная ретенционная киста становится случайной находкой при проведении профилактического осмотра, обследования по поводу другого урологического либо гинекологического заболевания. При наличии жалоб постановка диагноза зачастую затруднена из-за неспецифичности симптоматики. Наиболее информативными методами диагностики парауретральной кисты являются:
Уродинамическое обследование менее информативно. Лишь у некоторых пациенток во время профилометрии на уровне кистозного образования повышается максимальное внутриуретральное давление. У трети женщин с парауретральными ретенционными кистами обнаруживается бактериурия, при этом из посевов обычно выделяются стафилококки, кишечная палочка, протей, кандиды. Кроме врача-уролога и гинеколога пациентку по показаниям консультирует инфекционист, венеролог, онколог.
Кисты парауретральных желез дифференцируют со скинеитом, бартолинитом, уретритом, циститом, посткоитальным воспалением мочевого пузыря, уретеритом, уретероцеле, острым и хроническим пиелонефритом, болезнями женской половой системы (аднекситом, параметритом, влагалищными кистами, эндометриозом), инвазивным переходноклеточным раком, аденокарциномой, чешуйчато-клеточным раком уретры.
Лечение парауретральной кисты
Эффективных консервативных методов терапии ретенционных образований не предложено. При наличии рецидивирующих урогенитальных инфекций на этапе предоперационной подготовки проводится антибактериальная терапия препаратами широкого спектра действия или средствами, подобранными с учетом чувствительности возбудителя. Курс превентивной антибиотикотерапии также назначается при отказе женщины от хирургического вмешательства. Независимо от типа кисты пациентке могут быть рекомендованы:
- Склерозирование скиниевой или гартнеровой кисты. В полость ретенционного образования после пункционного дренирования вводятся склерозирующие растворы йода, колларгола. Склерозирование стенок кисты сопровождается прекращением секреции и дальнейшего роста. В настоящее время метод применяется ограниченно из-за высокого риска рецидивирования и усложнения техники выполнения последующих радикальных операций.
- Экстирпация кисты. Иссечение парауретральной кисты проводится в плановом порядке в холодном периоде объемного образования. Кистозно-измененная железа иссекается полностью с капсулой и устьем (при его наличии). Скиниевы кисты экстирпируются через уретру, гартнеровы — методом передней кольпотомии. Преимуществом радикальных операций является высокая результативность, низкая вероятность рецидива и послеоперационных осложнений.
После удаления парауретральное образование обязательно отравляют на гистологическое исследование. При выявлении в материале признаков метаплазии, малигнизации, эндометриоза объем вмешательства расширяется в соответствии с рекомендациями протокола для выявленного заболевания. После операции могут быть дополнительно назначены медикаментозные и лучевые методы терапии.
Эффективность радикального оперативного лечения при кистозных образованиях парауретральной зоны достигает 83-97%. Для предупреждения развития заболевания женщинам рекомендуется не допускать переохлаждений, отказаться от ношения тесной одежды и белья из синтетических материалов, воздерживаться от незащищенного секса и половых контактов с малознакомыми партнерами. Необходимо регулярно опорожнять мочевой пузырь, чтобы избежать застоя мочи и размножения микроорганизмов. Важную роль в профилактике парауретральной кисты играют периодические гинекологические осмотры, своевременная и адекватная терапия урогенитальных инфекций.
1. Парауретральная киста/ Пушкарь Д.Ю., Раснер П.И., Гвоздев М.Ю.// Русский медицинский журнал. – 2013 - №34.
2. Диагностика и лечение доброкачественных парауретральных образований у женщин: Автореферат диссертации/ Анисимов А.В. – 2010.
3. Хирургическое лечение кистозных заболеваний парауретральных ходов/ Гольдин Ю.М.// Акушерство и гинекология – 1978 - №1.
Читайте также:
- Как влияет погода на наше самочувствие? Метеозависимость
- Диагностика отравления ртутью. Лечение отравления ртутью. Отравление растворителями.
- Исследование подвижности пояснично-крестцового отдела позвоночника
- Сифилис вестибулярного аппарата. Реакции лабиринта на раздражитель при сифилисе
- Подставки и валики при рентгенографии черепа. Фиксация при исследовании черепа
