Лучевые признаки эктопии почки у плода
Обновлено: 26.04.2024
Врожденные аномалии почек встречаются с частотой 1 на 500 новорожденных, что составляет 20-30% от всех аномалий пренатального периода. Аномалии являются важным предрасполагающим фактором для дальнейшего развития почечной недостаточности, гидронефроза, гипертонии сердечно-сосудистых заболеваний. Обычно аномалии делят на нарушения количества, расположения, слияния, формы, кровоснабжения и собирательной системы оттока мочи. К этому делению надо добавит еще некоторые патологии, не попадающие под вышеперечисленную классификацию – врожденный поликистоз почек: аутосомно-рецессивный (тип 1 по Поттеру), диспластический (тип 2), аутосомно-доминантный с ранним началом (тип 3), обструктивная почечная дисплазия (тип 4), врожденный нефробластоматоз и врожденную обструктивную болезнь.
Многие из перечисленных аномалий входят в состав сложных синдромов.
Под агенезией почки понимают ее одностороннее или двухстороннее отсутствие. Двухстороннее отсутствие почек относится к классическому синдрому Поттера, сочетается с другими аномалиями развития и несовместимо с жизнью. Встречается он с частотой 1 на 4000 новорожденных. Односторонняя агенезия отмечается с частотой 1 на 500 новорожденных. Чаще всего односторонняя агенезия является случайной находкой при лучевой диагностике , проводимой по разным причинам, в частности гипертензионном синдроме. Отсутствие почки может быть обнаружено уже при антенатальном УЗИ, отсутствует при этом и почечная артерия. При этом, как правило, отмечается компенсаторное увеличение контрлатеральной почки. Часто место отсутствующей почки занимает надпочечник, также увеличенный. Агенезию важно не спутать с эктопией, которая встречается намного чаще. Сочетание односторонней агенезии с аномалией протока Вольфа (эякуляторный проток) и кистой семенных пузырьков с той же стороны обозначают как синдром Циннера.

КТ, корональная реформация. Агенезия правой почки.
Гипоплазия (дисгенезия) –термин, под которым понимают уменьшение размеров почки, как нарушение развития ее части.
Морфологические аномалии включают подковообразную почку, почку в форме пирога и слияние почек с расположением на одной стороне или по средней линии.
Подковообразная почка встречается чаще других и представляет собой увеличение одного из полюсов почки, в 90% – нижнего. Нередко меняется и положение подковообразной почки, которая может быть смещена медиально или даже на противоположную сторону. Подковообразная почка видна при любом виде исследования – внутривенной урографии , УЗИ, КТ, МРТ почек или сцинтиграфии.
Слияние почек на одной стороне встречается с частотой 1 на 1000 новорожденных явным преобладанием мужчин. Некоторые авторы по форме и локализации выделяют 6 подтипов. Аномалия видна любым из лучевых методов, но при КТ лучше оценивается положение мочеточников и взаимотношение с соседними структурами.
Почка в форме пирога (дисковидная почка) встречается относительно редко. При этой аномалии верхний и нижний полюса почки слиты и обычно почка имеет 2 мочеточника. Сама эктопичная почка расположена впереди бифуркации аорты.

Внутривенная урография. Подковообразная левая почка.

МРТ почек. Аксиальная Т2-ВИ. Подковообразная почка.
Тазовое расположение почки встречается с частотой 1 на 3000, что делает этот вариант одним из наиболее распространенных почечных эктопий. Обычно протекает бессимптомно. Хорошо определяется любым лучевым методом

МРТ почек. Сагиттальная Т1-ВИ. Тазовое расположение почки.
Исключительно редко встречаются другие варианты аномального расположения почек – внутригрудной, поворот почки.
Нефроптоз – опущение почки при переходе из положения лежа в положение стоя на 5 см или 2 тела позвонка отмечается у 20% молодых худых женщин. Обычно он двухсторонний. Иногда сопровождается болевым синдромом, который, вероятно, вызван кратковременной обструкцией мочевых путей. УЗИ с ЦДК позволяет оценить почечный кровоток, на основании которого решается вопрос о лапароскопической нефропексии.
Удвоенная собирательная система – термин предполагает наличие двух чашечно-лоханочных систем с одним или двумя мочеточниками. Последние могут сливаться по пути к мочевому пузырю. Удвоение может быть одно- или двухсторонним. Удвоенная почка увеличена в размерах, иногда сочетается с аномалиями поворота и гидронефрозом. Экскреторная урография надежно визуализирует данную аномалию развития.

Экскреторная урография. Полное двухстроннее удвоение мочеточников.
При непереносимости йодных контрастных препаратов можно прибегнуть к МР-урографии. МР-урография не имеет никаких противопоказаний, кроме искусственного водителя сердечного ритма и тяжелой почечной недостаточности (уровень свободного креатинина крови >30).
Показания к МР урографии достаточно широкие:
- Обструктивная уропатия любого происхождения – камни в мочеточниках, опухоли, стриктуры (сужения) мочеточников при инфекциях
- Аномалии мочеточников
- Гидронефроз любого происхождения
Подготовка совсем простая – За 30 минут до исследования выпить 500-600 мл воды (примерно 3 стакана) и 1/4 таблетки мочегонного препарата (например, фуросемид). Существуют разные методики ее проведения, из которых наиболее простая следующая: поле от верхнего полюса почек до дна мочевого пузыря. Тонкие срезы в аксиальной и корональной плоскости с жироподавлением и последующей MIP-реконструкцией. Тип последовательности – глубоко Т2-ВИ. Задержка дыхания при необходимости. Рутинно контрастирование не применяется, только при сочетании с МРТ почек.
Аномалия почечных сосудов в виде дополнительной почечной артерии отмечается у 30% людей. Венозные аномалии, как расположение вены позади артерии или их удвоения встречаются исключительно редко.
Аутосомно-доминантный поликистоз почек встречается с частотой от 1 на 400 до 1 на 1000 человек и служит одной из причин почечной недостаточности. Обычно кисты обнаруживаются при УЗИ в возрасте старше 30 лет. Клинически проявляется болями в боку, гематурией, гипертензией и нарастающей почечной недостаточностью. Известно 3 генетических типа заболевания. Часто наблюдаются и другие врожденные аномалии – кисты печени, сосудистые аневризмы, дивертикулез толстой кишки и другие.
Множественные кисты почек видны при любом методе лучевого исследования. В отличие от АДПП аутосомно-рецессивный поликистоз почек встречается у детей и гораздо реже АДПП. При лучевой диагностике кисты более мелкие, вплоть до впечатления диффузного поражения.
Лучевые признаки эктопии почки у плода
УЗИ при эктопии почки у плода
а) Определения:
• Эктопическая почка локализуется в полости малого таза
б) Лучевая диагностика:
1. Общие сведения:
• Критерии диагностики:
о Пустое почечное ложе
о Эктопическая почка в малом тазу плода
• Локализация:
о Сверху от мочевого пузыря:
- По срединной линии или сбоку от нее
• Размеры:
о Может быть меньше нормально расположенной почки
• Морфология:
о Может быть изменена:
- Неровные контуры
- Различные варианты поворота
- Внепочечные чашечки

(Слева) УЗИ плода в 19 нед., поперечный срез через почечные ложа. Единственная почка. Петли кишечника, заполняющие противоположное почечное ложе, можно ошибочно принять за почку. Пустое почечное ложе -первый признак эктопии почки; на ранних сроках беременности эктопическую почку трудно обнаружить.
(Справа) Эктопия почки может сочетаться с аномалиями почки. В данном случае имеется незначительная пиелэктазия и незавершенный поворот почки. Почечная лоханка ориентирована кпереди и вбок (мочевой пузырь).
2. УЗИ при эктопии почки плода:
• УЗИ в режиме серой шкалы:
о Пустое почечное ложе:
- Надпочечник заполняет пустое почечное ложе:
Симптом «лежащего» надпочечника
- Петли толстой кишки в почечном ложе могут иметь вид почки
- У 37% плодов с односторонним запустеванием почечного ложа в действительности имеется эктопия почки
о Эктопия почки:
- В начале II триместра обнаруживается с трудом:
Эхогенность как у кишечника
В среднем диагностируется в 25 нед.
- Почка может прилежать к крылу подвздошной кости или к мочевому пузырю
- Морфология почечной паренхимы лучше визуализируется на поздних сроках беременности
- Находят гипоэхогенные почечные пирамиды
- Можно обнаружить сопутствующую почечную патологию:
Рефлюкс
Обструкция лоханочно-мочеточникового сегмента
Кистозная дисплазия из-за хронической обструкции
МКДП
- Компенсаторную гипертрофию противоположной почки не наблюдают:
Исключение - функционально неактивная эктопическая почка
• ЦДК:
о Почечная артерия со стороны пустого почечного ложа не обнаруживается
о Источники кровоснабжения эктопической почки варьируют:
- Один или несколько сосудов, отходящих от аорты или дистальнее бифуркации
3. МРТ при эктопии почки плода:
• Прибегают в случае затруднительной диагностики:
о Позволяет отличить эктопическую почку от кишечника
о Помогает отличить почечную паренхиму от солидного или кистозного образования малого таза
4. Рекомендации по лучевой диагностике:
• При подозрении на одностороннюю агенезию почки необходимо тщательно искать «отсутствующую» почку:
о Особенности, если нет компенсаторной гипертрофии противоположной почки
о Почку можно обнаружить в конце II или в III триместре

(Слева) В 29 нед. обнаружена правая эктопическая почка (калиперы) вблизи правой общей подвздошной артерии Левая почка расположена нормально (не показана).
(Справа) Для обнаружения тазовой почки при пустом почечном ложе прибегают к ЦДК. В данном случае левая почечная артерия расположена нормально, а от аорты вблизи бифуркации отходят две правые почечные артерии.
в) Дифференциальная диагностика эктопии почки плода:
1. Односторонняя агенезия почки:
• Компенсаторная гипертрофия единственной почки
2. Подковообразная почка:
• Асимметричное сращение приводит к формированию единственной низко расположенной почки
3. Объемное образование таза:
• Киста яичника
• Кишечная непроходимость
• Крестцово-копчиковая тератома
г) Патологоанатомические особенности. Общие сведения:
• Этиология:
о Паренхима почек формируется, но «восхождение» почек нарушено:
- Может сопровождаться дисплазией, гипоплазией, снижением функции почки
д) Клинические особенности:
1. Клиническая картина:
• Самые частые субъективные и объективные симптомы:
о Как правило, случайная находка
2. Демографические особенности:
• Встречается в 37% случаев пустого почечного ложа
• Распространенность заболевания - 1:713 новорожденных
3. Естественное течение и прогноз:
• Часто бессимптомное течение
• Осложнения развиваются в более позднем возрасте:
о Пузырно-мочеточниковый рефлюкс предрасполагает к инфекциям мочевыводящих путей
о Почечные конкременты
о Вазоренальная гипертензия
4. Лечение:
• Диагноз подтверждается УЗИ в постнатальном периоде:
о У девочек исключают аномалии матки
• Сцинтиграфия почек для оценки функции
е) Особенности диагностики. Признаки, учитываемые при интерпретации результатов:
• При подозрении на одностороннюю агенезию почки повторное УЗИ в конце II или в III триместре позволяет обнаружить эктопическую почку
Редактор: Искандер Милевски. Дата обновления публикации: 26.10.2021
Дистопия почки
Дистопия почки – это врожденное нарушение топографии почки, при котором орган может быть расположен низко, смещен в полость таза, крестцово-подвздошную область, грудную клетку и т. д. Могут отмечаться боли в пояснице или животе, дизурические и пищеварительные расстройства, а также развиваться мочекаменная болезнь, пиелонефрит, гидронефроз. Патология диагностируется с помощью УЗИ почек, экскреторной урографии, ангиографии. Лечение дистопии почки требуется при развитии осложнений. При воспалительных процессах назначается антибактериальная терапия, при нефролитиазе осуществляется удаление камней.
МКБ-10


Общие сведения
Дистопию почки в клинической урологии относят к врожденным аномалиям. Патология составляет около 2,8% от общего количества пороков развития почек. Та или иная форма дистопии почки встречается у 1 из 800-1000 новорожденных. Дистопия правой почки встречается в популяции чаще, чем левой, и составляет 58,3% от общего количества случаев данной аномалии против 33,1% соответственно. Двусторонняя дистопия наблюдается в 8,4% случаев.

Причины
Дистопия почки является результатом задержки перемещения и ротации почки из тазовой области в поясничную в процессе эмбриогенеза. Изначально у плода почки закладываются в малом тазу и по мере развития перемещаются вверх, занимая свое нормальное анатомическое положение в поясничной области на уровне XI-XII грудного – I-III поясничных позвонков по обе стороны от позвоночного столба. Под воздействием неблагоприятных условий миграция и ротация почки может быть нарушена; в этом случае ребенок рождается с аномальной топографией почек или дистопией. В отличие от нефроптоза, при дистопии почка фиксирована и лишена мобильности.
Классификация
Аномальное расположение почек может быть двусторонним или односторонним. Если отсутствует смещение почки на противоположную сторону, то говорят о гомолатеральной дистопии. Реже встречается перекрестная (гетеролатеральная) аномалия, характеризующаяся миграцией одной или двух дистопированных почек на противоположную сторону. При перекрестной дистопии может наблюдаться слияние двух почек.
По месту расположения почки выделяют несколько видов дистопии:
- поясничную
- тазовую
- подвздошную
- субдиафрагмальную (торакальную).
В основе классификации лежит уровень отхождения почечных артерий от ствола аорты, который в норме должен соответствовать I поясничному позвонку.
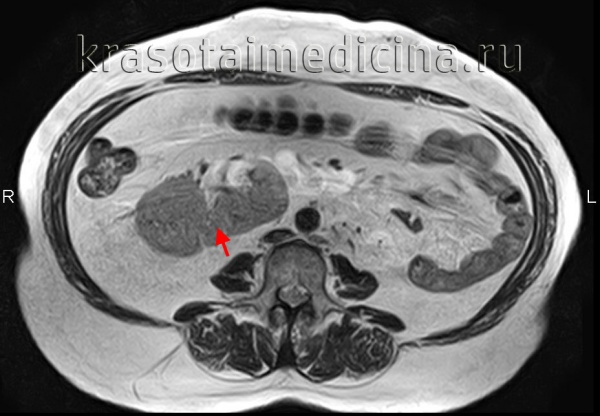
При поясничной дистопии почки (66,8%) наблюдается отхождение почечных артерий на участке от II-III поясничных позвонков до бифуркации аорты. При этом почка располагается несколько ниже нормального анатомического уровня. Обычно такая почка обращена вперед лоханкой, пальпируется в области подреберья и может быть принята за нефроптоз или опухоль.
Подвздошная дистопия (11,9%) характеризуется отхождением аномального количества почечных артерий от общей подвздошной и расположением почки в подвздошной ямке. Пальпторно такая почка иногда ошибочно принимается за кисту яичника или объемное образование брюшной полости.
В случае тазовой дистопии (21,3%) почечные артерии ответвляются от внутренней подвздошной, в связи с чем почка оказывается расположенной между прямой кишкой и мочевым пузырем у мужчин или прямой кишкой и маткой у женщин. Мочеточник у такой дистопированной почки всегда укорочен. Смещенная в полость таза почка ошибочно может приниматься за гематометру, воспалительно измененный придаток при аднексите, внематочную беременность.
Субдиафрагмальная (торакальная, внутригрудная) дистопия почки отмечается при отхождении почечных артерий на уровне тела XII грудного позвонка. При этом почка располагается высоко, иногда в грудной полости. Сосуды и мочеточник у торакальной почки значительно длиннее обычных. Торакальная дистопия почки может быть принята за кисту средостения или легкого, опухолевое образование, абсцесс, осумкованный плеврит.

Симптомы дистопии почки
Клиническая картина определяется анатомической формой аномалии. Поясничная дистопия почки может быть бессимптомной или проявляться незначительными тупыми болями в пояснице. При подвздошной дистопии частыми жалобами служат боли в животе и подвздошной области, которые у женщин обостряются в период менструации. Болевые ощущения связаны с давлением, которое оказывает дистопированная почка на нервные сплетения и соседние органы. В связи с этим также возможно развитие уродинамических нарушений – затруднение оттока мочи. При сдавлении какого-либо отдела кишечника могут отмечаться метеоризм, запоры, тошнота, гастралгия, рвота.
Тазовая дистопия почки сопровождается болями в прямой кишке и в области придатков у женщин, альгодисменореей, диспареунией. Боль при тазовом расположении почки иногда может симулировать клинику острой хирургической патологии. При компрессии мочевого пузыря и прямой кишки отмечаются запоры, учащенное и болезненное мочеиспускание. Внутригрудная дистопия почки может провоцировать появление болей за грудиной, обычно связанных с приемом пищи. Торакальная дистопия почки часто сочетается с врожденной диафрагмальной грыжей.
Осложнения
Тазовая дистопия может вызывать токсикозы беременности и осложнять течение произвольных родов. Кроме того, растущая матка еще больше смещает дистопированную почку, вызывая характерную клиническую симптоматику. Перекрестная дистопия нередко сопровождается развитием хронической почечной недостаточности, а в случае сужения почечных сосудов – стойкой нефрогенной артериальной гипертензией уже в молодом возрасте.
Дистопированные почки подвержены развитию заболеваний (гидронефроза, нефролитиаза, пиелонефрита, туберкулеза), что связано с наличием добавочных почечных сосудов, затрудненным оттоком мочи и уростазом. При проведении различных оперативных вмешательств на брюшной или грудной полости аномально расположенная почка может быть случайно повреждена. В этом случае требуется ушивание поврежденных сосудов, паренхимы или лоханки почки, а при невозможности сохранения органа - выполнение нефрэктомии.
Диагностика
При подвздошной и поясничной дистопии почка может пальпироваться через переднюю брюшную стенку. Тазовая дистопия может быть выявлена в ходе ректального (у мужчин) или бимануального гинекологического (у женщин) исследования. При пальцевом ректальном или влагалищном обследовании дистопированная почка пальпируется в виде плотного малоподвижного образования, расположенного рядом с прямой кишкой или задним сводом влагалища.
Торакальная дистопия диагностируется при проведении профилактической флюорографии или обзорной рентгенографии грудной клетки. Дистопированная почка чаще определяется как плотная округлая тень в заднем средостении над диафрагмой. Для правильной диагностики патологии и определения формы заболевания применяются визуализирующие урологические методы – УЗИ почек, ретроградная и экскреторная урография, радиоизотопная ренография (сцинтиграфия), почечная ангиография, МРТ, МСКТ почек.

УЗИ почек позволяет определить отсутствие почки на своем анатомическом месте и дифференцировать дистопию с нефроптозом. Экскреторная урография, как правило, точно выявляет аномальную локализацию почки, степень ее ротации и ограниченную подвижность. При резком снижении функции почек выполняется ретроградная пиелография. В ходе почечной ангиографии устанавливается уровень отхождения почечных артерий от ствола аорты. Дифференциальную диагностику аномалии проводят с нефроптозом, опухолями почки, кишечника, придатков.
Лечение дистопии почек
Лечение патологии по возможности консервативное, направленное на ликвидацию инфекционного процесса, профилактику образования конкрементов или их выведение. В случае развития пиелонефрита проводится курсовое лечение антибактериальными препаратами, сульфаниламидами, нитрофуранами, средствами, улучшающими почечный кровоток.
Дистопия почки, осложненная калькулезом или гидронефрозом, может потребовать хирургического удаления камней из почек (пиелолитотомии, нефролитотомии, нефролитотрипсии и др.). При гибели аномально расположенной почки показана нефрэктомия. Хирургическое перемещение почки представляет значительные трудности в связи с рассыпным типом кровоснабжения и малым калибром сосудов.
Прогноз и профилактика
Пациенты с диагностированной дистопией почки подлежат наблюдению врача-уролога. Дальнейший прогноз определяется наличием осложнений - гидронефроза, пиелонефрита, вазоренальной гипертензии, новообразований. Тазовая дистопия почки не может являться противопоказанием для беременности, однако нередко служит причиной осложнений, ведущих к гибели плода. Поэтому беременные с дистопией почки с ранних сроков должны наблюдаться акушером-гинекологом и урологом. Профилактические мероприятия не разработаны.
Агенезия почки ( Арения )
Агенезия почки – это порок развития мочевой системы, заключающийся во врожденном отсутствии одной или двух почек. Изолированная односторонняя аномалия бессимптомна, иногда сопровождается вторичной артериальной гипертензией. При двусторонней агенезии развивается анурия, новорожденный погибает внутриутробно или вскоре после рождения. Аномалия диагностируется по данным пренатального УЗИ плода, УЗИ почек у новорожденного, экскреторной урографии, МРТ. Бессимптомная агенезия лечения не требует. При развитии недостаточности единственной почки показана нефротрансплантация.


Агенезия почки (арения) относится к врожденным количественным аномалиям органа, наряду с удвоенной и добавочной почкой. Двусторонняя арения встречается с частотой 1:3000-4000, односторонняя – 1:1500 рождений, в большинстве случаев отмечается отсутствие левой почки. Агенезия почки в два раза чаще диагностируется у мальчиков. Почечная аномалия может сочетаться с агенезией других мочевыводящих органов и гениталий.

Агенезии почек в современной нефрологии расценивается как многофакторная проблема, обусловленная как генетическими дефектами, так и влиянием окружающей среды. Довольно часто арения является наследуемой патологией. Почти в половине случаев при агенезии почек обнаруживаются мутации в генах RET и GDNF, которые играют ключевую роль в индукции нефрогенеза.
Двусторонняя аплазия/агенезия обычно возникает, если хотя бы у одного из родителей имеется какой-либо порок развития почек или с рождения отсутствует одна почка. Односторонняя агенезия, может быть как наследственной, так и спорадической, вызванной воздействием на организм беременной и плода патогенных факторов в эмбриональный период. Такими неблагоприятными событиями могут выступать:
- инфекционные болезни матери (краснуха и др.);
- ранняя беременность;
- контакт беременной с вредными химическими веществами (прием фармакопрепаратов, работа со щелочью);
- наличие у беременной инсулинозависимого сахарного диабета;
- употребление наркотиков (кокаиномания), алкоголя.
Агенезия почек может являться компонентом синдромов множественных пороков развития: Поттера, Рокитанского-Кюстнера, Тернера, Ивемарка, Ди Джорджи, каудальной регрессии и мн. др. Арения нередко сочетается с другими пороками мочеполовых органов: отсутствием надпочечника, мочеточника, мочевого пузыря, у мальчиков – с агенезией семявыносящего протока, семенного бугорка и простаты, у девочек – с аплазией влагалища и матки, двурогой маткой.
Патогенез
Закладка почек происходит путем взаимодействия между мезонефральным протоком, из которого в дальнейшем формируются будущий мочеточник, почечная лоханка и система собирательных трубочек, и нефрогенным зачатком (метанефрической бластемой/мезензхимой), дающим начало нефрону. Процесс нефрогенеза совершается в ранний период развития зародыша, до 6-7 недели эмбриогенеза.
В этот период под действием внешних факторов или мутации генов, ответственных за данный процесс, зачаток мочеточника либо вовсе не развивается из мезонефрального протока, либо не стимулирует окружающую метанефрическую мезенхиму к образованию клубочков и нефронов. Формируется агенезия (одно- или двусторонняя) или рудиментарная нефункционирующая почка (аплазия).
Без обеих почек плод не вырабатывает мочу, которая в норме выводится в околоплодную жидкость. При аплазии обеих почек объем околоплодных вод существенно уменьшается, что приводит к тяжелому ренальному маловодию, компрессии плода. В этих условиях формируются различные деформации, может наступить внутриутробная гибель. Пациенты с односторонней аренией имеют повышенный риск развития ХПН, вызванного общим уменьшением числа нефронов с последующим очаговым гломерулосклерозом.

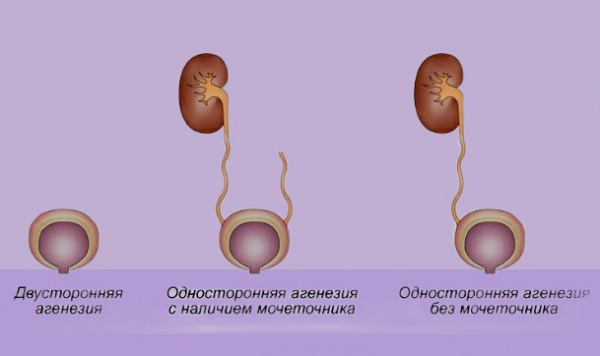
Прежде всего, необходимо различать почечную агенезию и аплазию. При агенезии орган отсутствует совсем, при аплазии – грубо недоразвит и нефункционален. Арения может возникать как изолированная аномалия или как синдромальная патология. Различают агенезию:
- одностороннюю (чаще левостороннюю);
- двустороннюю (несовместима с жизнью).
Симптомы агенезии почек
Односторонняя арения не имеет клинических проявлений. Поскольку контралатеральная почка в этом случае подвергается компенсаторной гипертрофии, она пальпируется через переднюю брюшную стенку и может ошибочно приниматься за опухоль. Возможны дистопия и мальротация единственной почки. Опасность возникает при развитии патологических процессов в единственной почке, приводящих к ее функциональной недостаточности.
Двусторонняя агенезия относится к летальным порокам. Около 50% детей с аренией рождаются недоношенными в результате преждевременных родов, часты мертворождения. Живорожденные дети погибают в первые сутки или недели после рождения. Характерным клиническим признаком порока является анурия.
Наиболее ярко двусторонняя агенезия проявляется при синдроме Поттера. Дети с данной патологией имеют следующие лицевые аномалии: одутловатое лицо с выступающим лбом, широкую переносицу, деформацию ушей, гипертелоризм, эпикантус, микрогнатию. Следствием олигогидрамниона и внутриутробного сдавления плода становятся гипоплазия легких и деформации конечностей (косолапость, артрогрипоз, врожденный вывих бедра). Кожа новорожденного морщинистая, дряблая, с множеством складок, размер живота увеличен.
Дети, рожденные с единственной функционирующей почкой, имеют высокую вероятность развития артериальной гипертензии (АГ) и почечной недостаточности. Вторичная АГ к 18 годам формируется примерно у 50% детей с односторонней агенезией. У трети пациентов к 30-40 годам возникает ХПН, часть из них нуждаются в гемодиализе уже в молодом возрасте. Также существует повышенный риск почечных инфекций, нефролитиаза.
При двусторонней агенезии большая часть летальных исходов после рождения вызвана гипоплазией легких и дыхательной недостаточностью. Также гибель ребенка может быть вызвана другими тяжелыми пороками: ВПС, расщеплением позвоночника, миеломенингоцеле и др.
Широкая доступность дородового ультразвукового скрининга позволяет обнаруживать агенезию почек внутриутробно. УЗ-критериями диагноза являются:
- При односторонней агенезии: отсутствие почки и почечной артерии с одной стороны, компенсаторная гипертрофия противоположной почки.
- При двусторонней арении: олигогидрамнион после 17 недель, мочевой пузырь не визуализируется, или отсутствует моча в мочевом пузыре.
Для исключения хромосомных аберраций показано инвазивное пренатальное тестирование (амниоцентез) или послеродовое кариотипирование. Также в послеродовом периоде подтвердить агенезию почек у новорожденного помогают:
- Сонография. Односторонняя аномалия обычно диагностируется во взрослом возрасте при проведении УЗИ забрюшинного пространства. При подозрении на аномалию эхография почек обязательно дополняется цветной допплерографией, УЗИ мочевого пузыря и органов малого таза.
- Рентгеновские методики. С помощью экскреторной урографии определяется количество почек, их локализация, структура. Часто при агенезии отсутствует также соответствующий мочеточник и треугольник Льето, иногда устье и нижняя треть мочеточника остаются сохранными. Более точную картину дают почечная ангиография, КТ/МРТ забрюшинного пространства, нефросцинтиграфия.
- Эндоскопическая диагностика.Хромоцистоскопия дает непосредственное представление о количестве мочеточников и функционирующих почек. Однако в случае удвоения мочеточников единственной почки может создаться ложное впечатление об отсутствии аномалии.
- Нефрологический комплекс. Оценить и проследить в динамике почечную функцию помогает исследование общего анализа мочи, электролитов, креатинина и мочевины крови.

Дифференциальная диагностика
В ходе пренатальной и постнатальной диагностики необходимо проводит тщательную дифференциальную диагностику аплазии-агенезии и других почечных аномалий:
- тазовой дистопии;
- выраженной гипоплазии;
- атрофии почки;
- мультикистозной дисплазии органа;
- состояния после нефрэктомии.
Лечение агенезии почек
При односторонней агенезии без клинических проявлений никакое специальное лечение не требуется. Необходим пожизненный мониторинг функций единственной почки. Лечение показано только при возникновении осложнений:
- При пиелонефрите. Назначается постельный режим, бессолевая и низкобелковая диета. Проводится антибактериальная терапия защищенными пенициллинами, цефалоспоринами 3-го поколения, фторхинолонами, аминогликозидами. Лечение дополняется инфузионной терапией, экстракорпоральными методами детоксикации (плазмаферез, гемосорбция).
- При нефролитиазе. При камнях единственной почки предпочтение отдается эндоскопическим методам удаления конкрементов: перкутанной нефролитотрипсии, лазерной нефролитотрипсии. Они наносят меньшую хирургическую травму и сопряжены с меньшим риском нарушения функции органа. Реже применяется дистанционная литотрипсия, лапароскопические вмешательства.
- При почечной недостаточности. В случае критического снижения показателей пациента переводят на гемодиализ. В терминальной стадии ХПН осуществляют нефротрансплантацию.
Пренатальное обнаружение двусторонней арении в сроки до 22 недель считается медицинским основанием для досрочного прерывания гестации. При отказе от медицинского аборта проводится консервативная акушерская тактика. Известны случаи, когда младенцы с отсутствием обеих почек выживали: им требовался хронический перитонеальный диализ вплоть до момента, когда наступала возможность осуществления трансплантации почек.
Двусторонняя арения является смертельной, пациенты с односторонней агенезией могут иметь достаточную продолжительность жизни при условии нормального функционирования единственной почки. Двусторонняя агенезия приводит к летальному исходу внутриутробно или в младенчестве. Считается, что для спорадических случаев агенезии-аплазии почек существует 3%-й риск повторения порока при повторных беременностях.
Профилактика аномалий количества почек заключается в исключении тератогенных факторов на ранних сроках гестации. При наличии в семье случаев рождения детей с агенезией почек при планировании следующих беременностей рекомендуется прибегнуть к генетическому консультированию. Лицам, имеющим от рождения одну почку, следует избегать переохлаждений, инфекций, травм или повреждений органа.
2. Врожденные аномалии количества почек: частота, этиопатогенез, пренатальная диагностика, клиника, физическое развитие, диагностика, лечение и профилактика (часть 1)/ Никитина Н.А., Старец Е.А., Калашникова Е.А., Галич С.Р., Сочинская Т.В.// Здоровье ребенка. – 2013.
4. Эмбриональные аспекты врожденных аномалий почек и мочевых путей (cakut-синдром)/ Васильев А.О., Говоров А.В., Пушкарь Д.Ю.// Вестник урологии. – 2015. – №2.
Врожденные аномалии мочеточника
Врожденные аномалии мочеточников – это нарушения количества, формы, структуры и расположения мочеточников, которые возникают во внутриутробном периоде. Клинические проявления зависят от типа патологии. Наиболее частые симптомы – боль в пояснице различного характера, дизурические расстройства. Диагностическая программа включает в себя общие анализы крови и мочи, УЗИ почек и мочевого пузыря, экскреторную урографию, ретроградную и антеградную уретерографию, СКТ и МРТ. Основное лечение врожденных аномалий мочеточника – хирургическая коррекция с восстановлением нормальной уродинамики. В некоторых случаях показана консервативная терапия и выжидательная тактика.

Врожденные аномалии мочеточников – это гетерогенные патологические состояния, которые возникают во внутриутробном периоде и характеризуются изменением количества, формы, структуры и места расположения мочеточников. Среди всех пороков развития мочеполовых путей составляют от 30 до 40% случаев. С врожденными аномалиями данной системы рождаются 15% всего населения – у 1/3 из них поражены почки и мочеточники. Как правило, врожденные аномалии мочеточников чаще возникают у мальчиков – их соотношение к девочкам составляет 2-3:1. При своевременной хирургической коррекции порока прогноз благоприятный. В противном случае имеется высокий риск развития осложнений в виде артериальной гипертензии, гидронефроза, атрофии почки или хронической почечной недостаточности.

Причины и классификация
Врожденные аномалии мочеточников могут быть вызваны многими факторами. К числу таких факторов относят перенесенные матерью во время беременности TORCH-инфекции (токсоплазмоз, краснуха, ЦМВ, сифилис, герпес, вирусный гепатит и др.), физические воздействия (ионизирующее излучение, высокие температуры), генетические мутации, нарушающие морфогенез мочеполовой системы. Также высокий риск формирования врожденных аномалий мочеточников наблюдается у детей, чьи матери употребляют наркотические вещества, алкоголь и табачные изделия, бесконтрольно принимают медикаменты.
Врожденные аномалии мочеточника можно разделить на несколько групп:
Изменение количества: аплазия, удвоение или утроение мочеточника. При аплазии с одной стороны мочеточник полностью отсутствует. Часто данная врожденная аномалия мочеточника сопровождается аплазией или гипоплазией почки. Полное удвоение или утроение характеризуется дополнительными мочеточниковыми каналами, имеющими отдельные чашечно-лоханочные системы в почках. При частичных формах из одной лоханки выходит 2 или 3 мочеточника.
Дистопии: ретрокавальный и ретроилеальный мочеточники, эктопия отверстий. При ретрокавальном расположении мочеточник кольцом обходит нижнюю полою вену. При ретроилеальном варианте он проходит позади подвздошной вены (общей или ее внешней ветви). Врожденная аномалия мочеточника в виде эктопии устья характеризуется его впадением в прямую кишку, уретру, влагалище, матку, семенные пузырьки или промежность. Часто сочетается с удвоением мочеточника.
Аномалии формы: штопорообразный, кольцевидный мочеточник. При данных врожденных аномалиях мочеточника он закручивается в спиральном направлении или формирует кольцо на своем протяжении.
Структурные аномалии: гипоплазия или мегауретер, клапаны или дивертикул, нейромышечная дисплазия, уретероцеле. При гипоплазии наблюдается сужение просвета или его полная облитерация на фоне истончения мышечного слоя. Мегауретер характеризуется значительным расширением просвета. Клапаны мочеточника – это соединительнотканные перемычки, перекрывающие просвет на протяжении. Дивертикул – выпячивание стенки на определенном участке. Нейромышечная дисплазия проявляется нарушением моторики в результате патологической иннервации. При врожденных аномалиях мочеточника в виде уретероцеле возникает массивное кистообразное расширение в нижних отделах или в месте впадения в мочевой пузырь.
Симптомы аномалий мочеточника
Для всех врожденных аномалий мочеточника существуют общие симптомы. Наиболее распространенными из них являются боль в поясничной области или животе тянущего или ноющего характера и дизурические расстройства. Последние включают в себя поллакиурию, боль при мочеиспускании, мутность или пенистость мочи, примесь крови. В зависимости от форм врожденных аномалий мочеточника клиника может варьировать.
При удвоении мочеточников помимо тупых болей в поясничной области могут возникать боли по типу почечной колики. При эктопии отверстия мочеточника у женщин наблюдают самопроизвольное мочеиспускание из уретры или половых органов, боли в тазу. У мужчин данное нарушение проявляется дизурией и болями, усиливающимися при дефекации. Гипоплазия, клапаны, дистопии и аномалии формы мочеточника сопровождаются расстройствами мочеиспускания и характерными осложнениями. Мегауретер и нейромышечная дисплазия дают клинические проявления только при развитии пиелонефрита или почечной недостаточности. Врожденная аномалия мочеточника в виде уретероцеле может проявляться частым мочеиспусканием малыми порциями, гематурией. Дивертикул зачастую протекает латентно до момента образования камней мочеточника или дивертикулита.
К наиболее распространенным осложнениям врожденных аномалий мочеточника относят гидронефроз, острый или хронический пиелонефрит, мочекаменную болезнь, кровотечения из мочеполовой системы, артериальную гипертензию, хроническую почечную недостаточность, атрофию паренхимы почки.
Диагностика врожденных аномалий мочеточника включает в себя сбор анамнестических данных, проведение лабораторных и инструментальных исследований. Физикальный осмотр информативен только в случае осложнений с поражением почки – могут возникать боли в пояснице (позитивный симптом Пастернацкого), симптомы артериальной гипертензии и др. При опросе педиатр или детский уролог уточняет первые клинические проявления болезни, наличие патологий подобного характера у членов семьи. Общий анализ мочи при врожденных аномалиях мочеточника позволяет выявить наличие эритроцитов (микро- или макрогематурия), лейкоцитов, белка, глюкозы, солей или бактерий. Общий анализ крови дает возможность подтвердить воспалительные осложнения со стороны мочеполовой системы – обнаруживается лейкоцитоз, смещение лейкоцитарной формулы влево, повышение СОЭ.
Ведущую роль в диагностике врожденных аномалий мочеточника играют инструментальные методы – ультразвуковое исследование, экскреторная урография, ретроградная и антеградная пиелография, спиральная компьютерная и магнитно-резонансная томография. На УЗИ определяется точная локализация почек, структура чашечно-лоханочной системы и мочевого пузыря, наличие патологических образований. По результатам экскреторной урографии, ретроградной и антеградной пиелографии можно установить почти все типы врожденных аномалий мочеточника при условии его проходимости для мочи. МРТ и МСКТ дают возможность визуализировать не только мочеточники, но и все прилегающие ткани и органы, с которыми они сообщаются.
Лечение
Основное лечение врожденных аномалий мочеточника – хирургическое. В зависимости от ситуации могут проводиться различные операции, суть которых сводится восстановлению нормальной уродинамики. В педиатрии выполняются следующие виды оперативных вмешательств: пластика участка мочеточника или лоханочно-мочеточникового сегмента, нефростомия, стентирование мочеточника, неоуретероцистоанастомоз (формирование нового устья в стенке мочевого пузыря), резекция уретероцеле. При слабой выраженности или отсутствии клинических проявлений врожденных аномалий мочеточника предпочтение отдается выжидательной тактике и консервативному лечению. Последнее включает в себя рацион с ограничением соли, жиров и белков, витаминотерапию, при необходимости – гипотензивные и антибактериальные препараты.
Прогноз
Прогноз зависит от формы врожденной аномалии мочеточника. Как правило, при своевременной хирургической коррекции исход благоприятный. При отсутствии клинических проявлений ребенок находится под постоянным мониторингом у местного педиатра. При длительном прогрессировании на фоне отсутствия терапевтических мер развиваются патологии, которые приводят к хронической почечной недостаточности и смерти. Специфической профилактики развития врожденных аномалий мочеточника не существует. Неспецифические меры включают в себя антенатальную охрану плода, минимизацию контакта беременной с инфекционными больными, рациональное ведение беременности. При отягощенном семейном анамнезе будущим родителям рекомендовано медико-генетическое консультирование. Посещение женской консультации согласно графику и регулярное прохождение УЗИ позволяет выявить врожденные аномалии мочеточника еще во внутриутробном периоде.
Читайте также:
- Свойства тромбоцитов. Тромбоцитарная пробка
- Гормоны в лечении вегето-сосудистой дистонии. Инсулин, преднизолон в терапии нейроциркуляторной дистонии
- Лечение и прогноз фокально-сегментарного гломерулосклероза
- Рак полости рта и горла
- Нарушение кровотока в непарной вене. Осложнения при ангиопульмонологических исследованиях
