КТ при болезни Кастлемана
Обновлено: 09.05.2024
а) Терминология:
1. Аббревиатуры:
• Болезнь Кастлемана (БК)
• Мультицентрическая болезнь Кастлемана (МБК)
2. Синонимы:
• Ангиофолликулярная лимфоидная гиперплазия, фолликулярная лимфоретикулома, ангиоматозная лимфоидная гамартрома, гамартрома лимфатических узлов
3. Определения:
• Редко встречающаяся доброкачественная идиопатическая гиперваскулярная поликлональная гиперплазия лимфоидной ткани:
о Клинические формы: унифокальная или мультицентрическая (МБК)
о Гистологическая классификация:
- Гиалиновый васкулярный (90%)
- Плазмацитарный (<10%)
- Связанная с человеческим герпесвирусом (HHV-8)
- Неуточненная мультицентрическая болезнь Кастлемана
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Единичное образование в области лимфатического узла со средней или высокой степенью накопления контраста
• Локализация:
о Чаще всего поражается средостение (70%), затем голова и шея (15%)
о Поражается единичный узел и/или соседние узлы (унифокальная форма) или множественные группы узлов (мультицентрическая форма):
- >90% случаев поражение узлов головы и шеи одностороннее
о Описаны случаи редкой внеузловой локализации на шее:
- Околоушная железа, поднижнечелюстная железа, небо, гортань, окологлоточное пространство, дно полости рта
• Размер:
о Вариабелен: 5-10 см
• Морфология:
о Округлое образование на шее

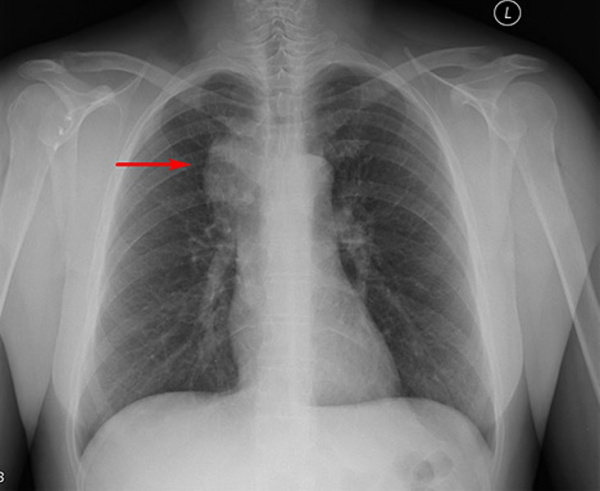
(Слева) КТ с КУ, аксиальная проекция. Девушка с выраженной двусторонней шейной аденопатией. Определяются множественные шейные лимфоузлы различного диаметра, контраст накапливается также интенсивно, как и в соседних внутренней сонной артерии и внутренней яремной вене.
(Справа) КТ с КУ, аксиальная проекция, эта же пациентка. Признаки аденопатии без некроза, кальцификатов или воспаления окружающей клетчатки. После биопсии был выставлен диагноз смешанной гиалиново-васкулярной и плазмоцитарной болезни Кастлемана. Это наиболее редкая форма заболевания.
2. КТ при гигантской гиперплазии лимфатических узлов шеи (болезни Кастлемана):
• КТ без контрастирования:
о Однородное округлое образование с четкими контурами, плотность равна плотности мышц
о На шее кальцификаты встречаются редко
• КТ с контрастированием:
о Умеренное или сильное накопление контраста
о Часто возле имеется выраженная сосудистая сеть
о Описывают центральный «рубец», не накапливающий контраст, встречается редко
3. МРТ при гигантской гиперплазии лимфатических узлов шеи (болезни Кастлемана):
• Т1ВИ:
о Гипо- или изоиненсивно мышечной ткани
• Т2ВИ:
о Гиперинтенсивное округлое образование(я)
о Описывают гипоинтенсивные «ветвящиеся» полосы; встречается редко
• Т1ВИ с контрастированием:
о Умеренное или сильное накопление контраста
4. УЗИ при гигантской гиперплазии лимфатических узлов шеи (болезни Кастлемана):
• Серошкальное УЗИ:
о Однородное гипоэхогенное образование о Заднее акустическое усиление
• Допплерография:
о Интенсивная васкуляризация по периферии, небольшие участки в центре
5. Сцинтиграфия:
• ПЭТ:
о При унифокальной форме незначительный или умеренный захват ФДГ
о Более интенсивный захват ФДГ при мультицентрической форме
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ является первым методом обследования у пациента с образованием на шее
о ПЭТ/КТ полезна в диагностике мультицентрической формы
• Протокол исследования:
о При проведении КТ обязательно использование контраста
о При МРТ следует внимательно искать исчерченность на Т2 ВИ

(Слева) ПЭТ в аксиальной проекции, выполненная через два дня после КТ, эта же пациентка. Умеренное накопление ФДГ в узлах шеи.
(Справа) ПЭТ в прямой проекции, эта же пациентка. Других очагов захвата ФДГ на теле нет, умеренный захват ФДГ на шее. Функция почек в норме.
в) Дифференциальная диагностика гигантской гиперплазии лимфатических узлов шеи (болезни Кастлемана):
1. Неходжкинская лимфома:
• Обычно множественные увеличенные лимфоузлы, зачастую с обеих сторон
• Однородная структура, незначительное накопление контраста
2. Реактивный аденит:
• Множественные узлы среднего размера
• Различная интенсивность накопления контраста ± воспаление
3. Дифференцированный рак щитовидной железы:
• Образование лимфоузла, накапливающее контраст, ± кистозное перерождение ± кальцификаты
• Первичная опухоль щитовидной железы может иметь незначительные размеры
4. Параганглиома каротидного гломуса:
• Отделяет внутреннюю и наружную сонные артерии друг от друга
• КТ с контрастированием: накапливает контраст так же, как соседние сосуды
• МРТ Т1ВИ: участки выпадения сигнала

(Слева) КТ с КУ, аксиальная проекция, девушка с крупным, активно накапливающим контраст лимфоузлом уровня IIB слева. Обратите внимание на выраженную сосудистую сеть. У пациентки был обнаружен гиалиново-васкулярный тип унифокальной болезни Кастлемана.
(Справа) КТ с КУ, парасагиттальная проекция. Диффузное увеличение лимфатических узлов, окружающих грудино-ключично-сосцевидную мышцу. В отличие от предыдущих случаев, активного накопления контраста нет. Пациент страдает плазмоцитарным типом болезни Кастлемана, мультицентрическая форма.
г) Патология:
1. Общая характеристика:
• Этиология:
о До конца не изучена, вероятно, развивается как избыточный иммунный ответ, аналогичный на воздействие антигена
о Связана с избыточной продукцией интерлейкина-6 (ИЛ-6):
- Неадекватный иммунный ответ на хроническую стимуляцию антигеном или инфекционный агент
- Усиливает продукцию сосудистого эндотелиального фактора роста
о Мультицентрическая форма чаще возникает на фоне ВПЧ-8 и СПИД:
- Клетки, пораженные ВПЧ-8, начинают секретировать ИЛ-6
2. Стадирование, классификация гигантской гиперплазии лимфатических узлов шеи (болезни Кастлемана):
• Наиболее распространена унифокальная форма, гиалиново-васкулярный тип, течение бессимптомное
• Реже встречается мультицентрическая форма, плазмоцитарный тип, развернутая клиническая картина
3. Макроскопические и хирургические особенности:
• Округлое или бугристое образование с четкими контурами
• Плотная, эластичная структура
4. Микроскопия:
• Для постановки диагноза требуется толстоигольная биопсия или удаление узла
• Гиалиново-васкулярный тип (90%):
о Чаще всего унифокальная форма и бессимптомное течение
о Крупный узел с неровными контурами, радиально ориентированные капилляры проходят через герминативный центр:
- Так называемый «тип леденца»
о Герминативный слой окружен концентрическими рядами зрелых лимфоцитов
о Межфолликулярная строма с выраженной гиалинизированной сосудистой стромой
• Плазмоцитарный тип (9%):
о Чаще всего мультицентрическая форма
о > 50% системные проявления и серологические отклонения
о Интенсивный перисинуозный и интерфолликулярный плазмацитоз
о Васкуляризация и гиалинизация выражены меньше
• При обоих типах при проточной цитометрии определяется поликлональная В-клеточная инфильтрация
• Смешанный тип (гиалиново-васкулярный + плазмоцитарный)
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Наиболее распространена унифокальная форма, течение бессимптомное (либо наличие пальпируемого образования)
о Мультицентрическая форма ± плазмоцитарный тип обычно имеет клинические проявления:
- Лихорадка, усиленное потоотделение, снижение веса, гепатоспленомегалия
о При мультицентрической форме ± плазмоцитарном типе часто имеются отклонения в лабораторных анализах:
- Анемия, гиперглобулинемия, поликлональная гаммопатия, лейкоцитоз, плазмоцитоз, гипоальбуминемия
- Повышение или снижение уровня тромбоцитов
о У 50% больных с плазмоцитарным типом отмечается повышение СОЭ
• Клиническая картина:
о Обычно пациента беспокоит бессимптомное образование на шее
2. Демография:
• Возраст:
о Во всех возрастах, но локализация на голове и шее не характерна для детей
о Наибольшая встречаемость: 2-4 десятилетия жизни
о Мультицентрическая форма чаще на 5-6 десятилетиях
• Пол:
о М=Ж
• Эпидемиология:
о Встречается редко
о Обычно унифокальная форма, локализация на шее:
- в 98% случаев гиалиново-васкулярный тип
3. Течение и прогноз:
• По мере роста образования возможно сдавливание окружающих структур
• Унифокальная форма: благоприятный прогноз, исцеление после удаления
• Мультицентрическая форма: течение вариабельное, прогноз чаще неблагоприятный:
о Более быстрое течение и худший прогноз у больных со СПИД и ВПЧ-8
о Мультицентрическая форма может малигнизироваться:
- Трансформация в неходжкинскую лимфому (10-15%) или саркому Капоши (13%)
4. Лечение:
• Унифокальная форма:
о Метод выбора - хирургическое удаление:
- При полном удалении выздоровление наступает в 100% случаев
- Снизить кровопотерю и увеличить шанс на полное удаление можно путем предоперационной эмболизации образования
о Для нерезецируемых опухолей - хирургически уменьшить объем, затем провести курс системной терапии
о Показания к лучевой терапии ограничены
• Мультицентрическая форма:
о Химиотерапия с последующим назначением кортикостероидов для предотвращения рецидива
о Лучевая терапия в качестве паллиативной помощи при обструкции или сдавлении окружающих структур
о Тщательное наблюдение на предмет рецидива и малигнизации
е) Диагностическая памятка:
1. Следует учесть:
• Наиболее распространена унифокальная форма, гиалиново-васкулярный тип, течение бессимптомное
• Реже встречается мультицентрическая форма, плазмоцитарный тип, развернутая клиническая картина
• Для постановки диагноза требуется толстоигольная биопсия или удаление лимфоузла, тонкоигольная биопсия не информативна
2. Советы по интерпретации изображений:
• И хотя по МРТ или КТ можно заподозрить диагноз, их данные обычно неспецифичны
• О диагнозе следует думать при обнаружении образования, расположенного вдоль яремной цепи, которое умеренно или интенсивно накапливает контраст; рядом обычно имеется развитая сосудистая сеть
• На диагноз могут натолкнуть редкие признаки - «рубец», не накапливающий контраст (КТ), или гипоинтенсивная исчерченность (МРТ)
• Также о диагнозе следует подумать при обнаружении крупного образования, которое может захватывать несколько пространств шеи, умеренно или интенсивно накапливающего контраст
КТ при болезни Кастлемана
Болезнь Кастлемана.
(а, б) На КТ-срезе, выполненном до введения контраста (а), и в венозную фазу (б) в брыжейке визуализируется объемное образование с четко очерченными краями, накапливающее контраст (указатели).
(в, г) На корональном (в) и сагиттальном (г) КТ-срезах, выполненных в венозную фазу контрастирования, визуализируется объемное образование в брыжейке с наличием выбухающих сосудов (указатели), осуществляющих его кровоснабжение.
(д) На разрезе удаленного образца визуализируется четко очерченное объемное образование желтого цвета в брыжейке. Болезнь Кастлемана с наличием обызвествлений.
(а—г) На КТ-срезах, выполненых до введения контраста (а), и в венозную фазу (б-г) в брыжейке визуализируется объемное образование с четко очерченными краями и точечными обызвествлениями (стрелки).
Образование характеризуется легким контрастным усилением с наличием выбухаюгцих сосудов, осуществляющих его кровоснабжение (указатели).
Болезнь Кастлемана, известная также как ангиофолликулярная гиперплазия лимфоузлов или гигантская лимфонодулярная гиперплазия, является доброкачественным заболеванием, впервые описанным Бенджамином Кастлеманом в 1954 г. (Castleman и Towne, 1954). Это редкое заболевание характеризуется гиперплазией лимфоидных фолликулов. Оно может возникать в любых отделах цепочки лимфатических узлов, и, в целом в 60-70% пораженные лимфоузлы локализуются в грудной полости, и меньше чем в 10-17% случаев в брюшной полости и в полости таза. Согласно гистопатогенетической классификации болезни Кастлемана выделяются гиалиново-васкулярный, плазмоклеточный и смешанный варианты. Плазмоклеточный вариант болезни Кастлемана встречается реже, чем гиалиново-васкулярный и преимущественно возникает при мультицеитрической форме заболевания.
Проявлением гиалиново-васкулярного варианта болезни Кастлемана может становиться объемное образование брыжейки или забрюшинного пространства, характеризующееся легким контрастным усилением, которое обладает лучевыми признаками, могущими имитировать забрюшинную лимфаденопатию или карциноид. Выбухающие кровеносные сосуды в тесной близости от увеличенного лимфоузла являются ключом к правильной диагностике и обычно обнаруживаются при гиалиново-васкулярном типе болезни Кастлемана. Примерно в 10% случаев внутри образования имеются кальцинаты. На МРТ изменения при гиалиново-васкулярном варианте болезни Кастлемана обычно включают в себя неоднородный сигнал на Т1 и гиперинтенсивный сигнал на Т2 (Bonekamp et al., 2011).
При плазмоклеточном варианте болезни Кастлемана контрастное усиление после введения препарата выражено в меньшей степени, чем при гиалиново-васкулярном, что затрудняет дифференциальную диагностику с реактивными изменениями или опухолевым поражением лимфоузлов. Обызвествления нехарактерны. Очаг поражения может иметь неоднородный вид вследствие наличия внутренних участков некроза или фиброза. Плазмоклеточный вариант чаще имеет место при мультицентрической болезни Кастлемана.
1. Брыжейка тонкой кишки, поперечной ободочной поперечной и сигмовидной кишки представляет собой складку брюшины, обволакивающую поверхность кишечника, на которой «подвешены» и тонкая, и толстая кишка.
2. Большой сальник начинается от желудка и проксимальных отделов двенадцатиперстной кишки и протягивается в направлении переднего верхнего края поперечной ободочной кишки.
3. Помутнение брыжейки может быть обусловлено различными состояниями, включая отек, воспаление, кровоизлияние, брыжеечный панникулит, а также новообразования.
4. Поскольку и доброкачественные, и злокачественные заболевания могут приводить к помутнению брыжейки, для дифференциальной диагностики необходим точный подход, применимый на практике.
5. Брыжеечный панникулит и склерозирующий мезентерит, известные также как фитброзирующий мезентерит или липодистрофия брыжейки, являются редкими воспалительными состояниями, характеризующимися поражением корня брыжейки, причина которых неизвестна.
6. Склерозирующий инкапсулирующий перитонит, также известный как «абдоминальный кокон», является значительным осложнением перитонеального диализа, и характеризуется утолщением перитонеальных мембран, что приводит к снижению ультрафильтрации и, в конечном итоге, обструкции кишечника.
7. Туберкулезный перитонит обусловливает экссудативный асцит различного объема, мягкотканную инфильтрацию брыжейки и сальника, а также казеозный лимфаденит.
8. Заворот большого сальника может приводить к нарушению кровообращения в нем с развитием инфаркта в последующем.
9. Поздняя диагностика повреждений кишечника и брыжейки приводит к повышению заболеваемости и смертности, обычно вследствие кровоизлияния или перитонита, что ведет к развитию сепсиса. Повреждение брыжейки может проявляться либо разрозненными участками геморрагического пропитывания, либо активным кровотечением в брыжейку.
10. Десмоидные опухоли брыжейки выглядят как мягкотканные объемные образования с четкими либо расплывчатыми краями, с наличием тяжей, радиально расходящихся по направлению к окружающей жировой клетчатке, или имеющих «скрученный» вид.
11. Гиалиново-васкулярный вариант болезни Кастлемана может проявляться наличием объемного образования в брыжейке или забрющинном пространстве, характеризующегося легким контрастным усилением, которое имитирует забрюшинную лимфаденопатию или карциноид.
Гигантская гиперплазия лимфатических узлов шеи (болезнь Кастлемана) - лучевая диагностика
а) Терминология:
• Болезнь Кастлемана (БК)
• Мультицентрическая болезнь Кастлемана (МБК)
• Редко встречающаяся доброкачественная идиопатическая гиперваскулярная поликлональная гиперплазия лимфоидной ткани
• Клинические варианты: унифокальная (90%) и мультицентрическая
• Гистологические варианты:
о Гиалиновый васкулярный (90%)
о Плазмацитарный (<10%)
о Связанная с человеческим герпесвирусом (HHV-8)
о Неуточненная мультицентрическая болезнь Кастлемана
б) Визуализация:
• Чаще всего поражается средостение (70%), затем голова и шея (15%)
• >90% случаев поражение узлов головы и шеи одностороннее
• Умеренное или выраженное накопление контраста
• КТ с контрастированием: центральный рубец, не накапливающий контраст; встречается редко
• МРТ Т2: описывают гипоинтенсивные полосы; встречается редко
• При УЗИ имеет гипоэхогенную структуру с усиленным периферическим кровотоком
(Слева) КТ с КУ, аксиальная проекция у пациента с единичным пальпируемым образованием на шее, которое равномерно накапливает контраст. Визуализируется крупный лимфоузел, умеренно накапливающий контраст, рядом расположены сосуды. Был поставлен диагноз унифокальной гиалиново-васкулярной формы болезни Кастлемана. Полное излечение достигнуто путем удаления лимфоузла.
(Справа) МРТ Т1ВИ FS с КУ, другой пациент с гиалиново-васкулярной болезнью Кастлемана. Узлы правой яремной цепи однородно накапливают контраст. Узел, расположенный кзади, достигает больших размеров. Признаков воспаления или внекапсулярного распространения нет. (Слева) КТ с КУ, коронарная реконструкция. Крупный, однородный узел В правой яремной цепи, накапливающий контрастное вещество. Также видны мелкие узлы уровня IV и противоположной яремной цепи, которые накапливают контраст менее интенсивно.
(Справа) MPT Т2ВИ FS, коронарная проекция, тот же пациент. Крупный лимфоузел В с равномерным гиперинтенсивным сигналом. Признаков некроза узла или воспаления окружающих тканей нет. Также виден более мелкий, умеренно интенсивный узел.
в) Дифференциальная диагностика:
• Поражение лимфоузлов при неходжкинской лимфоме
• Реактивный аденит
• Дифференцированный рак щитовидной железы
• Параганглиома каротидного гломуса
г) Патология:
• Этиология неясна, вероятна связана с интерлейкином-6
• Наиболее распространена унифокальная форма, гиалиново-васкулярный тип, течение бессимптомное
• Реже встречается мультицентрическая форма, плазмоцитарный тип, развернутая клиническая картина
• Для постановки диагноза требуется толстоигольная биопсия или эксцизионная биопсия лимфоузла
д) Клинические особенности:
• Унифокальная форма: излечение после удаления
• Мультицентрическая форма: прогноз вариабелен, агрессивное течение
е) Диагностическая памятка:
• Данные КТ и МРТ неспецифичны
• Следует думать в случаях, когда увеличенный лимфоузел очень интенсивно накапливает контраст
Болезнь Кастлемана ( Ангиофолликулярная лимфоидная гиперплазия )
Болезнь Кастлемана – это лимфопролиферативное заболевание, которое поражает одну или несколько групп лимфатических узлов. Патология имеет невыясненную этиологию, среди факторов риска выделяют ВИЧ-инфекцию, аутоиммунные процессы, инфицирование герпесвирусами. Заболевание проявляется увеличением одного или нескольких лимфатических узлов, интоксикационным синдромом, диспепсическими и дизурическими явлениями. Для диагностики болезни Кастлемана проводится инструментальная визуализация (УЗИ, КТ, МРТ), биопсия лимфатических узлов. Лечение включает хирургическое удаление очагов гиперплазии, полихимиотерапию и иммунотерапию.
МКБ-10



Общие сведения
Необычные клинические проявления были впервые описаны американским патологом В. Кастлеманом в 1954 году. Спустя 2 года на основе полученных данных выделена нозологическая единица, которая получила название болезнь Кастлемана (БК), или ангиофолликулярная лимфоидная гиперплазия. В 1972 году установлены морфологические особенности заболевания и произведено его разделение на гистологические типы. Предполагаемая частота встречаемости – 1 случай на 100 тыс. населения, всего в литературе описано около 400 больных. У 70% пациентов симптоматика развивается в возрасте до 35 лет.
Причины
При изучении медицинских историй пациентов с БК установлен ряд ассоциированных патологий, которые повышают вероятность лимфопролиферативного синдрома. Болезнь Кастлемана сочетается с аутоиммунными процессами, множественной миеломой, POEMS-синдромом (11-24% случаев) и заболеваниями кожных покровов (13%). Независимым фактором риска называют ВИЧ-инфекцию, особенно ее терминальную стадию при уменьшении уровня CD4-лимфоцитов менее 200 клеток/мкл.
Патогенез
Ключевым звеном формирования болезни Кастлемана называют гиперпродукцию интерлейкина-6 (IL-6). Вещество участвует в иммунном ответе, процессах кроветворения и развитии острофазовой воспалительной реакции. Интерлейкин вырабатывается разными типами клеток в гиперплазированных лимфатических узлах. С его эффектами на лимфоциты и кровеносные сосуды связывают общие симптомы интоксикации, которые возникают при мультицентрической форме БК.
Такими же механизмами объясняется вирусная этиология заболевания. HHV-8 выделяет вирусный интерлейкин-6, который может напрямую связываться с клеточными рецепторами и вызывать ряд неопластических изменений. Вирус стимулирует выработку сосудистого эндотелиального фактора роста, который отвечает за увеличение проницаемости капилляров и повышенный неоангиогенез.
Классификация
По расположению очагов лимфатической гиперплазии разделяют локализованную и мультицентрическую формы. В зависимости от морфологии ранее выделяли два варианта болезни Кастлемана: гиалино-васкулярный (ГВВ) и плазмоклеточный (ПКВ). После уточнения причинных факторов заболевания была принята новая гистопатогенетическая классификация, согласно который признано существование 4-х варианта БК:

Симптомы болезни Кастлемана
Чаще всего заболевание поражает лимфатические узлы средостения. К типичным локализациям гиперплазии также относят шейные, подмышечные и забрюшинные лимфоузлы. Лимфатический узел имеет диаметр 1-25 см, чаще всего диагностируются опухоли размером 6-7 см. Кожа над ним не изменена, субъективные неприятные ощущения отсутствуют, поэтому пациенты редко обращаются к врачу на раннем этапе.
Мультицентрический и плазмоклеточный варианты патологии зачастую вызывают системные нарушения здоровья. У больных возникает субфебрильная лихорадка, повышенная потливость, мышечная слабость. Аппетит снижается, поэтому пациенты постепенно худеют. Гепатомегалия возникает у 63% людей с болезнью Кастлемана, в 33-79% случаев она сочетается с увеличением селезенки.
На поздних стадиях заболевания клинические проявления зависят от локализации гиперплазированной лимфатической ткани. Поражение узлов средостения сопровождается охриплостью голоса, затруднением дыхания и глотания, болями в грудной клетке. Разрастание внутрибрюшных лимфоузлов вызывает боли в животе, диспепсические расстройства, нарушения мочеиспускания.
Осложнения
Наиболее опасной признана мультицентрическая форма, которая зачастую сопровождается полиорганной недостаточностью – основной причиной гибели пациентов с синдромом Кастлемана. Ситуация ухудшается при сочетании болезни с саркомой Капоши и ВИЧ-инфекцией, на фоне которых присоединяются оппортунистические инфекции. Общая 5-летняя выживаемость находится на уровне 55%.
При локальных формах основной проблемой остается нарушение функции соседних органов. Поражение внутрибрюшных узлов чревато развитием механической кишечной непроходимости, нарушением поступления желчи в 12-перстную кишку. При поражении средостения возможна дыхательная недостаточность. При этом показатели выживаемости намного лучше: 94,5% пациентов живут дольше 5 лет после постановки диагноза.
Диагностика
При болезни Кастлемана требуется консультация врача-онкогематолога. Сначала проводится сбор жалоб и анамнеза, далее выполняется физикальный осмотр, Визуально и пальпаторно определяется лимфаденопатия, причем узлы могут быть разной плотности – от мягкой до каменисто твердой. В программу расширенной лабораторно-инструментальной диагностики входят следующие методы:
- УЗИ лимфатических узлов. Ультразвуковая диагностика назначается на первом этапе обследования, чтобы дифференцировать воспалительные и опухолевые процессы. С помощью сонографии удается изучить размеры, контуры и внутреннюю структуру лимфоузла.
- КТ и МРТ. Инструментальная визуализация используется для выявления лимфоидной гиперплазии, определения размеров и локализации пораженных лимфоузлов. На снимках опухолевая масса выглядит как гомогенное новообразование с четкими контурами и интенсивным накоплением контрастного вещества.
- Биопсия лимфоузлов. Для изучения гистологической структуры опухоли и верификации диагноза назначается эксцизионная биопсия, поскольку тонкоигольная пункционная биопсия недостаточно информативна. Уточнить диагноз позволяет иммуногистохимическое исследование образца ткани.
- Анализы крови. В гемограмме обнаруживают лейкоцитоз, тромбоцитоз, анемию и повышение СОЭ. Характерно возрастание уровня С-реактивного белка и других острофазовых показателей. В иммунограмме выявляют повышение интерлейкина-6, при мультицентрическом варианте определяют высокий уровень иммуноглобулином А, М G.
Дифференциальная диагностика
Для постановки диагноза болезни Кастлемана выполняется сложная дифференциальная диагностика между разными лимфопролиферативными патологиями. Необходимо исключить:
- ходжкинские и неходжкинские лимфомы;
- саркоидоз;
- гранулематоз Вегенера;
- гистиоцитоз Х.
При выраженном интоксикационном синдроме исключают реактивные иммунолимфопролиферативные процессы при вирусных, бактериальных и паразитарных инвазиях.

Лечение болезни Кастлемана
Консервативная терапия
Медикаментозное лечение – метод выбора при мультицентрических формах патологии Ситуация осложняется отсутствием единых клинических рекомендаций, поэтому методы терапии подбираются онкогематологами в индивидуальном порядке с учетом клинических особенностей каждого случая. На современном этапе развития медицины назначают такие группы препаратов:
- Цитостатики. Чтобы остановить клеточную пролиферацию, при используются препараты алкилирующего действия, противоопухолевые антибиотики антрациклинового ряда, полусинтетические производные подофиллотоксина.
- Моноклональные антитела. Наиболее изучена активность анти-CD20-антител (ритусуксимаб), которые обеспечивают стойкую ремиссию у 71% пациентов с тяжелыми формами синдрома Кастлемана. К новым направлениям терапии относят прием анти-IL-6-антител.
- Ингибиторы протеосом. Медикаменты снижают уровень интерлейкина 6 в плазме крови, тем самым уменьшая выраженность клинических симптомов и усиливая ответ на комбинированную терапию.
- Противовирусные лекарства. При доказанной корреляции болезни Кастлемана с инфицированием герпесвирусами назначаются этиотропные препараты. ВИЧ-положительным пациентам обязательно проводится антиретровирусная терапия по одной из стандартных схем.
Хирургическое лечение
При локализованных формах заболевания рекомендовано радикальное оперативное вмешательство – удаление пораженного лимфоузла с последующей гистоморфологической диагностикой. Наилучших результатов достигают при гиалино-васкулярном типе опухоли, которая не дает рецидивов. При мультицентрическом процессе хирургическое лечение назначается для удаления особо крупных очагов, которые вызывают компрессию соседних органов.
Прогноз и профилактика
У большинства пациентов с локализованными формами болезни Кастлемана удается достичь полного излечения. При мультицентрических вариантах прогноз менее благоприятный, особенно в группе больных со сниженным иммунным статусом. После лечения пациенты находятся под диспансерным наблюдением врача в течение 3 лет. Поскольку этиологические факторы заболевания точно не установлены, специфических профилактических мероприятий не разработано.
3. Болезнь Кастлемана (обзор литературы)/ А.Л. Меликян, Е.К. Егорова// Онкогематология. – 2016. – №2.
4. Клинико-морфологические особенности различных вариантов болезни Кастлемана/ А.Л. Меликян, Е.К. Егорова, А.М. Ковригина, И.Н. Суборцева// Терапевтический архив. – 2015. – №7.
Идиопатическая мультицентрическая болезнь Кастлемана

Ключевые слова
Полный текст
Введение
Рис. 1. Современная классификация БК.
Клинико-лабораторные проявления у больных с ИМБК (n=2)
Длительность течения до постановки диагноза, мес
Конгломерат медиастинальных л/у (51×40×60 мм)
Увеличение всех групп внутригрудных л/у (11×24 мм)
Увеличение подмышечных л/у
Увеличение подвздошных л/у (до 2,9 см)
Увеличение паховых и забрюшинных л/у (до 3,3 см)
Образование в мышце бедра
Гепатомегалия (до 20 см)
Тромбоциты, ×10 12
Общий белок (66–85,0 г/л)
Клинический случай 1
Больной М. 20 лет марте 2012 г. поступил в ФГБНУ «НИИР им. В.А. Насоновой» с жалобами: на подъемы температуры до 38,5ºС, одышку при физической нагрузке, покашливание, ощущение давления за грудиной, потерю массы тела до 5 кг за 5 мес.
Клинический случай 2
Больной А. 23 лет поступил в стационар ФГБНУ «НИИР им. В.А. Насоновой» в сентябре 2016 г. с жалобами на подъемы температуры до 39ºС, сопровождающиеся ознобами, ночными потами, выраженной сонливостью и повышенной утомляемостью, угреподобными пустулезными высыпаниями на коже спины, лица, нижних конечностей и периодическими послаблениями стула.
Из анамнеза: с 13 лет угреподобная сыпь на коже лица и спины. С 15 лет фебрильная лихорадка с максимальными значениями подъема температуры до 39ºС, сопровождающаяся ознобами и потливостью. Проводилась противовирусная и антибактериальная терапия без эффекта, выявлялось повышение СОЭ до 60 мм/ч, тромбоцитоз – 800 тыс./мкл, анемия – 120–100 г/л, СРБ – до 100 мг/мл, гиперпротеинемия с гипергаммаглобулинемией. Диагноз длительное время оставался неясным. Принимал Нимесил при подъемах температуры. В мае 2016 г. пациенту проведена позитронно-эмиссионная томография с КТ всего тела, очаги патологического накопления РФП в образовании размерами 6¥3¥2 см, расположенном по внутренней поверхности верхней трети левого бедра, а также очаги накопления в наружных подвздошных и забрюшинных л/у. Заподозрена саркома Юинга, проведено оперативное вмешательство с целью удаления образования, но тотальная резекция не удалась, так как опухоль близко прилежала к сосудисто-нервному пучку, в связи с чем пациенту проведена биопсии образования и удален увеличенный регионарный паховый л/у. В июне 2016 г. – повторная биопсия пахового л/у. Неоднократно проводились морфологические и иммуноморфологические исследования биопсированного образования и пахового л/у. На основании морфологических исследований фигурировало несколько диагнозов: нодулярный фасциит, гематома в процессе организации, реактивные изменения, формирование MALT-ткани, БК и IgG4-СЗ. Больной консультирован в ФГБНУ «НИИР им. В.А. Насоновой» и, учитывая высокие уровни IgG4 в сыворотке крови, госпитализирован для проведения дифференциальной диагностики между БК и IgG4-СЗ.
При поступлении: состояние средней тяжести, рост – 171 см, масса тела – 61 кг, температура – 38ºС. Послеоперационный рубец около 20 см на коже внутренней поверхности левого бедра. Угреподобная сыпь на коже спины, лица и конечностей (рис. 2, см. на цветной вклейке). Пальпируется край печени. По другим органам и системам без видимой патологии. Основные данные проведенного клинико-лабораторного обследования представлены в таблице. Данные позитронно-эмиссионной томографии и КТ с 18F-фтордезоксиглюкозой: определяются очаги патологического накопления в объемном мягкотканом образовании с гиперденсными включениями в толще приводящих мышц верхней трети левого бедра с макс. стандартизованным уровнем захвата (SUV) 6,1¥3,2¥2,7 см протяженностью 2,8 см; наружных подвздошных л/у слева, наибольшие конгломераты – кпереди от сосудов с макс. SUV 4,21 размерами до 2,2 см в диаметре, кзади от сосудов с макс. SUV 5,50, размерами 2,9¥1,4 см; кроме того, определяются множественные л/у по ходу наружных и внутренних подвздошных сосудов слева до 1,5¥1,0 см с накоплением радиофармпрепарата (РФП) не более SUV 2,75; пахово-бедренные л/у не увеличены; определяются множественные забрюшинные л/у, преимущественно парааортально слева, по ходу левой общей подвздошной артерии до уровня бифуркации аорты, размером до 1,5¥0,7 см в поперечнике, протяженностью 3,3 см, без очагового патологического накопления РФП (макс. SUV – 2,09); определяются многие плоские брыжеечные л/у до 1,4¥0,5 см без патологического накопления РФП; в других отделах на исследованном уровне очагов патологического накопления РФП не выявлено; печень увеличена до 20,1 см, структура однородная, без очагового накопления РФП. Магнитно-резонансная томография с контрастированием тканей левого бедра: состояние после оперативного вмешательства – биопсия образования левого бедра от июня 2016 г.; в мягких тканях левого бедра, в толще длинной приводящей мышцы определяется объемное образование округлой формы с четкими неровными контурами, неоднородной внутренней структурой, резко гипоинтенсивным ободком на Т2-взвешенных изображениях (ВИ) и Т1-ВИ (отложение гемосидерина?), без признаков усиления МР-сигнала после введения контрастного вещества (рис. 3, см. на цветной вклейке), образование прилежит к магистральному сосудисто-нервному пучку; прилежащие приводящие мышцы бедра с гиперинтенсивным на Т2-ВИ МР-сигналом, умеренным усилением МР-сигнала после введения контрастного вещества; определяются многочисленные л/у: поверхностные паховые с обеих сторон, до 18¥13 мм, внутренние паховые слева до 13¥12¥9 мм, поверхностные подвздошные слева до 29¥17¥18 мм, внутренние подвздошные л/у слева размером до 15¥9 мм, 19¥10,26¥9 мм; по сравнению с описанием предыдущего исследования – размеры визуализируемого образования прежние, отмечается увеличение числа и размеров лимфатических узлов.
Заключение
Используемые подходы в терапии ИМБК и IgG4-CЗ освещены как в зарубежной, так и в отечественной литературе [10, 15, 26, 29]. В наших наблюдениях применение комбинированной терапии метилпреднизолоном, циклофосфамидом и ритуксимабом, хорошо зарекомендовавшей себя при лечении IgG4-CЗ [31], оказалось недостаточно эффективным. Мы полагаем, что только тесное сотрудничество врачей различных специальностей будет способствовать как улучшению диагностики, так и разработке новых схем терапии ИМБК.
Читайте также:
