КТ, МРТ при опухоли Уортина
Обновлено: 01.05.2024
Категории МКБ: Доброкачественное новообразование большой слюнной железы неуточненное (D11.9), Доброкачественное новообразование других больших слюнных желез (D11.7), Доброкачественное новообразование околоушной слюнной железы (D11.0)
Общая информация
Краткое описание
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «6» ноября 2015 года
Протокол №15
Определение [3] (УД – С):
Опухоль - это патологический процесс, который возникает в результате пролиферации собственных клеток организма, отличается своей биологической сущностью и является реакцией организма на различные повреждающие факторы внешнего и внутреннего характера.
Доброкачественная опухоль – это новообразование, характеризующееся медленным ростом, отсутствием метастазирования и рецидивирования после полного удаления.
Название протокола: Доброкачественное новообразование больших слюнных желез.
Код протокола:
Код(ы) МКБ-10:
D11.0 Доброкачественные образования околоушной слюнной железы
D11.7 Доброкачественные образования других больших слюнных желез
D11.9 Доброкачественные образования большой слюнной железы неуточненное.
Сокращения, используемые в протоколе:
ОАК – общий анализ крови
ОАМ – общий анализ мочи
AЛT – аланинаминотрансфераза
ACT – аспартатаминотрансфераза
ЭКГ – электрокардиограмма
УЗИ – ультразвуковое исследование
КТ – компьютерная томография
МРТ – магнитно -резонансная томография
МСКТ – мультиспиральная компьютерная томография
Дата разработки протокола: 2015 г.
Категория пациентов: дети и взрослые.
Пользователи протокола: врачи челюстно-лицевые хирурги (взрослые и детские).
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация [1] (УД – А):
Международная гистологическая классификация опухолей полости рта и ротоглотки ВОЗ, раздел «Слюнные железы»:
I. Опухоли, исходящие из железистого эпителия.
Аденомы:
· Племорфная аденома.
· Миоэпителиома (миоэпителиальная аденома).
· Базально-клеточная аденома.
· Опухоль Уортина (аденолимфома).
· Онкоцитома (онкоцитарная аденома).
· Каналикулярная аденома.
· Аденома сальных желез.
Протоковая папиллома:
· Инвертированная протоковая папиллома.
· Внутрипротоковая папиллома.
· Сиаладенома апилярная.
Цистаденома:
· Папиллярная цистаденома.
· Муцинозная цистаденома.
II. Неэпителиальные опухоли.
Диагностика
Перечень основных и дополнительных диагностических мероприятий [4,6,7,8] (УД – С):
Основные (обязательные) диагностические обследования на амбулаторном уровне:
· УЗИ слюнной железы;
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· ОАК.
· МРТ слюнной железы.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК;
· Определение группы крови по системе АВО стандартными сыворотками;
· Определение резус фактора крови;
· Гистологическое исследование.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
· УЗИ слюнных желез;
· МРТ слюнных желез;
· Цитологическое исследование.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Диагностические критерии постановки диагноза:
Жалобы и анамнез:
Жалобы:
· на наличие безболезненного образования в области слюнной железы;
· деформация лица;
· косметический дефект;
Анамнез:
· медленный безболезненный рост в течение нескольких месяцев или лет.
Физикальное обследование:
· асимметрия лица за счет образования в области околоушной или поднижнечелюстной слюнной железы;
· при локализации опухоли в области подъязычной слюнной железы отмечается смещение языка в противоположную сторону;
· смещение миндалины в сторону глотки при локализации опухоли в области глоточного отростка околоушной слюнной железы;
Пальпация:
· образование безболезненное, бугристое, плотно-эластической консистенции;
· имеет четкие границы;
· подвижность опухоли зависит от глубины ее залегания.
Лабораторные исследования:
· ОАК - без изменений;
Инструментальные исследования:
· УЗИ слюнной железы при аденоме: образование размерами от 10,0 до 66,0 мм, овальной или округлой формы, с четкими контурами и неоднородной, гипоэхогенной структурой;
· УЗИ слюнной железы при липоме: образование размерами от 15,0 до 50,0 мм, овоидной формы, с типичной полосатой «перистой» эхогенностью структуры;
· МРТ или КТ: наличие образования в области слюнной железы с четкими, ровными контурами, повышенной плотности;
· Цитологическое исследование: отсутствие атипичных клеток, наличие клеток, характерных для доброкачественной опухоли;
· Цитограмма аденом характеризуется однородностью эпителиального компонента, пролиферирующий эпителий имеет некоторый полиморфизм ядер, без атипии;
· Гистологическое исследование материала: ткань образования построена из двух типов клеток: 1. Эпителиоцитов, формирующих железистые структуры. 2. Миоэпителиальных клеток, образующих строму. Типичной является хондроидная строма напоминающая гиалиновый хрящ.
Показания для консультации специалистов:
· консультация врача общей практики – при наличии сопутствующей патологии;
· консультация анестезиолога – с целью обеспечения общего обезболивания по показаниям;
· консультация врача лучевой диагностики – с целью интерпретации рентгенограммы, ультразвуковой эхограммы и компьютерной или магнитно-резонансной томограммы;
· консультация врача-онколога – при необходимости с целью исключения злокачественной опухоли.
Дифференциальный диагноз
Дифференциальный диагноз [5]:
| № | Нозология | Основные клинические дифференциально-диагностические критерии |
| 1 | Доброкачественное образование слюнной железы | Опухоль растет медленно, безболезненно. При пальпации образование безболезненное, бугристое, мягко-эластической или плотной консистенции, имеет четкие границы, подвижность опухоли зависит от глубины залегания. Из устья протока выделяется прозрачная слюна. Увеличения регионарных лимфоузлов не наблюдается. При пункции - клетки, характерные для доброкачественного процесса. Данные УЗИ исследования и магнитно-резонансной томографии свидетельствуют о наличии образования с четкими границами, отсутствии метастазов в регионарные лимфоузлы. |
| 2 | Злокачественное образование слюнной железы. | Быстрый рост образования, сопровождается болями. При расположении опухоли в области околоушной слюнной железы могут наблюдаться признаки поражения лицевого нерва (парез или паралич мимических мышц). Опухоль плотной консистенции, мелкобугристая поверхность, границы нечеткие, подвижность ограничена. Могут отмечаться кровянистые выделения из выводных протоков слюнных желез, метастазы. Пункция – при цитологическом исследовании обнаруживаются атипичные клетки. На магнитно-резонансных и компьютерных томограммах определяется образование с нечеткими границами, имеющее инфильтрирующий рост, могут быть обнаружены метастазы в регионарные лимфоузлы. |
| 3 | Слюннокаменная болезнь | При рентгенологическом исследовании, сиалографии, УЗИ, КТ (МСКТ) обнаруживается слюнной камень в железе или в протоке. При бимануальной пальпации иногда определяется в протоке камень. |
| 4 | Сиаладенит (острый, хронический) | На УЗИ обнаруживается увеличение железы воспалительного характера, данных за наличие опухоли нет. |
| 5 | Неспецифический лимфаденит околоушной или поднижнечелюстной областей. | При клинико-рентгенологическом и ультразвуковом исследовании изменений в железе нет. |
Лечение
Цели лечения:
· удаление опухоли околоушной слюнной железы с сохранением железы и ветвей лицевого нерва,
· при опухоли поднижнечелюстной слюнной железы – удаление образования вместе с железой.
· восстановление эстетического вида лица;
· восстановление функций челюстно-лицевой области.
Тактика лечения [1,2,6,9,10] (УД – С):
· Направление на госпитализацию и оперативное лечение в стационаре в плановом порядке.
· Оперативное лечение в стационаре.
· Медикаментозное лечение.
· Другие виды лечения.
· Дальнейшее ведение.
Немедикаментозное лечение:
· Режим больного – в ранний послеоперационный период – полупостельный с последующим переходом на общий.
· При оперативном вмешательстве стол №1 с переходом на стол №15.
· У детей до 3-х лет стол №16.
Хирургическое вмешательство [1,2,6,9,10] (УД – С):
1. удаление образования;
2. удаление образования с частичной сиаладенэктомией;
3. удаление образования с полной сиаладенэктомией;
Медикаментозное лечение, оказываемое на стационарном уровне:
| № | Препарат, формы выпуска | Дозирование | Длительность и цель применения |
| Антибиотикопрофилактика (один из нижеперечисленных препаратов) | |||
| 1 | Цефазолин (УД – В) | 1 г в/в, в/м (детям из расчета 50-100 мг/кг) | 1 раз за 30-60 минут до разреза кожных покровов; при хирургических операциях продолжительностью 2 часа и более – дополнительно 0,5-1 г во время операции с целью снижения риска развития послеоперационной раневой инфекции. |
| При аллергии на β-лактамные антибиотики | |||
| 3 | Линкомицин(УД – В) | ||
Другие виды лечения:
· ежедневная обработка раны растворами антисептиков;
· ирригация полости рта антисептическими растворами.
Индикаторы эффективности лечения:
· отсутствие новообразования в слюнной железе;
· восстановление функций слюнных желез;
Дальнейшее ведение:
· миогимнастика челюстно-лицевой области;
Препараты (действующие вещества), применяющиеся при лечении
| Ибупрофен (Ibuprofen) |
| Кетопрофен (Ketoprofen) |
| Линкомицин (Lincomycin) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
| Этамзилат (Etamsylate) |
Госпитализация
Показания для госпитализации:
Показания для экстренной госпитализации: нет.
Показания для плановой госпитализации:
· наличие опухоли в области слюнной железы, приводящей к деформации челюстно-лицевой области;
· нарушение эстетического вида лица;
· нарушение функции приема пищи.
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- Список использованной литературы: 1. Афанасьев В.В. Слюнные железы. Болезни и травмы: руководство для врачей. – М.: ГЭОТАР – Медиа, 2012. – 296с. 2. Кулаков А.А. Хирургическая стоматология и челюстно-лицевая хирургия. Национальное руководство / под ред. А.А. Кулакова, Т.Г. Робустовой, А.И. Неробеева. - М.: ГЭОТАР-Медиа, 2010. - 928 с. 3. Робустова Т.Г. Хирургическая стоматология: Учебник М.: Медицина, 2003. — 504 с., 3-е издание. 4. Муковозов И.Н. Дифференциальная диагностика хирургических заболеваний челюстно-лицевой области. МЕДпресс 2001. – 224 c. 5. Щипский А.В., . Афанасьев В.В. Диагностика хронических заболеваний слюнных желез с помощью дифференциально-диагностического алгоритма //Практическое руководство. – ГОУВУНМТ, 2001.- 535с. 6. Bialek E.J., Jakubowski W., Zajkowski P., Szopinski K.T., Osmolski A. US of the major salivary glands: anatomy and spatial relationships, pathologic conditions and pitfalls // Radiographics. – 2006. – N 26 (3).- P. 745-763. 7. Hayashi M., Ohshima T., Ohshima M. et al. Profiling of radicular cyst and odontogenic keratocyst cytokine prodaction suggests common growth mechanisms. J. Endod. 2008 Jan; 34(1): 14-21. 8. Kurdekar RS, Prakash J, Rana AS, Kalra P. - Non-syndromic odontogenic keratocysts: A rare case report. Natl J Maxillofac Surg. 2013 Jan;4(1):90-3. 9. Ochsenius G., Escobar E., Godoy L. et al. Odontogenic Cysts: Analysis of 2.994 cases of Chile. Med. Oral. Pathol. Oral. Cir Bucal. 2007; 12: E85-91. 10. Stoelinga P.J.W. The treatment of odontogenic keratocysts by excision of the overlying, attached mucosa, enucleation, and treatment of the bony defect with Carnoy solution. Oral. Pathol. Oral. Cir Bucal. 2008; 11. Cystic lesions of the jaws in edentulous patients: analysis of 27 cases. Lipa Bodner, Esther Manor, Michael Glazer, Peter A. Brennan. British Journal of Oral and Maxillofacial Surgery, Vol. 49, Issue 8, p643–646 November 12 2010. 12. Ariyan S, Martin J, Lal A. Cheng D, Borah GL, Chung KC, Conly J, Havlik R, Lee WP, McGrath MH, Pribaz J, Young VL. Antibiotic prophylaxis for preventing surgical-site infection in plastic surgery: an evidence-based consensus conference statement from the American Association of Plastic Surgeons. Plast Reconstr Surg.2015 Jun; 135(6) 13. Л.С. Страчунский, Ю.Б. Белоусов, С.Н. Козлов Практическое руководство по антиинфекционной антибиотикотерапии.
Информация
Список разработчиков протокола с указанием квалификационных данных:
1. Батыров Тулеубай Уралбаевич – главный внештатный челюстно-лицевой хирург МЗСР РК, врач челюстно-лицевой хирург высшей категории, профессор, кандидат медицинских наук, заведующий кафедрой стоматологии и челюстно-лицевой хирургии АО «Медицинский университет Астана».
2. Мирзакулова Улмекен Рахимовна – доктор медицинских наук, заведующая кафедрой хирургической стоматологии . РГКП на ПХВ «Казахского национального медицинского университета имени С.Д. Асфендиярова», врач высшей категории.
3. Садвокасова Лязат Мендыбаевна - кандидат медицинских наук, доцент кафедры Государственного медицинского университета г. Семей, врач-стоматолог и челюстно-лицевой хирург высшей категории.
4. Дырда Владимир Петрович – кандидат медицинских наук, заведующий челюстно-лицевого отделения КГП «Областная челюстно-лицевая больница г. Караганда, врач-стоматолог высшей категории, челюстно – лицевой хирург.
5. Табаров Адлет Берикболович – клинический фармаколог, РГП на ПХВ "Больница медицинского центра Управление делами Президента Республики Казахстан", начальник отдела инновационного менеджмента.Указание на отсутствие конфликта интересов: нет.
Рецензент: Жаналина Бахыт Секербековна - Главный внештатный челюстно- лицевой хирург Актюбинской области, врач высшей категории, профессор, заведующая кафедрой детской стоматологии и челюстно-лицевой хирургии РГКП на ПХВ «Западно-Казахстанского медицинского университета имени М.Оспанова».
Условия пересмотра протокола: Пересмотр протокола через 3 года и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.
КТ, МРТ при опухоли Уортина
КТ, МРТ при опухоли Вартина
а) Терминология:
1. Синонимы:
• Сосочковая лимфоматозная цистаденома, аденолимфома, лимфоматозная аденома
2. Определение:
• Доброкачественная опухоль с характерными гистологическими признаками: сосочковое строение, инфильтрация зрелыми лимфоцитами, кистозные измененияб) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Новообразование хвоста околоушной железы с четкими контурами и неоднородной паренхимой
• Локализация:
о В самой железе > около железы > верхние шейные лимфоузлы
о Чаще всего возникает в хвосте железы, кнаружи от угла нижней челюсти
о В 20% случаев множественная:
- Возможно возникновение сразу нескольких опухолей в одной железе, либо поражение обеих желез
- Множественные опухоли можно подразделить на синхронные и метахронные
• Размер:
о Обычно диаметром 2-4 см
о При отсутствии лечения могут достигать 10 см и более
• Морфология:
о Форма от округлой до овальной, контуры четкие, имеется капсула; опухоль единичная или множественная
о Характерно неоднородное строение паренхимы![КТ, МРТ при опухоли Вартина]()
(Слева) MPT Т2ВИ FS с КУ, аксиальная проекция. Гиперинтенсивное образование поверхностной доли околоушной железы, в толще новообразования имеются перемычки. Кистозную опухоль Вартина можно спутать с обыкновенной кистой.
(Справа) МРТ Т1ВИ FS с КУ, аксиальная проекция, этот же пациент. Низкоинтенсивное образование с наличием перемычек и периферическим кольцом накопления контраста. Кольцо накопления контраста позволяет отличить опухоль Вартина от обычных кист, но, в то же время, его можно принять за признак абсцедирования. Обратите внимание на то, что исчерченность жировой клетчатки, которая говорила бы в пользу абсцесса, отсутствует.2. КТ при опухоли Вартина:
• КТ с КУ:
о Солитарное небольшое округлое образование с четкими контурами по заднему краю наружной доли околоушной железы
о Кальцификаты отсутствуют
о Кистозный компонент присутствует в 30% случаев; тонкие, однородные стенки, плотность при КТ около 10-20 HU:
- Иногда встречаются крупные кисты, перегородки или множественные кисты:
Сложно дифференцировать от кисты первой жаберной щели, воспаленного лимфоузла, других кистозных образований
- Для опухоли Вартина больше характерно наличие узлов в толще стенки
о Накопление контраста в солидных образованиях минимально
о Динамическая КТ
- Быстрое накопление контрастного вещества с его последующим быстрым выведением3. МРТ при опухоли Вартина:
• Т1ВИ:
о ↓ интенсивность сигнала и у кистозных, и у солидных структур
о Содержимое кист может иметь высокий сигнал за счет наличия продуктов распада белка ±участков кровоизлияния
• Т2ВИ:
о У солидных образований интенсивность сигнала варьирует от средней до высокой
о У кист сигнал обычно гиперинтенсивный
• STIR:
о Улучшает визуализацию, особенно в случае кист
• ДВИ:
о Значение измеряемого коэффициента диффузии ниже, чем при доброкачественной смешанной опухоли, примерно соответствует таковому при злокачественных опухолях
• Т1 ВИ с КУ:
о Солидные образования контраст накапливают минимально
о Динамическая контрастная визуализация: быстрое накопление контрастного вещества с его быстрым выведением:
- Аналогично злокачественным опухолям4. Сцинтиграфия:
• ПЭТ:
о Повышен захват ФДГ:
Доброкачественные опухоли околоушной железы (Вартина, онкоцитома) иногда случайно обнаруживается при ПЭТ
• Технеций-99:
о Активно захватывается онкоцитами опухоли, в которых повышено содержание митохондрий
о Замедление «выведения» препарата после назначения слюногонных средств5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Для проведения предоперационного обследования достаточно КТ или МРТ с контрастированием![КТ, МРТ при опухоли Вартина]()
(Слева) КТ с КУ. Визуализируются множественные двусторонние округлые опухоли Вартина, плохо накапливающие контраст. Обратите внимание, что справа опухоль захватывает добавочную долю околоушной железы.
(Справа) КТ без КУ, аксиальная проекция. Наблюдаются множественные округлые опухоли Вартина. Контуры опухолей четкие, размеры варьируют. В 20% случаев заболевание носит множественную форму. Новообразования могут возникать как в одной, так и в обеих железах.в) Дифференциальная диагностика опухоли Вартина:
1. Доброкачественные лимфоэпителиальные образования при ВИЧ:
• Единичное образование одной железы может сильно напоминать опухоль Вартина
• В дифференциальной диагностике помогают гипертрофия небных миндалин и шейная лимфаденопатия2. Доброкачественная смешанная опухоль:
• Опухоль небольших размеров обычно имеет однородное строение и четкие контуры
• Крупные опухоли могут быть неоднородными и напоминать по своему виду опухоль Вартина3. Злокачественные опухоли околоушной железы:
• Аденокистозный рак околоушной железы:
о Опухоли низкой степени злокачественности могут иметь четкие контуры и напоминать опухоль Вартина
о Опухоли высокой степени злокачественности отличает явный инвазивный рост
о Часто встречается периневральное распространение
• Мукоэпидермоидный рак околоушной железы:
о Опухоли низкой степени злокачественности могут иметь четкие контуры и напоминать опухоль Вартина
о Опухоли высокой степени злокачественности отличает явный инвазивный рост
о Часто метастазирует в близлежащие лимфатические узлы4. Метастазы в околоушных лимфоузлах:
• Первичная опухоль - рак кожи ушной раковины или прилегающих участков
• Одно или несколько новообразований в толще железы, для которых характерен инвазивный рост
• Зона центрального некроза может напоминать кисты при опухоли Вартина5. Неходжкинская лимфома околоушной железы:
• Множественные солидные образования в околоушной железе, накапливающие контрастное вещество
• Присутствует шейная лимфаденопатия![КТ, МРТ при опухоли Вартина]()
(Слева) КТ с КУ, аксиальная проекция. В поверхностной доле околоушной железы имеется круглое образование, равномерно накапливающее контрастное вещество. Мелкие опухоли Вартина могут накапливать контраст равномерно, но крупные новообразования обычно характеризуются неоднородным накоплением контрастного вещества.
(Справа) КТ с КУ, аксиальная проекция. Латеральнее поднижнечелюстной железы, в области хвоста околоушной железы, имеется кистозное образование. В большинстве случаев опухоль Вартина возникает в пределах самой железы, однако некоторые новообразования прорастают из окружающих лимфатических узлов.г) Патология:
2. Макроскопические и хирургические особенности:
• Инкапсулированное мягкотканное округлое образование с гладкой поверхностью, разделенной на доли
• Ткань темного цвета с кистозными включениями, в которых содержится густая вязкая бурая жидкость, либо прозрачная желтовая жидкость с включениями кристаллов холестерола:
о В кистозных образованиях иногда встречаются сосочковые разрастания3. Микроскопия:
• Основной гистологической особенностью является наличие эпителиального и лимфоидного компонентов
• Сосочковые разрастания выстланы двойным эпителиальным слоем:
о Внутренний слой (в просвете): высокие столбчатые клетки, ядра которых направлены в сторону просвета
о Наружный слой (базальный): кубовидные или полигональные клетки с везикулярными ядрами
• Внутренний лимфоидный компонент сосочков состоит из зрелой лимфоидной ткани с герминативными центрамид) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Припухлость в области угла нижней челюсти (хвост околоушной железы)
о Болевой синдром отсутствует
о Множественные образования в 20% случаев
• Другие признаки/симптомы:
о Парез лицевого нерва встречается очень редко:
- Является признаком злокачественного процесса
• Клиническая картина:
о 90% пациентов являются курильщиками
о Заболеваемость выше у лиц, подверженных воздействию радиации3. Течение и прогноз:
• Доброкачественная опухоль с медленным ростом
• Малигнизируется менее чем в 1% случаев (рак, лимфома)
• «Рецидив» может быть следствием либо неполного удаления, либо возникновения второй метахронной опухоли4. Лечение:
• Для подтверждения доброкачественной природы требуется биопсия (или удаление)
• Цель лечения - полное удаление опухоли с захватом участка здоровой ткани без повреждения лицевого нервае) Диагностическая памятка:
1. Следует учесть:
• КТ с КУ помогает визулизировать кистозные участки в опухоли Вартина, наличие которых отличает ее от доброкачественной смешанной опухоли
• Т1 ВИ FS с контрастированием используется для определения плоскости прохождения лицевого нерва и уточнения локализации опухоли (в толще железы или рядом с ней)2. Советы по интерпретации изображений:
• Следует помнить о наличии множественных и двусторонний опухолей, поэтому следует внимательно оценивать состояние обеих желез
• При обнаружении у курильщика бессимптомных неоднородных множественных опухолей околоушной железы (или обеих желез) следует в первую очередь думать об опухоли Вартинаа) Терминология:
1. Синонимы:
• Папиллярная лимфоматозная цистаденома, аденолимфома, лимфоматозная аденома2. Определение:
• Доброкачественная опухоль с характерной гистопатологической картиной: папиллярные структуры, инфильтрация зрелыми лимфоцитами, кистозные изменения1. Общая характеристика:
• Лучший диагностический критерий:
о Хорошо отграниченное объемное образование хвоста околоушной железы с неоднородной паренхимой
• Локализация:
о Интрапаротидная » перипаротидная > верхние шейные лимфоузлы
о Самая частая опухоль хвоста околоушной железы над углом нижней челюсти
о 20%: множественное поражение:
- Множественные очаги в одной железе или с обеих сторон
- Могут быть синхронными или метахронными
• Размер:
о Обычно 2-4 см в поперечнике
о В отсутствие лечения >10 см в поперечнике
• Морфология:
о Округлая или овоидная инкапсулированная опухоль(и) с четкими краями
о Характерный признак — неоднородность паренхимы![КТ, МРТ при опухоли Уортина]()
(Слева) На аксиальной МРТ (Т2 ВИ FS) в доле околоушной железы визуализируется гиперинтенсивная опухоль в с перегородками. Кистозную опухоль Уортина можно спутать с простой кистой.
(Справа) На аксиальной MPT (Т1 ВИ С+ FS) у этого же пациента визуализируется гипоинтенсивная опухоль с перегородками и контрастирующимся «ободком». Контрастирование помогает отличить опухоль Уортина от пропой костной кипы, но и позволяет прийти к ошибочному заключению о паротидном абсцессе. Обратите внимание на отсутствие уплотнения окружающей жировой клетчатки, что нетипично для абсцесса.2. КТ при опухоли Уортина:
• КТ с КУ:
о Маленькие овоидные опухоли с ровными краями в задних отделах поверхностной доли околоушной железы
о Без кальцинатов
о КТ: в 30% кистозный компонент плотностью 10-20 ед. Хаунс-филда с тонкими и ровными стенками:
- Крупный кистозный компонент, перегородки или множественные прилежащие кистозные очаги:
Сложно дифференцировать с кистой первой жаберной щели, инфицированным лимфоузлом или другим кистозным образованием
- Муральный узел - более подозрительный признак опухоли Уортина
о Солидные компоненты минимально накапливают контраст
о Характер динамического контрастирования на КТ:
- Быстрое накопление и быстрое вымывание3. МРТ при опухоли Уортина:
• Т1 ВИ:
о Гипоинтенсивный сигнал в солидных и кистозных компонентах
о Возможен гиперинтенсивный сигнал в кистозных участках из-за белкового дебриса + кровоизлияний
• Т2 ВИ:
о Сигнал от промежуточного до гиперинтенсивного в солидном компоненте
о Гиперинтенсивный сигнал в кистозных очагах
• STIR:
о Очаги, особенно кистозные, более очевидны
• DWI:
о Значения ADC ниже, чем в доброкачественной смешанной опухоли (ДСО), но аналогичны карциноме
• Т1 ВИ С+:
о Минимальное контрастное усиление солидных компонентов
о Динамическое контрастирование: быстрое накопление и вымывание контраста
- Аналогично некоторым карциномам4. УЗИ при опухоли Уортина:
• Хорошо отграниченная анэхогенная опухоль (опухоли) с множественными анэхогенными участками в области нижнего полюса поверхностной доли околоушной железы
• Неоднородная эхотекстура кистозного компонента при наличии перегородок или в случае осложнений5. Сцинтиграфия:
• ПЭТ:
о Повышенное накопление ФДГ:
- Доброкачественные паротидные новообразования (опухоль Уортина, онкоцитома) часто случайно обнаруживаются на ПЭТ
• Технеций-99m
о Повышенное накопление в онкоцитах опухоли Уортина, содержащих большое количество митохондрий
о Отсроченное вымывание после использования препаратов, стимулирующих слюноотделение6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ или МРТ позволяют получить достаточно информации перед оперативным вмешательством![КТ, МРТ при опухоли Уортина]()
(Слева) На аксиальной КТ с КУ в околоушных железах определяются множественные двухсторонние опухоли Уортина овоидной формы, плохо накапливающие контраст. Обратите особенное внимание на опухоль в добавочной доле околоушной железы.
(Справа) На аксиальной КТ без КУ в левой околоушной железе визуализируются множественные овоидные, хорошо отграниченные опухоли Уортина различного размера. У 20% пациентов опухоли Уортина множественные (множественные очаги в одной железе или в обеих).в) Дифференциальная диагностика опухоли Уортина:
1. Доброкачественные лимфоэпителиальные поражения: ВИЧ:
• Односторонний единичный очаг может практически полностью имитировать опухоль Уортина
• Гиперплазия миндалин и шейная лимфаденопатия - вспомогательные дифференциальные признаки2. Доброкачественная смешанная опухоль околоушной железы:
• Маленькая ДСО: хорошо отграниченная однородная интрапаротидная опухоль
• Большие опухоли могут быть неоднородными и имитируют опухоль Уортина3. Злокачественные опухоли околоушной железы:
• Аденокистозный рак околоушной железы:
о Опухоли низкой степени злокачественности могут быть хорошо отграниченными, напоминая опухоль Уортина
о Инвазия-отличительный признак опухоли высокой степени злокачественности
о Часто обнаруживается периневральное распространение
• Мукоэпидермоидный рак околоушной железы:
о Опухоли низкой степени злокачественности могут быть хорошо отграниченными, напоминая опухоль Уортина
о Опухоли высокой степени злокачественности выглядят инвазивными (отличительный признак)
о Часто обнаруживаются метастазы в ближайших лимфоузлах4. Метастазы в паротидных лимфоузлах:
• Первичная злокачественная опухоль кожи уха или возле него
• Единичный очаг (или множественные очаги) с инвазивными краями
• Центральный некроз может имитировать кистозные изменения опухоли Уортина5. Неходжкинская лимфома околоушной железы:
• Множественные солидные интрапаротидные очаги, накапливающие контраст
• Шейная лимфаденопатия помогает отличить лимфому от опухоли Уортина![КТ, МРТ при опухоли Уортина]()
(Слева) На аксиальной КТ с КУ в поверхностной доле околоушной железы визуализируется округлая опухоль, равномерно накапливающая контраст. Маленькие опухоли Уортина могут контрастироваться равномерно, в то время как для больших в целом характерно неравномерное накопление контраста.
(Справа) На аксиальной КТ с КУ возле хвоста околоушной железы визуализируется кистозное образование снаружи от поднижнечелюстной железы. Хотя большинство опухолей Уортина возникают в околоушной железе, некоторые могут обнаруживаться и в перипаротидных лимфоузлах.1. Общая характеристика:
• Этиология:
о Доброкачественная опухоль из слюнных желез и лимфоидной ткани интра- и перипаротидных лимфоузлов, индуцированная курением
о Теория гетеротопии паренхимы слюнных желез в интра- и перипаротидных лимфоузлах
о Сообщается о связи с вирусом Эпштейна-Барр:
- У пациентов с множественным или двухсторонним поражением
• Сопутствующие нарушения:
о Выше заболеваемость у пациентов с аутоиммунными заболеваниями
• Эмбриология:
о «Поздняя инкапсуляция» околоушной железы с инкорпорацией лимфоидной ткани/лимфоузлов в границах поверхностного листка глубокой фасции шеи:
- Опухоль Уортина возникает в этой лимфоидной ткани2. Макроскопические и хирургические особенности:
• Инкапсулированная мягкая опухоль овоидной формы с ровными волнистыми краями
• Ткань цвета загара с кистозными пространствами, содержащими вязкую коричневую слизь или текучую желтую жидкость с кристаллами холестерина:
о В кистозных участках могут обнаруживаться выбухающие сосочки3. Микроскопия:
• В гистопатологической картине преобладают эпителиальный и лимфоидный компоненты
• Выбухающие сосочки выстланы двухслойным эпителием:
о Внутренний (просветный) слой: вытянутые столбчатые клетки с ядрами, ориентированными к просвету
о Наружный (базальный) слой: кубические или полигональные клетки с везикулярными ядрами
• Лимфоидный компонент выбухающих сосочков образован скоплениями зрелых лимфоцитов с герминальными центрами1. Проявления:
• Типичные признаки/симптомы:
о Опухоль угла нижней челюсти (хвоста околоушной железы)
о Безболезненная
о Множественные образования - 20%
• Другие признаки/симптомы:
о Слабость мышц в зоне иннервации лицевого нерва (очень редко) - подозрительный признак злокачественности
• Клинический профиль:
о 90% пациентов с опухолью Уортина - курильщики
о Заболеваемость увеличивается при лучевой терапии2. Демография:
• Возраст:
о Средний возраст обнаружения: 60 лет
• Пол:
о М:Ж= 3:1 (старые данные)
о Согласно современным данным мужчины и женщины заболевают примерно одинаково (вероятно, в зависимости от стажа и интенсивности курения)
• Эпидемиология:
о Вторая самая частая доброкачественная паротидная опухоль (после ДСО)
о 10% всех эпителиальных опухолей слюнной железы
о 12% доброкачественных опухолей околоушной железы
о В 20% множественное поражение: одно- или двухстороннее, синхронное или метахронное
о 5-10% опухолей экстрапаротидные (перипаротидные опухоли и поражение верхних шейных лимфоузлов)3. Течение и прогноз:
• Медленно растущая доброкачественная опухоль
• О злокачественной трансформации (в рак или лимфому) сообщается в • «Рецидив» опухоли Уортина может быть следствием неполной резекции или наличия второго метахронного новообразования4. Лечение:
• Биопсия (или эксцизия) для подтверждения доброкачественности
• Цель - резекция опухоли без повреждения интрапаротидного сегмента лицевого нерва1. Следует учесть:
• Мелкие кисты, обнаруживаемые в опухоли Уортина на КТ с КУ, помогают отличить ее от маленькой ДСО
• Т1 С+FS для уточнения локализации опухоли (интра-или пери-паротидная) и определения плоскости лицевого нерва2. Советы по интерпретации изображений:
• Тщательно ищите множественные и двухсторонние поражения
• Множественные или двухсторонние неоднородные объемные образования околоушной железы с ровными краями у курильщика в отсутствие симптоматики должны расцениваться как опухоли УортинаКТ и МРТ диагностика опухоли Уортина
Признаки опухоли Уортина околоушной железы на снимках КТ и МРТ мягких тканей лица
Метод выбора
Проводят ли КТ головы при опухоли Уортина слюнной железы
- Сложная внутренняя структура, состоящая из элементов пониженной плотности, а также кистозных и многокамерных элементов
- После введения контрастного вещества наблюдается различное усиление - от слабого до интенсивного.
Что покажут снимки МРТ головы при опухоли Уортина
- Обычно изо- или гипоинтенсивное образование на Т1-взвешенном изображении
- Участки с высокой интенсивностью сигнала на Т1-взвешенном изображении свидетельствуют о наличии кист с высоким содержанием белка или кровоизлиянием
- Промежуточная и высокая интенсивность сигнала на Т2-взвешенном изображении
- Умеренное усиление после введения гадолиния.
Отличительные признаки
- Опухоль обычно расположена поверхностно в задней части околоушной железы
- Неоднородное образование с четкими границами
- 30% выглядят как кистозные структуры
- Сосочковые узловые разрастания на стенке кисты
- Кальцинаты отсутствуют.
Что хотел бы знать лечащий врач
- Распространение опухоли
- Диагноз
- Признаки злокачественности в сомнительных случаях.
Какие заболевания могут иметь симптомы опухоли Уортина
Полиморфная аденома
- Четко отграниченная опухоль с интенсивным, но неоднородным усилением после введения контраста
- Может содержать кальцинаты
- Крупные опухоли часто имеют дольчатое строение и грушевидную конфигурацию, распространяются в глубокие отделы железы.
Мукоэпидермоидный рак
- Твердое болезненное образование
- Часто развивается неврит лицевого нерва
- Плохо отграничен от окружающих тканей
- Раннее метастазирование в лимфатические узлы
- Некоторые опухоли имеют кистозную структуру с очагами некроза и кровоизлияний
Лимфома
-Округлое образование, накапливающее контраст, распространяется на лимфатические узлы внутри околоушной железы
-Диффузное усиление с поражением паренхимы
Лимфоэпителиальная киста
- Обычно развивается при ВИЧ-инфекции
- Четко отграниченное гомогенное кистозное образование с тонкой стенкой
- Часто двустороннее поражение
- Резекция опухоли в пределах здоровых тканей, избегая повреждения лицевого нерва.
Врачи каких специальностей диагностируют и лечат опухоль Уортина
- ЛОР (осмотр пациента)
- Лицевой хирург (удаление опухоли)
Прогноз
- Вероятность рецидива не установлена в связи с мультицентричностью поражения и частым наличием других мелких узловых образований в железе.
Возможные осложнения и последствия
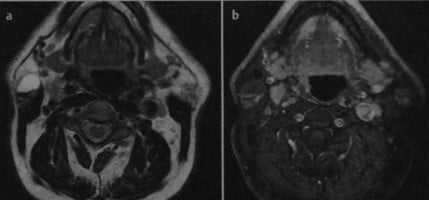
![Снимки МРТ и КТ. Опухоль Уортина]()
Опухоль Уортина. Последовательность STIR, фронтальная проекция (а): гиперинтенсивное образование в нижней части правой околоушной железы. На Т1 -взвешенном изображении (b) образование гипоинтенсивно по отношению к железистой ткани.
![Снимки МРТ и КТ. Опухоль Уортина]()
В горизонтальной проекции наблюдается высокая интенсивность сигнала переднего кистозного компонента на Т2-взвешенном изображении (а) и низкая интенсивность сигнала на Т1 -взвешенном изображении после введения гадолиния (b). Солидный задний компонент усиливается на Т1 -взвешенном изображении (b).
Что показывает УЗИ слюнных желез?
Нахождение новообразований на УЗИ слюнных желез относительно редкое явление. Большинство из них являются доброкачественными (70-80%) и обнаруживаются в околоушной железе (80-90%). Примерно от 10 до 12% всех новообразований слюнных желез локализуются в поднижнечелюстной железе, но почти половина этих новообразований являются злокачественными.
Доброкачественные опухоли
На практике обычно распространены доброкачественные новообразования больших слюнных желез, которые нам встречались на УЗИ – это плеоморфные аденомы (смешанные опухоли) и опухоль Уортина (аденолимфома, папиллярная цистаденома). В клинической картине они выражаются как медленно растущее безболезненное образование.
![]()
Плеоморфные аденомы
Плеоморфные аденомы чаще всего возникают в околоушной железе (60-90%) на четвертом и пятом десятке жизни, но может возникать в любом возрасте. Наблюдается незначительное преобладание женщин. Плеоморфные аденомы на УЗИ слюнных желез чаще одиночные и односторонние. Они растут медленно и могут протекать бессимптомно. Не леченные плеоморфные аденомы могут подвергаться злокачественной трансформации после нескольких лет от их возникновения. В исключительных случаях, плеоморфные аденомы бывают клинически агрессивные, они могут метастазировать и даже приводить летальному исходу.
На УЗИ слюнной железы, плеоморфные аденомы имеют гипоэхогенную структуру, с четко определенными границами опухоли с акустическим повышением кзади и могут содержать кальцификаты. Особенность формы образования отмечается в дифференциальной диагностике. Васкуляризация в плеоморфной аденоме зачастую крайне слабая или вообще отсутствует (даже при использовании режима чувствительного энергетического допплера), но в некоторых случаях может быть интенсивным. После неадекватной операции, плеоморфные аденомы часто рецидивируют, обычно мультифокально.
Опухоль Уортина
Опухоль Уортина считается следующей по своей распространенности доброкачественной опухолью слюнных желез на УЗИ (5-10% всех доброкачественных новообразований). Она чаще всего возникает у мужчин между пятой и шестой декадами жизни. Связь между курением и развитием опухоли Уортина была доказана. Опухоль на ульразвуковом сканировании обычно одиночная, односторонняя, и медленно растет. В примерно от 10 до 60% случаев, опухоли могут происходить с двух сторон или мкльтифокально, иногда она растет несинхронно в разных железах и проявляется клинически в разное время.
Спорадически, эпителиальный компонент опухоль Уортина может подвергнуться злокачественной трансформации. На УЗИ опухоль выглядит в виде овальной формы, гипоэхогена, с четко определенными границами и часто содержит множество анэхогенных зон. Образование при ЦДК часто гиперваскуляризировано.
Диагноз опухоль Уортина может быть подкреплена результатами сцинтиграфией с технецием-99m, которая выявляет «горячие» опухоли из-за увеличения поглощения радионуклеида опухолью. Формы плеоморфной аденомы и опухоли Уортина схожи, поскольку содержат анэхогенные зоны. Поэтому этот признак довольно обычен, и не патогномоничен, так как может быть найден во многих других новообразованиях, включая злокачественные.
Другие доброкачественные опухоли
Другие доброкачественные опухоли (онкоцитома, базально-клеточная аденома) менее часто возникают в слюнных железах. Их дифференциация не возможна по данным УЗИ. Среди неэпителиальных поражений встречаются гемангиомы, липомы и невриномы или шванномы, которые также могут быть обнаружены в слюнных железах при ультразвуковом сканировании.
Гемангиома, наиболее частая опухоль у детей грудного возраста, обычно проявляется как неоднородное поражение с синусоидальными пространствами и кальцификатами, представляющих флеболиты. Гемангиоэндотелиома околоушной железы - это доброкачественная опухоль, которая представлена в младенчестве. Она обычно большая и довольно быстро растет, если изначально образование маленькое, то его могут не заметить при рождении, но она становится очевидной только после роста самого ребенка.
Липомы, как правило, овальные, с четкими полями, неоднородной гипоэхогенной и гиперэхогенной линейной структуры, равномерно распределенных в пределах поражения как поперечнополосатый рисунок.
ЗЛОКАЧЕСТВЕННЫЕ НОВООБРАЗОВАНИЯ НА УЛЬТРАЗВУКОВОМ СКАНИРОВАНИИ
Наиболее распространенным злокачественным новообразованием, происходящим в слюнных железах является мукоэпидермоидная карцинома и аденоидные кистозные карциномы. Плоскоклеточная карцинома, ацинарно-клеточная карцинома и аденокарциномы встречаются реже. Менее 30% фокальных очагов в околоушной железе, выявляемых на УЗИ, являются злокачественными, в то время как почти 50% очаговых образований в подчелюстной железе являются злокачественными. В отличие от доброкачественных новообразований, злокачественные опухоли могут быстро расти, могут быть мягкими или болезненна при пальпации, а также вызывают парез лицевого нерва или его паралич.
Мукоэпидермоидная карцинома возникает в основном у людей между 30 и 50 годами. Макроскопический вид опухоли, а также ее ультразвуковая визуализация, в основном, зависит от уровня злокачественности. Хорошо дифференцированные опухоли на УЗИ могут быть похожи на доброкачественные опухоли. Аденоидная кистозная карцинома, которая является медленно растущей опухолью, показывает определенную тенденцию к инфильтрации в нерв (а значит возникает боль), и часто дает поздние метастазы. Классические черты на УЗИ при малодифференцированных или больших злокачественных новообразованиях слюнных желез такие же, как в других органах или тканях.
К особенностям злокачественных новообразований слюнных желез при ультразвуковой диагностике относятся следующие: неправильная форма, неровные границы, размыты поля и неоднородная гипоэхогенная паренхима. Однако, злокачественные опухоли также могут быть однородными и хорошо определенными. Внутренняя структура злокачественной опухоли на УЗИ у нас может быть не только солидной, но и кистозной или кистозно-солидной. Злокачественные опухоли могут иметь округлую форму, похожую на плеоморфную аденому.
Васкуляризация злокачественных опухолей не является патогномоничным при оценке цветового допплеровского картирования или энергетического допплера, поэтому УЗИ не дает достоверную дифференциацию между доброкачественными и злокачественными опухолями слюнных желез. Однако, есть предположение, что высокая васкуляризация и значительная пиковая систолическая скорость кровотока должны вызывать подозрение на злокачественность. При обследовании пациентов в Красноярске мы пришли к выводу, что опухоли, демонстрирующие увеличение индекса сосудистого сопротивления во внутриопухолевом кровотоке, имеют повышенный риск малигнизации. Наличие метастатического осложнения, сопровождающие опухоль слюнной железы, проявляется поражением лимфатических узлов, убедительно говорит о злокачественности.
Метастазы
Слюнных желез очень редко дают метастазы. Первичные опухоли слюнных желез метастазируют в близко расположенные области головы и шеи, а также на более отдаленные части тела. С другой стороны, меланома, рак молочной железы и рак легких могут давать метастазы в интрапаротидные лимфатические узлы. Крайне редко бывают метастазы от рака почки. На УЗИ метастазы могут быть хорошо определены и обычно имеют овальные формы. Иногда довольно трудно на ультразвуком сканировании дифференцировать множественные метастатические поражения от некоторых видов воспаления, синдрома Шегрена и гранулематозной болезни.
ЛИМФОМА
Слюнные железы также могут быть затронуты лимфомой. Однако, первичное вовлечение встречается редко. Они, как правило, возникают как одностороннее системное заболевание. Клинически, лимфома слюнных желез чаще всего проявляться в виде безболезненного, прогрессирующего отека. Они обычно связаны с аутоиммунными заболеваниями, чаще всего с синдромом Шегрена, иногда с ревматоидным артритом.
При проведении УЗИ в случае лимфомы слюнных желез можно наблюдать одиночные, гипоэхогенные, однородные или неоднородные поражения, которое имеет овальную или округлую форму с нерегулярными границами и иногда содержит гиперэхогенные септы или полоски. Однако эти признаки не патогномоничны, и не позволяют достоверно определить лимфому и дифференцировать ее от других опухолевых или неопухолевых заболеваний околоушной слюнной железы только по данным УЗИ.
КИСТЫ
Простые кисты достаточно редко встречаются в слюнных железах. Их можно разделить на врожденные или приобретенные. Часть приобретенных кист развиваются вследствие закупорки слюнных протоков при наличии опухоли, камня, или воспаление. В клинической картине имеет место безболезненная припухлость, но при бактериальном заражении они могут воспаляться. Особенности кисты являются хорошо определяемые края, безэховое содержимое, повышенной эхогенности задняя акустическая тень и аваскулярность на энергетическом или цветовом допплеровском картировании. Доброкачественные поражения лимфоэпителиального характера у ВИЧ-позитивных пациентов могут проявляться как множественные кисты.
ЭФФЕКТЫ ОБЛУЧЕНИЯ
Большие слюнные железы часто облучаются во время лучевой терапии новообразований головы и шеи. Основным отрицательным последствием такого лечения будет ксеростомии, вызванной функциональными и структурными нарушениями паренхимы слюнных желез. Потеря функции слюнных желез, существенно снижает качество жизни пациента.
Наиболее полезным методом для оценки выделительной функции слюнных остается сцинтиграфия. Позитронно-эмиссионная томография (ПЭТ) открывает новые возможности для изучения индивидуальной реакции слюнных желез к облучению. После облучения на УЗИ слюнные железы становится гипоэхогенными и неоднородными по структуре, а также они увеличиваются в размерах при острой фазе и в дальнейшем становятся меньше из-за атрофии.
Травматические повреждения слюнных желез встречаются чаще всего в околоушной железе, потому что другие крупные слюнные железы находятся под защитой челюсти. После травмы слюнной железы, на УЗИ хорошо демонстрируется образовавшаяся гематома, другие скопления жидкости (например, сиалоцеле), или свищ в околоушной железе и окружающими структурами. Подозрение на повреждение лицевого нерва или протока Стенсена требует дополнительного применения других методов визуализации (КТ, МРТ, сиалография).
Читайте также:
- Вывих коленного сустава. Диагностика и лечение
- Рентгенограмма, КТ при псевдообструкции толстой кишки
- Вторичная сидеробластическая анемия - анемии, вызываемые изониазидотерапией и отравлением свинцом
- Разрыв аорты, псевдоаневризмы, аортит. Опухоль сердца - миксома
- Лечение повреждений печени. Лечение повреждений селезенки.