Кистома яичников: диагностика, симптомы и лечение кистомы яичника
Обновлено: 06.05.2024
Цистаденома яичника — доброкачественная опухоль кистозного строения. Цистаденома представляет собой гладкое подвижное новообразование с эластичными плотными стенками, содержащее прозрачную серозную жидкость. В среднем её размер составляет от 3 до 15 см, но в отдельных случаях встречаются гигантские цистаденомы размером 30 см и более. Цистаденома встречается чаще всего у женщин репродуктивного возраста и в пременопаузе, реже в постменопаузе.
Причины развития цистаденомы
Причина развития цистаденомы на данный момент точно не установлена. Превалирует мнение, что основной причиной развития кистозных новообразований яичника служит нарушение процесса заживления функциональных кист, образующихся в результате овуляции. В норме фолликулярная киста, образовавшаяся на месте фолликула, подвергается обратному развитию и исчезает; при наличии факторов риска нарушается отток жидкости из полости кисты, и таким образом формируется доброкачественное новообразование. Отмечено, что у женщин, перенесших ранее оперативное вмешательство на яичниках, доброкачественные новообразования встречаются чаще, что может быть связано с компенсаторной гипертрофией яичника.
К факторам риска развития цистаденомы, помимо выполненного ранее оперативного вмешательства, относятся:
- Сопутствующие гинекологические патологии, в первую очередь воспалительного характера,
- Раннее менархе,
- Поздняя менопауза,
- Раннее начало половой жизни,
- Генетическая предрасположенность,
- Гормональные нарушения, например, избыточная продукция организмом эстрогенов или же заболевания щитовидной железы, сопровождающиеся нарушениями секреции её гормонов,
- Хронические воспалительные процессы в малом тазу,
- Высококалорийная диета, вредные привычки.
Виды цистаденом
Выделяют несколько видов цистаденом согласно их строению:
- Простая серозная цистаденома. По частоте встречаемости составляет 10% от всех видов кистозных новообразований и около половины серозных новообразований. Преимущественно встречается однокамерная цистаденома, но могут выявляться цистаденомы с двумя и более камерами. Чаще поражается левый яичник, так как в нём в течение репродуктивного периода чаще созревают яйцеклетки, но примерно в 10% эти новообразования двусторонние.
- Папиллярная серозная цистаденома. Основная отличительная особенность этого вида — наличие на внутренней поверхности папилломоподобных выростов, которые растут от стенок к центру цистаденомы. Хотя папиллярные цистаденомы растут медленнее, нежели простые, они имеют склонность к озлокачествлению. Согласно потенциалу к злокачественному перерождению серозные папиллярные цистаденомы подразделяют на доброкачественные, злокачественные и пограничные.
- Муцинозная цистаденома. Отдельная разновидность доброкачественной эпителиальной муцинозной опухоли, особенностью которой является высокое содержание слизи и белка муцина в жидкостном содержимом кисты. Составляет до 30% всех доброкачественных опухолей яичников. Чаще (в 50-70% случаев) эти опухоли односторонние, многокамерные благодаря росту многочисленных перегородок, достигают крупных размеров — до 10-50 см. Муцинозные цистаденомы, в отличие от серозных, возникают в более старшем возрасте — 50-60 лет. Характеризуются быстрым ростом. При разрыве стенки образования возникает асцит и псевдомиксома брюшины.
Симптомы цистаденомы яичника
Цистаденома, как и любая другая опухоль яичника, может в течение очень длительного срока никак себя не проявлять. Появляющиеся по мере роста цистанденомы симптомы имеют неспецифический характер и могут быть следующими:
- увеличение живота в объёме (при одностороннем поражении — асимметричное), чувство его переполнения или вздутия;
- чувство быстрого насыщения при приеме пищи или потеря аппетита;
- хроническая боль или тянущие ощущения в животе, особенно в нижних его отделах;
- ощущение инородного тела,
- учащенное мочеиспускание или ложные позывы к мочеиспусканию,
- запоры,
- болезненность при половом акте,
- нарушения менструального цикла, появление дисфункциональных маточных кровотечений.
В случае возникновения осложнений, таких, как перекрут ножки, разрыв цистаденомы, кровоизлияние в полость кисты, нагноение, возникают симптомы «острого живота» — резкая боль в нижних отделах живота, усиливающаяся при пальпации, небольшое повышение температуры, появление большого количества лейкоцитов в крови. Возможно развитие синдрома Мейгса — появление асцита или гидроторакса (выпот в брюшную и грудную полости соответственно).
Диагностика цистаденомы яичника
Диагностика начинается с подробного сбора анамнеза с особым вниманием к семейному, так как существует генетическая предрасположенность к развитию цистаденом. Показан осмотр в зеркалах, бимануальное ректовагинальное исследование. Проводится трансвагинальное ультразвуковое исследование, при выявленных больших размерах опухоли оно дополняется трансабдоминальным исследованием. Также возможно выполнение КТ или МРТ органов малого таза в случае подозрения на наличие злокачественного процесса или при малой информативности данных ультразвукового исследования.

Пункция образований яичника кистозного строения, к которым относится цистаденома, с диагностической целью не рекомендована, так как, по данным современной литературы, достаточно часты ложноотрицательные результаты; кроме того, возможно развитие осложнений, связанных с данной манипуляцией.
Для исключения злокачественного процесса может быть назначен анализ крови на онкомаркеры, в первую очередь СА125 и СА19-9. Однако следует помнить, что повышение маркера СА125 не всегда однозначно свидетельствует о развитии рака — уровень может повышаться и при наличии активного воспалительного процесса.
В качестве дополнительных методов обследования следует упомянуть гастроскопию и колоноскопию. Выполнение гастроскопии позволит исключить рак желудка, так как для него характерно метастазирование в яичник (так называемый метастаз Крукенберга).
Проведение колоноскопии дозволит исключить поражение нижних отделов кишечника в случае, если произошло озлокачествление цистаденомы.
Лечение цистаденом
Цистаденома, будучи обнаруженной на ранней стадии своего развития, может быть оставлена под наблюдением, так как кисты яичника с самопроизвольному регрессу. Обычно выжидательная тактика применяется при размере образования менее 10 см и без явных признаков злокачественной опухоли по результатам УЗИ. Контроль осуществляется путём ультразвукового исследования.
В случае отсутствия положительной динамики при наблюдении или же выявления кист большего размера назначается консервативная терапия, в первую очередь приём гормональных контрацептивов, для уменьшения размеров кисты или предотвращения её дальнейшего роста. Механизм действия заключается в снижении уровня эстрогенов и подавлении овуляции. Дополнительно могут быть назначены витамины (А, Е, С, В1, В6, фолиевая кислота) и общеукрепляющие препараты (лимонник, элеутерококк), физиотерапия.
В случае, если в течение 2-3 менструальных циклов консервативная терапия не оказала значимого влияния на рост кисты, а также в случае изначально большого размера кисты (5 см и более) показано хирургическое лечение. На данный момент такие операции проводятся преимущественно лапароскопическим путём в силу его меньшей травматичности, но цистаденомы гигантских размеров требуют выполнения стандартной лапаротомии. Во время операции проводится вылущивание кисты или резекция поражённого участка яичника с максимально возможным сохранением здоровой ткани у пациенток репродуктивного возраста. У женщин с цистаденомой размером более 3 см или же в постменопаузе возможно удаление всего яичника вместе с соответствующей маточной трубой или без неё. Во время операции вне зависимости от доступа требуется тщательный осмотр прилежащей брюшины, так как её поражение может быть признаком наличия злокачественного компонента.
При цистаденоме, которая проявляется болевым синдромом, нарушением функции яичников, которая сохраняется более двух менструальных циклов, является однокамерной и не имеет признаков опухолевого процесса, возможна пункция и аспирация её содержимого под контролем ультразвукового исследования или под визуальным контролем при лапароскопическим доступом. С помощью вагинального ультразвукового датчика и пункционной насадки в полость кисты вводят иглу. Содержимое кисты аспирируют и отправляют на цитологическое исследование, а в полость вводят 10-15 мл этилового спирта, обладающего склерозирующим действием. Аспирационная методика предназначена преимущественно для женщин репродуктивного и пременопаузального возраста, в постменопаузе она применяется только для купирования симптомов при сопутствующем высоком операционном риске. При несомненной малой травматичности данной операции она обладает существенным недостатком — весьма высок риск рецидива цистаденомы.
В случае выявления папиллярной серозной цистаденомы удалённое образование подлежит срочному гистологическому исследованию. В случае, если была выявлена пограничная опухоль, выполняется удаление яичника в комплексе с маточной трубой со стороны кисты, биопсия второго яичника и удаление части брюшины.
В ряде случаев муцинозная цистаденома яичника является не самостоятельным заболеванием, а метастазом высокодифференцированной муцинозной аденокарциномы аппендикса, не диагностированной ранее. Поэтому в клиническом руководстве рекомендуется обязательное проведение срочного гистологического исследования удалённой цистаденомы с целью решения вопроса о целесообразности аппендэктомии.
Развитие осложнений является показанием к экстренному хирургическому вмешательству в силу их жизнеугрожающего характера.
Особенности лечения цистаденом во время беременности
Серозные цистаденомы яичников, особенно небольших размеров, не являются препятствием к зачатию и вынашиванию плода, поэтому могут быть случайной находкой при выполнении скринингового УЗИ в рамках ведения беременности.
Частота встречаемости цистаденом во время беременности невысока и составляет около 2%. В большинстве случаев образования обнаруживаются в течение первого триместра и способны к спонтанной регрессии в 80-95% случаев.
Сами по себе цистаденомы не вредят беременности, но, во-первых, при значительных размерах могут стать механическим препятствием во время процесса родов, а, во-вторых, хоть частота развития осложнений невысока, таковой риск существует. Поэтому, принимая решение о тактике лечения цистаденомы, необходимо соотнести риски развития осложнений от операции и риски развития осложнений со стороны кисты.
Операция проводится с применением лапароскопического доступа, в процессе её проведения обязательно требуется контроль сердцебиения плода. Показаниями к удалению цистанденом во время беременности являются:
- Сохраняющаяся после 16 недель беременности цистаденома,
- Размеры образования не более 12 см,
- Отсутствие признаков злокачественности,
- Поражение обоих яичников,
- Высокий риск перекрута ножки кисты или разрыва капсулы.
Противопоказаниями, соответственно, являются срок беременности более 18 недель, размер новообразования более 12 см и признаки озлокачествления цистаденомы.
Прогноз
Поскольку цистаденома яичников является доброкачественным новообразованием, прогноз в абсолютном большинстве случаев благоприятный. Пристального контроля требуют пограничные папиллярные серозные цистаденомы, так как они обладают потенциалом к злокачественному перерождению. Кроме того, цистаденомы имеют склонность к рецидивированию, особенно, если не устранены факторы риска, способствующие их образования. Поэтому женщинам, у которых были выявлены доброкачественные новообразования яичника, необходимо не только регулярное наблюдение у гинеколога, но и терапия, направленная на коррекцию сопутствующих заболеваний: приём комбинированных оральных контрацептивов, лечение хронических воспалительных заболеваний органов малого таза, нормализация диеты.
До недавнего времени наличие объёмного образования яичника, к которым относится и цистаденома, являлось показанием к его оперативному удалению. На данный момент выделены клинические ситуации, в которых предпочтительнее активное динамическое наблюдение или консервативное лечение. Таким образом, очень важна грамотная оценка рисков и разработка индивидуализированной тактики ведения пациенток с цистаденомами, и именно это готовы вам предложить врачи «Евроонко».
Папиллярная кистома яичника
Папиллярная кистома яичника – разновидность серозной опухоли овариальной ткани, имеющая выраженную капсулу, внутреннюю выстилку, образованную сосочковыми разрастаниями эпителия, и жидкое содержимое. Папиллярная кистома яичника проявляется чувством тяжести и болезненности внизу живота, дизурическими явлениями, менструальными расстройствами, бесплодием, асцитом. Некоторые виды опухолей данного типа могут перерождаться в аденокарциному. Папиллярная кистома яичника диагностируется с помощью влагалищного исследования, УЗИ, МРТ, определения маркера СА-125, лапароскопии. Из соображений онконастороженности наличие папиллярной кистомы яичника требует удаления пораженного яичника или матки с придатками.

Общие сведения
Папиллярная кистома яичника чаще развивается в репродуктивном возрасте, несколько реже – во время климакса и практически не встречается до пубертата. Частота папиллярных кистом в гинекологии составляет порядка 7% от всех опухолей яичников и почти 34% от опухолей эпителиального типа. Папиллярные кистомы яичника склонны к бластоматозному перерождению в 50-70% случаев, поэтому рассматриваются как предраковое заболевание. Наличие папиллярной кистомы яичника у 40% пациенток сочетается с другими опухолевыми процессами репродуктивных органов – кистой яичника, миомой матки, эндометриозом, раком матки.

Причины
В вопросе о причинах возникновения папиллярной кистомы яичника современная гинекология имеет несколько гипотез. Согласно одной из теорий, папиллярные кистомы яичника, как и другие опухолевые образования овариальной ткани, развиваются на фоне хронической гиперэстрогении, вызванной гиперактивностью гипоталамо-гипофизарной системы. Другая теория основана на доводах о «постоянной овуляции», обусловленной ранней менархе, поздней менопаузой, малым количеством беременностей, отказом от лактации и т. д. Согласно теории генетической предрасположенности, в развитии папиллярной кистом яичника имеет значение наличие у членов семьи женского пола опухолей яичников и рака молочной железы.
Предполагается, что кистомы яичника могут развиваться из покровного эпителия, из окружающих яичник рудиментных элементов или участков смещенного маточного или трубного эпителия. Развитие папиллярной кистомы яичника может быть ассоциировано с носительством ВПЧ или герпеса II типа, частыми воспалениями (эндометритом, оофоритом, аднекситом), нарушенным менструальным циклом, многократным прерыванием беременности.
Классификация папиллярных кистом яичников
Морфологически папиллярная кистома яичника характеризуется сосочковыми разрастаниями эпителия на ее внутренней, а иногда и наружной поверхности. По локализации сосочковидных разрастаний папиллярная кистома яичника может быть инвертирующей (30%), эвертирующей (10%) и смешанной (60%). Инвертирующая кистома характеризуется отдельными сосочками или массивными папиллярными разрастаниями, выстилающими только внутреннюю поверхность стенки опухоли. У эвертирующей кистомы сосочковые разрастания покрывают лишь наружную поверхность стенки. При папиллярной кистоме яичника смешанного типа сосочки располагаются и снаружи, и внутри капсулы.
В плане онконастороженности чрезвычайно важна гистологическая форма папиллярной кистомы яичника. Различают папиллярные кистомы яичника без признаков озлакочествления, пролиферирующие (предрак) и злокачественные (малигнизированные). Папиллярная кистома яичника чаще имеет многокамерную структуру, неправильно округлую форму, выпуклые стенки, короткую ножку. Внутри камер кистомы содержится жидкая среда желтовато-коричневого цвета.
Стенки камер содержат неравномерно располагающиеся сосочковидные разрастания, количество которых может изменяться, а форма напоминать по виду кораллы или цветную капусту. Мелкие и множественные папиллы придают стенке кистомы бархатистый вид. При прорастании эпителиальных сосочков через стенку кистомы происходит обсеменение париетальной брюшины таза, второго яичника, диафрагмы и соседних органов. Поэтому эвертирующие и смешанные папиллярные кистомы рассматриваются как потенциально злокачественные и более склонные к переходу в рак яичника.
Для папиллярных кистом яичников характерна двусторонняя локализация с разновременным развитием опухолей и интралигаментарный рост. Папиллярные кистомы яичников больших размеров развиваются крайне редко.
Симптомы папиллярной кистомы яичника
На ранней стадии заболевания симптомы не выражены. Клиника папиллярной кистомы яичника манифестирует с появления ощущений тяжести, болезненности внизу живота; боли нередко иррадиируют в нижние конечности и поясницу. Рано отмечается развитие дизурических явлений, нарушения дефекации, общей слабости. У некоторых женщин может наблюдаться нарушение менструального цикла по типу аменореи или меноррагии.
При эвертирующей и смешанной формах кистом развивается асцит серозного характера; геморрагический характер асцитической жидкости указывает на наличие злокачественной кистомы. Асцит сопровождается увеличением размеров живота. Спаечный процесс в малом тазу нередко приводит к бесплодию.
При перекруте ножки папиллярной кистомы яичника, образованной растянутыми связками, яичниковой артерией, лимфатическими сосудами, нервами, маточной трубой, возникает некроз опухоли, что клинически сопровождается признаками острого живота. Разрыв капсулы кистомы сопровождается развитием внутрибрюшного кровотечения, перитонита.
Диагностика папиллярной кистомы яичника
Папиллярная кистома яичника распознается с помощью проведения влагалищного исследования, УЗИ, диагностической лапароскопии, гистологического анализа. При бимануальном гинекологическом исследовании пальпируется одно- или двустороннее безболезненное овоидное образование, оттесняющее матку к лонному сочленению. Консистенция кистомы тугоэластическая, иногда неравномерная. Эвертирующие и смешанные кистомы, покрытые сосочковыми выростами, имеют мелкобугристостую поверхность. Межсвязочное расположение обусловливает ограниченную подвижность папиллярных кистом яичника.
В процессе гинекологического УЗИ точно устанавливаются размеры кистомы, толщина капсулы, уточняется наличие камер и сосочковидных разрастаний. При пальпации живота, а также с помощью УЗИ брюшной полости может выявляться асцит. Обнаружение опухоли яичника требует исследования онкомаркера СА-125. В ряде случаев для уточнения диагноза целесообразно проведение КТ или МРТ малого таза. Окончательное подтверждение диагноза и выяснение морфологической формы папиллярной кистомы яичника производится в процессе диагностической лапароскопии, интраоперационного гистологического исследования.
Лечение папиллярной кистомы яичника
В отношении папиллярной кистомы яичника показана только хирургическая тактика. При условии отсутствия признаков малигнизации кистомы у пациенток репродуктивного возраста ограничиваются оофорэктомией – удалением яичника на стороне поражения. При двусторонних кистомах, независимо от возраста, производится тотальная оофорэктомия.
В пременопаузу и менопаузу, а также при пограничных или злокачественных кистомах выполняется надвлагалищная ампутация матки с придатками или пангистерэктомия. Для уточнения морфологической формы кистомы и определения объема вмешательства во время операции опухолевая ткань подвергается срочному гистологическому исследованию.
Интраоперационное обнаружение асцита, диссеминации папилл по поверхности опухоли и брюшине напрямую не указывает на злокачественность кистомы и не может служить поводом для отказа от операции. После удаления папиллярной кистомы яичника очаги диссеминации регрессируют, а асцит не возобновляется.
Прогноз при папиллярной кистоме яичника
Своевременность диагностики и удаления папиллярной кистомы яичника практически исключает возможность их рецидива в виде рака яичников. Тем не менее, для исключения онкологических рисков после операции пациентки подлежат наблюдению гинеколога. При отказе от лечения папиллярная кистома яичника может принимать неблагоприятное течение с развитием асцита, осложнений (перекрута ножки, разрыва капсулы), малигнизацией.
Киста яичника
Киста яичника – опухолевидное образование яичника доброкачественного характера. Представляет собой полость на ножке, наполненную жидким содержимым и имеющую тенденцию к увеличению своего размера за счет накопления секрета. Различают кисты яичника (фолликулярные, кисты желтого тела, эндометриоидные и др.) и надъяичникового придатка (параовариальные). Часто протекает бессимптомно, может проявляться дискомфортом и болью внизу живота, нарушением менструальной функции, дизурическими расстройствами (при сдавлении мочевого пузыря). Осложняется перекрутом ножки кисты, разрывом капсулы, ведущими к картине острого живота и перитонита.

Термин «киста» (греч. «kystis» - мешок, пузырь) используется в медицине для обозначения патологических полостей в органах, состоящих из капсулы и жидкого содержимого и увеличивающих свой размер по мере накопления секрета. Кисты являются самым распространенными видом доброкачественных образований и могут возникать практически во всех тканях и органах: зубах, почках, печени, молочных железах, поджелудочной, щитовидной железе, мужских и женских половых органах и т. д.
Под понятием «киста яичника» скрывается большая группа опухолевидных новообразований, отличающихся друг от друга строением, причинами возникновения, течением и подходами к лечению. Кисты яичников относятся к доброкачественным новообразованиям тканей железы, обычно развиваются длительно, их размер может варьировать от нескольких миллиметров в диаметре до 20 и более сантиметров.
Кисты яичников являются широко распространенным заболеванием и встречаются чаще у женщин в детородном периоде: в 30% случаев они диагностируются у женщин с регулярным менструальным циклом и в 50% - с нарушенным. В период менопаузы кисты яичников встречаются у 6% женщин.
Кисты яичников могут развиваться под воздействием целого ряда причин, наиболее распространенными из которых являются:
- гормональная дисфункция (ранняя менструация, нарушение процессов созревания фолликула и овуляции)
- воспалительные процессы (оофориты, аднекситы)
- эндокринные заболевания: гипотиреоз (снижение функции щитовидной железы) и другие
- хирургическое прерывание беременности: аборты и миниаборты
Классификация
В зависимости от характера происхождения образования и его содержимого различают следующие виды кисты яичника:
- Фолликулярная.Фолликулярные кисты относятся к образованиям функционального характера, образующимся в самой ткани яичника и непосредственно связанным с происходящими в нем циклическими изменениями. Образуются на месте неразорвавшегося фолликула.
- Киста желтого тела. Формируется на месте нерегрессировавшего желтого тела фолликула. Патологическая полость при этом виде кисты яичника формируется из оболочек желтого тела. Как и фолликулярная киста яичника, киста желтого тела не достигает значительных размеров и может исчезать самостоятельно по мере рассасывания в них секрета и спадания кистозной полости.
- Параовариальная.Параовариальные кисты исходят из надъяичниковых придатков без вовлечения в процесс ткани яичника. Такие кисты яичников могут достигать гигантских размеров.
- Эндометриоидная.Эндометриоидные кисты формируются из частичек слизистой матки (эндометрия) при ее патологическом очаговом разрастании на яичниках и других органах (эндометриоз). Содержимым эндометриоидных кист яичника служит старая кровь.
- Дермоидная.Дермоидные кистыотносятся к врожденным образованиям, формирующимся из эмбриональных зачатков. Они содержат в себе сало, волосы, кости, хрящи, зубы и другие фрагменты тканей организма.
- Муцинозная. Муцинозные кисты яичников часто бывают многокамерными, они заполнены густой слизью (муцином), которая продуцируется внутренней слизистой оболочкой кисты. Эндометриоидные и муцинозные кисты яичников в более высокой степени склонны к перерождению в злокачественные новообразования.
Симптомы кисты яичника
Большая часть кист яичников длительное время не имеют выраженных клинических проявлений и часто выявляются при профилактических гинекологических осмотрах. В ряде случаев (увеличение размера, осложненное течение, гормональная секреция и т. д.) кисты яичников могут проявлять себя следующими симптомами:
Боли могут возникать в связи с возможными осложнениями: перекрутом ножки, разрывом оболочки, кровотечением или нагноением кисты яичника. Постоянные ноющие боли вызываются давлением на соседние органы из-за значительного увеличения кисты яичника в размерах.
Увеличение окружности живота или его асимметрия могут быть связаны как с большим размером кисты яичника, так и с асцитом (скоплением жидкости в брюшной полости).
Растущая киста яичника может сдавливать мочевой пузырь или нижние отделы кишечника, что проявляется дизурическими расстройствами и запорами. Сдавление венозных сосудистых пучков может вызывать варикозное изменение вен нижних конечностей.
Гормонально активные кисты яичников вызывают нарушения менструального цикла – нерегулярные, обильные или длительные менструации, ациклические маточные кровотечения. При секреции опухолями мужских половых гормонов может возникнуть гиперандрогенизация организма, сопровождающаяся огрубением голоса, ростом волос на теле и лице по мужскому типу (гирсутизм), увеличением клитора.
Осложнения
Некоторые виды кист яичников могут исчезать самостоятельно, некоторые требуют проведения курса противовоспалительного или гормонального лечения, а в ряде случаев требуется хирургическое вмешательство, чтобы предотвратить развитие грозных осложнений. Киста яичника представляет потенциальную опасность озлокачествления, особенно высок риск развития рака яичника из муцинозных и эндометриоидных кист. Поэтому с целью предупреждения развития онкопроцесса приоритет в лечении кист яичника отдается их хирургическому удалению.
Киста яичника чаще всего представляет собой подвижное образование на ножке. Перекрут ножки кисты сопровождается нарушением ее кровоснабжения, некрозом и явлениями перитонита (воспаления брюшины), что клинически проявляется картиной «острого живота»: резкие боли в животе, повышение температуры тела до 39°С, рвота, напряжение мышц брюшной стенки. Возможен перекрут кисты вместе с маточной трубой и яичником. В этих случаях требуется экстренная хирургическая операция, в ходе которой решается вопрос об объеме необходимого оперативного вмешательства.
При некоторых видах кист яичников (особенно при эндометриоидной) высока вероятность разрыва капсулы и излития содержимого в брюшную полость. Другим осложнением кисты яичника служит инфицирование и нагноение образования. В этих случаях также требуются экстренные хирургические мероприятия. Кисты яичника могут служить причиной женского бесплодия или осложненной беременности. Эндометриоидные кисты яичника часто вызывают развитие спаечного процесса в малом тазу.
Диагностика
Диагностику кисты яичника проводят на основании следующих методов:
- сбора анамнеза и жалоб пациентки
- бимануального (двуручного) гинекологического осмотра, позволяющего выявить патологические образования в области яичников, их подвижность и болезненность
- трансабдоминальной или трансвагинальной ультразвуковой диагностики, дающей эхоскопическую картину состояния органов малого таза. На сегодняшний день УЗИ является наиболее достоверным и безопасным методом диагностики кисты яичника и динамического наблюдения за ее развитием
- пункции заднего свода влагалища, позволяющей выявить наличие выпота или крови в брюшной полости (чаще при осложненных кистах яичника)
- диагностической лапароскопии, позволяющей также произвести удаление кисты яичника с последующим гистологическим исследованием и окончательным определением вида опухоли
- определения онкомаркера СА-125 в крови, повышенное содержание которого в менопаузе всегда указывает на озлокачествление кисты яичника. В репродуктивной фазе его повышение наблюдается также при воспалении придатков, эндометриозе, простых кистах яичника
- компьютерной или магнитно-резонансной томографии (КТ или МРТ), дающих сведения о расположении, размерах, структуре, содержимом кисты яичника и ее отношении к предлежащим органам
- теста на беременность, исключающего внематочную беременность.

Лечение кисты яичника
Консервативное лечение
Выбор тактики лечения зависит от характера образования, выраженности клинических симптомов, возраста пациентки, необходимости сохранения репродуктивной функции, риска развития злокачественного процесса. Выжидательная тактика и консервативное лечение возможны при функциональном характере и неосложненном течении кисты яичника. В этих случаях обычно назначается прием монофазных или двухфазных оральных контрацептивов в течение 2-3 менструальных циклов, курс витаминов А, В1, В6, Е, С, К, гомеопатическое лечение.
Вряде случаев показаны диетотерапия, лечебная гимнастика, иглорефлексотерапия, лечение минеральными водами (бальнеотерапия). При отсутствии положительного эффекта от консервативной терапии или при увеличении размеров кисты яичника показано хирургическое вмешательство – удаление образования в пределах здоровых тканей яичника и его гистологическое исследование.
Хирургическое лечение
Преимущества планового хирургического лечения кисты яичника перед возникновением экстренной ситуации совершенно очевидны. В решении вопроса об объеме и доступе хирургического вмешательства в настоящее время оперативная гинекология придерживается органосохраняющих и малотравматичных методик. Обычно плановые операции по удалению кисты яичника проводятся лапароскопическим доступом и по возможности максимально сохраняют ткани органа.
Лапароскопия обычно не применяется, если достоверно известно о злокачественности процесса в яичниках. В этом случае проводится расширенная лапаротомия (полостная операция) с экстренным гистологическим исследованием опухоли. При кистах яичников проводятся следующие виды операций:
- Кистэктомия – удаление кисты и сохранение здоровой перспективной ткани яичника. При этом капсула кисты яичника вылущивается из своего ложа с проведением тщательного гемостаза. Ткани яичника сохраняются, и после восстановления орган продолжает нормально функционировать.
- Клиновидная резекция яичника – иссечение кисты яичника вместе с окружающей тканью.
- Удаление всего яичника (оофорэктомия), нередко вместе с тубэктомией (т. е. полное удаление придатков - аднексэктомия).
- Биопсия ткани яичника. Проводится для взятия материала ткани яичника на гистологическое исследование при подозрении на раковую опухоль.
Дермоидные, муцинозные, эндометриоидные кисты яичников подлежат только хирургическому удалению. Необходимо также удалить кисту яичника перед планируемой беременностью из-за высокого риска перекрута ее ножки или увеличения опухоли в размерах. Ранняя диагностика кисты яичника и плановая хирургическая операция позволяют существенно сократить объем оперативного вмешательства, сроки выздоровления и избежать грозных последствий заболевания.
При кистах яичника в молодом возрасте, когда нужно сохранить репродуктивную функцию, проводится кистэктомия или резекция органа с сохранением здоровых неизмененных тканей. В климактерическом периоде с целью профилактики онкологических процессов производится удаление матки с придатками - расширенная гистерэктомия (пангистерэктомия). После хирургического удаления кисты яичника назначается курс восстановительного лечения.
Прогноз и профилактика
Кисты яичников функционального характера могут образовываться повторно в течение жизни, до тех пор, пока сохраняется менструальная функция. Правильно подобранная гормональная терапия позволяет избежать рецидивов. Возможно также возобновление эндометриоидных кист яичников, однако это зависит от правильно проведенной операции и дальнейшего лечения. Удаленные дермоидные кисты яичников заново не образуются. После удаления или консервативного излечения кисты яичника возможно наступление беременности.
Во избежание риска возникновения осложнений, для сохранения репродуктивной функции кисты яичников необходимо своевременно диагностировать и лечить. Это возможно только при грамотном, осознанном отношении к своему здоровью и регулярным (2 раза в год) профилактическим осмотрам гинеколога.
Кистома яичника
Кистома яичника – истинная опухоль яичника, развивающаяся из эпителиальных тканей и обладающая пролиферативным ростом. На ранних стадиях кистома яичника протекает бессимптомно; со временем может развиваться увеличение размеров живота, чувство распирания, тянущие боли, дизурические расстройства, нарушение дефекации. Диагностика включает проведение гинекологического осмотра, УЗИ органов малого таза и брюшной полости, анализа онкомаркера рака яичника (СА-125), лапароскопии. Осложнениями кистомы яичника могут служить процессы озлокачествления, некроз, перфорация, кровоизлияние, перекрут ножки опухоли, сдавление соседних органов. Лечение кистомы яичника строго оперативное. Прогноз определяется гистологической структурой образования.
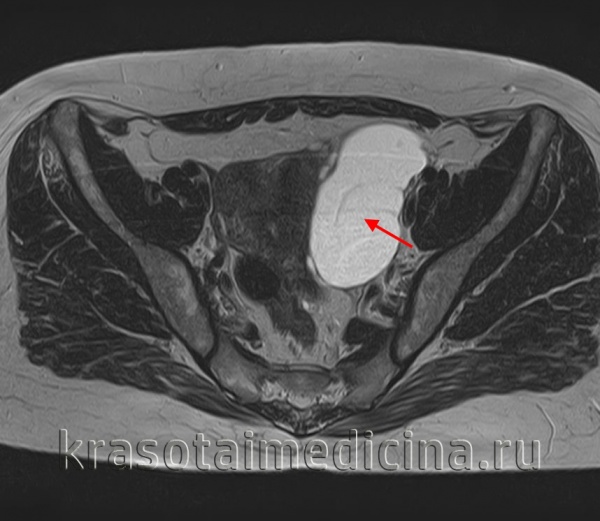
Кистома яичника, наряду с фибромой матки, принадлежат к наиболее часто встречающимся опухолям женской половой системы. Кистомы относятся к доброкачественным опухолям яичников, однако нередко бывают склонны к вторичной малигнизации. Отличительной чертой кистомы служит быстрый пролиферативный рост, поэтому она нередко достигает больших размеров. Кистома яичника может развиваться на основе ранее существовавшей кисты яичника. Кистома соединяется с яичником посредством анатомической ножки, в которую входят связки (подвешивающая, часть широкой, собственная связка яичника), маточные и яичниковые артерии, нервы и лимфатические сосуды.
Точно причины образования кистомы яичника не установлены. Замечено, что наибольшая предрасположенность к развитию кистомы отмечается у женщин с нарушениями гормональной функции яичников, отягощенной наследственностью, носителей вируса герпеса II типа и ВПЧ.
В группе риска по развитию кистом яичника также находятся пациентки:
- с хроническими женскими заболеваниями (кольпитом, оофоритом, эндометритом)
- нерегулярным менструальным циклом
- перенесшие прерывание беременности, операции на яичниках или внематочную беременность.
Вероятность развития кистомы яичника возрастает в пременопаузу и менопаузу. Женщинам с повышенным риском возникновения кистомы яичника показано наблюдение у гинеколога.
Современная гинекология классифицирует кистомы яичника с учетом типа течения, характера содержимого, выстилки их полости, локализации. По типу течения кистомы яичника могут быть доброкачественные, пролиферирующие (пограничные) и малигнизированные. Доброкачественные кистомы яичника с течением времени могут превратиться в пролиферирующие, а затем - в злокачественные. По содержимому принято выделять кистомы яичников серозного и муцинозного характера.
- Серозные кистомы. Выстланы трубным или поверхностным эпителием яичника, заполнены прозрачной серозной жидкостью соломенного цвета. Чаще они однокамерные, могут увеличиваться до 30 и более сантиметров в диаметре. Обычно выявляются у женщин 40-50 лет. Злокачественное перерождение пролиферирующих серозных кистом яичника встречается у 10-15% пациенток.
- Муцинозные кистомы. Чаще встречаются муцинозные (псевдомуцинозные) кистомы яичника, имеющие эпителиальную выстилку, напоминающую клетки шеечного канала. Муцинозные кистомы яичника, как правило, многокамерные, содержат слизеподобный секрет. Могут диагностироваться у женщин в любом возрастном периоде, но все же чаще определяются в постменопаузе. Муцинозные кистомы яичника реже подвержены озлокачествлению (в 3-5% случаев).
По характеру выстилки полости различаются гландулярные (железистые), мезонефроидные, цилиоэпителиальные (гладкостенные), эндометриоидные, папиллярные кистомы яичника. Кистомы яичника могут развиваться на одном яичнике (односторонние) или обоих яичника (двусторонние), иметь одинаковое или различное строение. Муцинозные кистомы чаще поражают один яичник, серозные – оба.
Симптомы кистомы яичника
Небольшие по размерам кистомы яичника, как правило, не вызывают субъективных жалоб и расстройств менструального цикла. На ранних этапах кистома яичника, как правило, случайно обнаруживается в ходе планового гинекологического осмотра или обследования в связи с бесплодием.
При достижении большой величины кистома яичника может вызывать различную симптоматику – ноющие и тянущие боли внизу брюшной полости с иррадиацией в паховую или поясничную область, увеличение размеров живота, ощущения тяжести и распирания в животе, нарушения менструального цикла. Сдавление кистомой яичника мочевого пузыря проявляется учащенным мочеиспусканием; толстого кишечника – запорами (иногда поносами); крупных сосудов - отеками ног. При серозных кистомах яичника нередко развивается асцит, гидросальпинкс.
При перекруте ножки кистомы яичника возникают резко выраженные клинические симптомы – пронзительная боль, повышение температуры, тошнота, тахикардия, напряжение мышц брюшной стенки. Физическое перенапряжение, травма живота, неосторожный гинекологический осмотр могут спровоцировать разрыв капсулы кистомы - апоплексию яичника.
Наибольшую угрозу для жизни представляет малигнизация кистомы яичника, поэтому ее лечение может быть только оперативным. Кроме того, при физическом напряжении или резких движениях высока вероятность перекручивания ножки кистомы, кровоизлияния в полость или капсулу кистомы яичника.
При гематогенном или лимфогенном заносе инфекции из кишечного тракта содержимое кистомы может нагнаиваться. В случае травмы опухоли или нарушения трофики ее стенок происходит разрыв капсулы кистомы яичника, который сопровождается острейшей болью, внутрибрюшным кровотечением, шоком, потерей сознания, перитонитом.
Разрастании кистомы яичника до гигантских размеров сопровождается функциональными нарушениями со стороны кишечника, мочевого пузыря, кровотока. Осложнения кистомы яичника всегда влекут за собой больший объем операции, чем плановое лечение заболевание.
При проведении гинекологического осмотра на кресле пальпаторно определяется наличие опухолевидного образования с анатомической ножкой, лежащего в крестцовой впадине кзади от матки. В зависимости от величины и количества камер кистома яичника имеет эластическую или плотную консистенцию, гладкую поверхность.
Для объективного подтверждения наличия кистомы яичника и определения ее размеров выполняется УЗИ органов малого таза, КТ или МРТ-исследование. Характер кистомы яичника уточняется с помощью исследования крови на онкомаркер СА-125, пункции брюшной полости через задний свод влагалища с цитологическим анализом жидкости. По показаниям выполняются биопсия эндометрия, УЗИ молочных желез.

Дифференциальная диагностика
В процессе диагностики кистому яичника следует дифференцировать от рака яичника, фолликулярной кисты и кисты желтого тела, миомы матки, маточной и внематочной беременности, аднексита, метастатических опухолей желудка, опухолей кишечника и мочевого пузыря. Поэтому дополнительно может потребоваться проведение УЗИ брюшной полости, гастроскопии, рентгенографии желудка, ирригоскопии, консультация гастроэнтеролога, проктолога, уролога.
При обоснованных сомнениях в диагнозе производится диагностическая лапароскопия с биопсией яичника, которая может перейти в лечебную. Заключительный диагноз выставляется после оперативного лечения кистомы яичника с учетом гистологического строения удаленной опухоли.
Лечение кистомы яичника
Независимо от размера и клиники кистомы яичника показана хирургическая тактика. Необходимость удаления кистомы яичника диктуется возможностью ее малигнизации, чрезмерного роста, нарушения работы тазовых органов. В ходе операции производится удаление кистомы, уточнение ее природы, исключается злокачественный процесс. Объем предстоящего вмешательства при кистоме яичника определяется видом, размером опухоли, возрастом женщины, планированием беременности. Операции при кистомах яичников выполняются посредством лапароскопии или лапаротомии.
Для определения объема операции показано проведение срочного интраоперационного гистологического исследования опухолевых тканей. У молодых пациенток при исключении факторов онконастороженности и наличии серозной гладкостенной кистомы возможно выполнение кистэктомии – удаления образования с сохранением овариальной ткани. Серозные папиллярные и муцинозные кистомы у женщин репродуктивного возраста требуют удаления пораженного яичника (оофорэктомии). В постменопаузе оптимальным объемом лечения кистомы яичника является удаление матки методом пангистерэктомии.
В случае перекрута ножки или разрыва капсулы кистомы яичника вмешательство носит экстренный характер. При пограничных или злокачественных кистомах яичника проводится химиотерапия, гормонотерапия, лучевая терапия.
Своевременность выполнения операции обеспечивает выздоровление и благоприятный прогноз. После хирургического лечения кистомы яичника пациенткам требуется наблюдение гинеколога (онкогинеколога), маммолога.
Залогом профилактики кистомы яичника являются регулярные осмотры гинеколога и ультразвуковое исследование. Для исключения неблагоприятного фона требуется своевременная терапия хронических воспалительных заболеваний яичников, придатков и матки, грамотный подбор контрацепции, профилактика абортов.
Кистома яичников
Термин кистома широко использовался в русскоязычных странах для описания опухолей яичников, происходящих из эпителиальных тканей и обладающих пролиферативной активностью. Главное ее отличие от кист заключается в том, что кистома растет за счет деления клеток, а не за счет накопления в них жидкости. В англоязычной литературе этот термин не встречается, и в настоящее время его считают анохронизмом.
Чаще всего кистома обнаруживаются у женщин старше 30 лет, причем половина пациенток с данной патологией приходится на климактерический период, когда происходит угасание функции яичников.
Одной из отличительных особенностей кистомы является ее быстрый рост, из-за чего она может достигать гигантских размеров. Анатомически новообразование представляет собой опухоль, соединенную с яичником с помощью ножки, которая содержит в себе связки яичника, маточные и яичниковые кровеносные сосуды, лимфатические сосуды, а также нервы.
Причины развития кистомы яичника
Точной причины, из-за чего развивается кистома, не установлено. Существует несколько теорий, среди которых наибольшее распространение получили гормональная, вирусная и генетическая.
На сегодняшний день принято говорить о факторах риска, при наличии которых вероятность развития данной опухоли увеличивается:
- Гормональные проблемы.
- Наследственная предрасположенность.
- Инфицирование вирусами герпеса II типа и ВПЧ.
- Наличие хронических гинекологических заболеваний — эндометриты, воспалительные процессы.
- Нарушение менструального цикла.
- Наличие рака молочной железы в анамнезе.
- Наличие в анамнезе операций на яичниках.
- Прерывание беременности, причем как самопроизвольное, так и медицинское.
- Наличие в анамнезе внематочной беременности.
Основную группу риска составляют женщины, находящиеся в пременопаузе и менопаузе, имеющие вышеперечисленные факторы риска. В этой связи им рекомендуется регулярное обследование у гинеколога.
Существует несколько типов классификации кистом. В зависимости от склонности к малигнизации выделяют:
- Доброкачественные кистомы.
- Пролиферирующие кистомы. Они могут переродиться в рак.
- Малигнизированные кистомы — злокачественные.
Следует отметить, что в течение своего существования кистомы могут трансформироваться из одного вида в другой. Так доброкачественные опухоли могут превращаться в пролиферирующие, а из них уже развивается рак яичников.
По характеру содержимого кистом выделяют следующие виды:
- Серозные кистомы. Обычно они однокамерные, заполнены серозной жидкостью. Могут вырастать до гигантских размеров, более 30 см. Перерождаются в рак в 10-15% случаев.
- Муцинозные кистомы. Такие опухоли, как правило, содержат несколько камер, заполненных слизеподобным муцинозным секретом. Вероятность их малигнизации составляет 3-5%.
Кистома может поражать один яичник или стразу два, и при этом не обязательно это будут опухоли одного вида. Тем не менее, муцинозные новообразования чаще поражают один яичник, а серозные оба.
Небольшие кистомы протекают бессимптомно и обнаруживаются при обследовании по поводу других гинекологических патологий, например, при бесплодии. Также нередки случаи, когда такие опухоли выявляют на профилактических обследованиях во время УЗИ органов малого таза.
Основные симптомы возникают при достижении опухолью больших размеров, и связаны они, как правило, с тем, что новообразование смещает внутренние органы. При этом пациентки могут предъявлять следующие жалобы:
- Боли внизу живота, ноющего или колющего характера, которые могут отдавать в пах или область поясницы.
- Острые боли. Острые боли могут свидетельствовать о кровоизлиянии в стенку кистомы, ее разрыве или перекруте ее ножки.
- Увеличение объема живота, не связанное с набором лишнего веса.
- Неприятные ощущения в животе — тяжесть, распирание.
- Нарушение менструации.
- Если опухоль давит на мочевой пузырь, возможно учащенное мочеиспускание с чувством неполного опорожнения мочевого пузыря.
- При сдавлении прямой кишки могут возникать запоры.
- Если происходит компрессия крупных кровеносных сосудов, возможны отеки нижних конечностей.
- Серозные кистомы больших размеров могут приводит к асциту (скоплению жидкости в брюшной полости), или гидросальпинксу (накопление жидкости в просвете маточной трубы).
Диагностика кистомы
При отсутствии жалоб, заподозрить наличии новообразования можно во время гинекологического осмотра и при проведении УЗИ органов малого таза.
При бимануальном исследовании при достаточно большом размере опухоли можно определить ее величину, локализацию, консистенцию, характер поверхности, подвижность и др. Более информативным методом исследования является УЗИ, которое позволяет четко визуализировать содержимое опухоли, определить ее взаимоотношение с окружающими тканями, дифференцировать новообразование от миомы и других опухолей малого таза.
Цветное допплеровское картирование проводится для дифференциальной диагностики доброкачественных и злокачественных новообразований. Так, в частности раковые опухоли хорошо кровоснабжаются и имеют атипичный венозный кровоток и пониженную резистентность кровотока.
Для постановки окончательного диагноза может понадобиться проведение диагностической лапароскопии, во время которой берутся смывы из брюшной полости, проводится биопсия подозрительных участков. Окончательный диагноз выставляется только после хирургического удаления новообразования.
Лечение
Общепринятой тактикой лечения пациенток с кистомой яичников является хирургическое удаление новообразования. Правильность такого утверждения подтверждена многочисленными клиническими исследованиями, которые свидетельствуют о том, что истинные доброкачественные опухоли яичников не излечиваются консервативно и промедление с их удалением может грозить злокачественной трансформацией или другими осложнениями, которые могут иметь серьезные, и даже жизнеугрожающие последствия:
- Перекрут ножки новообразования.
- Разрыв капсулы.
- Истечение содержимого кистомы в брюшную полость или органы малого таза.
Объем операции определяется следующими критериями:
- Возраст пациентки.
- Ее репродуктивный статус.
- Гистотип образования и его размер.
- Одностороннее или двустороннее поражение.
У молодых фертильных пациенток при низком риске малигнизации кистомы возможно выполнение кистэктомии — резекция яичника вместе с опухолью. При наличии неблагоприятного гистологического типа кистомы у молодых пациенток выполняется удаление пораженного яичника. Пациенткам в постменопаузе с высокими и умеренными рисками малигнизации рекомендуют проводить пангистерэктомию — удаление матки с придатками.
Предпочтение отдается лапароскопическому (эндоскопическому) доступу. Он позволяет снизить травматичность, уменьшает риски развития спаек и тромбоэмболии, а также позволяет пациентке скорее восстановиться. При отсутствии условий для проведения такого вида операций, а также при больших размерах новообразования используется лапаротомный доступ.
Первым этапом в проведении операции является визуальный осмотр новообразования и ревизия брюшной полости на предмет наличия подозрительных имплантов. При малейших сомнениях в доброкачественности кистомы проводят срочное цитологическое исследование смывов из брюшной полости и гистологическое исследование биоптата опухоли.
При подозрении на пограничный характер кистомы выполняется удаление пораженного яичника, резекция второго яичника, резекция большого сальника, а также аспирация внутрибрюшной жидкости, смывы со всех этажей брюшной полости и биопсия имплантов.
При своевременном удалении кистомы прогноз благоприятный, и пациентка имеет все шансы на полное выздоровление. После операции необходимо регулярно посещать гинеколога для проведения контрольных осмотров и лечения сопутствующих патологий.
Что касается профилактики заболевания, то есть доказательства того, что длительный прием оральных контрацептивов предотвращает развитие доброкачественных новообразований яичников. Однако для того чтобы исключить нежелательные гормональные изменения и связанные с этим проблемы, необходимо чтобы препарат подбирал квалифицированный врац-специалист.
Вторым моментом, которому отводится профилактическая роль в предотвращении развития новообразования яичников является реализация репродуктивной функции. В этой связи не рекомендуется искусственное прерывание беременности, особенно первой.
Также есть данные о том, что женщины, перенесшие удаление матки или перевязку маточных труб менее подвержены развитию кистомы. Механизм такого профилактического действия не ясен.
В целом для своевременного обнаружения изменений яичников рекомендуется регулярно посещать гинеколога и выполнять УЗИ органов малого таза.
Когда кистома трансформируется в рак
Кистома, даже изначально доброкачественная, может трансформироваться в рак. На вероятность развития такого события влияет гистологический тип опухоли и длительность существования. В этой связи все обнаруженные опухоли должны подвергаться хирургическому удалению. Причем откладывать операцию не рекомендуется — чем раньше проводится лечение, тем больше возможностей сохранить пораженный яичник.
Можно ли забеременеть после удаления кистомы яичника
Возможность самостоятельного наступления беременности определяется объемом операции. При резекции яичника, предполагающей удаление части органа, существенной потери фертильности не происходит. При односторонней овариоэктомии полностью удаляется один яичник. Шансы на самопроизвольное зачатие хоть и снижаются, но остаются достаточно высокими. В крайнем случае, женщине могут предложить воспользоваться услугами вспомогательных репродуктивных технологий, например, ЭКО.
После проведения пангистерэктомии шансов на беременность нет. Но стоит отметить, что такие операции проводят женщинам в постменопаузе или пациентам с двусторонним поражением яичников, когда другие варианты лечения не эффективны, есть риски злокачественной трансформации, и на кону стоит жизнь пациентки.
Стоимость лечения кистомы
Стоимость лечения кистомы определяется объемом хирургического вмешательства, наличием или отсутствием сопутствующей патологии и многими другими факторами. Точную цену можно узнать после комплексного обследования и консультации доктора.
Врачи «Евроонко» имеют большой опыт лечения пациентов с кистомами, а мощная материально-техническая база дает возможность подобрать именно тот метод, который позволяет рассчитывать на максимально возможный результат.
Читайте также:
