Техника передненаружного малоинвазивного доступа к коленному суставу
Обновлено: 25.04.2024
Центр Травматологии и Ортопедии Главного военного клинического госпиталя им. Н.Н. Бурденко - это более чем три столетия работы на благо здоровья наших сограждан. Сегодня госпиталь представляет собой многопрофильный лечебный центр, не имеющий конкурентов по масштабу в нашей стране. Профессионализм медицинского персонала центра строился ещё на традициях, основанных героями фронтовой медицины, обеспечив тем самым высокий научный потенциал коллектива.
Штат Центра Травматологии и Ортопедии Главного военного клинического госпиталя - это эксперты высокого уровня. Среди них: заслуженные работники отечественного здравоохранения, международные члены травматологических и ортопедических обществ, врачи высшей квалификации, кандидаты и доктора медицинских наук. Это ключевые эксперты в оказании специализированной медицинской помощи пострадавшим, раненым и больным в военно-полевых условиях и в мирное время.
Центр Травматологии и Ортопедии Главного военного клинического госпиталя им. Н.Н. Бурденко предлагает уникальную возможность исчерпывающего комплексного и реабилитационного лечения и высокоспециализированной помощи пациентам с различными травмами и болезнями.
Одним из таких направлений является лечение коленного сустава. Травмы и заболевания данной области - это наиболее распространенные проблемы, которыми страдает каждый третий человек. Они составляют около 75% от общего количества повреждений и наиболее часто проявляются из-за спортивных травм.
Самые распространённые из них: разрывы мениска, передней крестообразной связки (ПКС), задней крестообразной связки (ЗКС), медиальной коллатеральной (внутренней боковой) и латеральной коллатеральной (наружной боковой) связок, а также повреждение хрящевой поверхности сустава. Эти травмы могут быть как изолированными, так и в сочетании друг с другом. Например, не редко встречается травма «несчастная триада», при которой происходит разрыв передней крестообразной и внутренней боковой связок, а также внутреннего мениска коленного сустава.
Разрыв мениска
Мениск - это хрящевая прокладка полулунной формы, которая помогает амортизировать коленный сустав и стабилизировать нагрузку при ходьбе и физической активности. В коленном суставе различают: латеральный (наружный) и медиальный (внутренний) мениски. Причиной их повреждения является резкое вращение бедра при фиксированной голени под воздействием собственной массы тела человека.
Симптомы повреждений менисков на начальном этапе схожи с другими заболеваниями коленного сустава: боль, отек и ограничение движений в суставе. Однако спустя 2-3 недели, когда стихает реактивный отек, проявляются характерные симптомы: боль в колене, усиливающаяся при нагрузке на ногу; болевые ощущения при приседании или ходьбе по лестнице; наличие «щелчка» при сгибании конечности в коленном суставе; блокирование (блок) сустава. Для более точной оценки повреждений необходимо выполнить МРТ коленного сустава.
Разрыв крестообразных связок
Разрыв крестообразных связок занимает второе место по частоте повреждений коленного сустава. Различают:
- переднюю крестообразную связку (ПКС), которая фиксирует сустав и удерживает голень от патологического смещения вперед;
- заднюю крестообразную связку (ЗКС), которая предотвращает смещение голени назад.
ПКС испытывает большие нагрузки из-за своего анатомического расположения в коленном суставе и травмируется значительно чаще чем ЗКС. Основным механизмом повреждения является ротационный поворот в коленном суставе при фиксированной стопе. Разрывы крестообразных связок приводят к хронической нестабильности коленного сустава.
Клинические симптомы повреждения в остром периоде: гемартроз (наличие крови в полости сустава), боль, отек, ограничение движений в суставе. В отдаленном периоде пациент ощущает нестабильность в коленном суставе при ходьбе и физических нагрузках. Патологический симптом «переднего выдвижного ящика» проявляется смещением голени вперед относительно оси конечности (при повреждении ПКС). Симптом «заднего выдвижного ящика» - аналогичный при повреждении ЗКС. Для подтверждения клинического диагноза рекомендуется выполнить МРТ коленного сустава.
Разрывы коллатеральных (боковых) связок
Боковые связки, как и крестообразные служат стабилизатором коленного сустава. Они соединяют надмыщелки бедренной кости с головкой малоберцовой кости с наружной стороны и с большеберцовой кости с внутренней. Повреждения этих связок происходят как при прямом механизме травмы - ударе, так и при непрямом механизме - избыточном отклонении голени наружу или внутрь.
Клинические проявления: боль и отек, усиливающиеся при физических нагрузках; ощущение нестабильности в коленном суставе. Положительный «вальгус-тест» при повреждении внутренней боковой связки - повышенное отклонение голени наружу. А также положительный «варус-тест» при повреждении наружной боковой связки - избыточное отклонение голени к внутренней части. Для подтверждения диагноза и определения тактики лечения необходимо выполнить МРТ коленного сустава.
Лечение
На сегодняшний день «золотым стандартом» в лечении травм и заболеваний коленного сустава является артроскопия. Артроскопия - это малоинвазивная хирургическая методика, которая позволяет атравматично выполнить диагностику повреждений и любые лечебные манипуляции внутри сустава. С ее помощью можно восстановить все внутрисуставные структуры: связочный аппарат, мениски и хрящевую ткань.
Артроскопия отличается от классического хирургического вмешательства тем, что для доступа к суставу делается два небольших разреза (до 1 см), через которые вводятся инструменты и специальный видеоприбор - артроскоп, позволяющий осмотреть все внутрисуставные структуры. Во время такой операции происходит минимальное повреждение тканей, что обеспечивает быстрый и легкий процесс восстановления. Как правило, пациента можно выписывать на 1-3 сутки после хирургического вмешательства.
В ЦТиО благодаря высокой квалификации специалистов, а также наличию наиболее современного оборудования возможно проведение любых видов операций в области коленного сустава: резекция и шов менисков, пластика передней и задней крестообразных связок, пластика коллатеральных связок, пластические замещения хрящевой ткани (хондропластика), а также все виды ревизионных операций на коленном суставе.
При проведении артроскопических операций на суставах в ЦТиО ГВКГ им. Н.Н. Бурденко используется медицинское оборудование фирмы Arthrex. Это мировой производитель и лидер в разработке медицинской техники и расходных материалов в сфере травматологии и ортопедии. Компанией Arthrex было разработано более 9500 инновационных изделий для проведения малоинвазивных операций. Качество этой продукции и профессионализм врачей ЦТиО ГВКГ позволяют получать высокие результаты при лечении суставов.
Реабилитация
Процесс восстановления пациентов после проведения артроскопических операций на коленном суставе проходит безболезненно и быстро. Активизация больного начинается с первого дня после операции. Для более быстрой реабилитации пациенту назначается симптоматическая терапия и лечебная физкультура. Полное восстановление после артроскопических операций при повреждении менисков занимает от 2 до 4 недель. После восстановления связок коленного сустава - от 3 до 6 месяцев.
Вовремя начатое лечение поможет вам избежать развития осложнений в будущем. Наши специалисты дадут вам квалифицированную консультацию. Более подробную информацию об особенностях лечения вы можете уточнить непосредственно в госпитале.
Сотрудничество врачей Центра Травматологии и Ортопедии «Новой Медицины» и «ТелеМед» открывает для пациентов с поражением опорно-двигательного аппарата новые возможности качественной реабилитации с использованием профессионального высокотехнологичного реабилитационного оборудования.
Новая медицина - это современный подход с использованием инновационных технологий в области медицины. Компания предлагает уникальные услуги по реабилитации на дому, в том числе с использованием телемедицины, аренду высокотехнологического, «умного» реабилитационного оборудования, оказание профессионального ухода тяжелобольным, маломобильным и пожилым людям. Компания объединила лучших специалистов и производителей медицинского оборудования.
ТелеМЕД - это сервис удаленных консультаций самыми разными врачами. Он позволяет в любой момент, когда возникает вопрос о здоровье (вашем или ваших близких), обратиться к врачу и незамедлительно получить совет и четкий алгоритм действий. Все 24 часа в сутки. По телефону или через интернет, как вам удобно. Это не заменит поход к врачу, но сделает легче ваш путь к выздоровлению.
Отзывы о нас
Волкова Светлана Юрьевна
Обратилась за консультацией к Дарье Александровне Найда в октябре 2018г, по поводу боли в колене и приговором хирурга районной поликлиники, что я инвалид, сустав разрушен, с активностью покончено. По результатам консультации Дарьи Александровны: 1. Колено прооперировано (артроскопия мениска коленного сустава) - успешно. 2. Реабилитация - успешно. 3. Моя активность восстановлена! (горные лыжи, горный велосипед (эндуро) - Успешно! Огромная благодарность за профессионализм, за "погружение в жизнь пациента" и за понимание, за внимательное отношение! Доктор от Бога! Рекомендую!
Шевцова Юлия Владимировна
Выражаю огромную благодарность всему коллективу 3 отделения экстренной травматологии от младшего персонала до заведующего отделением. 25.07.2022 мне была проведена операция (перелом 2 лодыжек) зав. отделением Тюлькевич Борисом Владимировичем и Нелиным Максимом Николаевичем. Огромное им человеческое СПАСИБО, анестезиологу Сергею Владимировичу, перевязочному мед брату Данечке, Анечке, Никите, Саше и всему персоналу отделения за их чуткость, человечность, отзывчивость. Здесь работают настоящие профессионалы своего дела. Низкий Вам поклон, всегда Ваша Шевцова Юлия.
После операции по поводу разрыва передней крестообразной связки и мениска коленного сустава, спустя 2 месяца с уверенностью могу заявить, что операция проведена успешно и восстановление прошло без каких-либо осложнений. От всей души хочу выразить искреннюю благодарность лечащему врачу Найде Дарье Александровне, за её высочайший профессионализм. Именно таких, как Вы люди и называют - ВРАЧ ОТ БОГА. Уважаемая Дарья Александровна, желаю Вам дальнейших успехов во всех начинаниях, счастья, благополучия, процветания и долгих лет здоровой жизни. Спасибо большое за Ваш нелегкий и бесценный труд!
Лукин Валерий Вениаминович
Выражаю искреннюю глубокую благодарность всему персоналу 55 травматологического отделения ГВКГ им. академика Н.Н.Бурденко за внимание и высокий профессионализм. Отлаженная, уверенная работа всех специалистов отделения под руководством заведующего отделением Буряченко Бориса Павловича, лично его доброжелательность и внимательное отношение не оставили накануне операции никаких сомнений в её успешности. Операцию по тотальному эндопротезированию левого тазобедренного сустава искусно провел 01.02.2022 г. замечательный врач Варфоломеев Денис Игоревич. Хочу отметить чуткое отношение и высокопрофессиональную работу анестезиолога-реаниматолога Чотчаева М.Р. (извините, имя и отчество так и не удалось уточнить), благодаря которому, в том числе, ни во время, ни после операции не было никаких болевых ощущений и осложнений. Очень доволен операцией. По прошествии полугода об этом можно говорить с полной уверенностью. Отдельное ОГРОМНОЕ СПАСИБО медсёстрам, санитаркам за вашу непростую работу по уходу в послеоперационный период. Всему персоналу отделения доброго здоровья, долгих лет и дальнейших успехов в вашем благороднейшем труде!
Хочу выразить огромную благодарность доктору Дарье Александровне Найда за высокий профессионализм и доброе сердце. В 2020 г муж оперировался у Дарьи Александровны по поводу застарелой травмы( 2 года хромал ,ходили по врачам, все разводили руками). После сложной операции, через 2 месяца муж вышел на работу. Быстро восстановился. По любому вопросу могли позвонить доктору по телефону и она всегда находила время нам ответить. Спасибо Вам, Дарья Александровна .
28 декабря перед самым Новым годом после «полёта» с 2-х метров на землю и обрыва 2 связок на правом плече (рука не поднималась вообще, оторвал надостную и подлопаточную связки) Мне посчастливилось попасть на операционный стол в добрые и опытные руки Дарьи Александровны Найда под чутким присмотром анестезиолога Сергея Владимировича! Операция длилась 3 часа, я даже не заметил, как сработал наркоз:-) После операционный «отходняк» был довольно таки лёгким и комфортным. Прекрасный номер с удобствами, прямо рядом с операционным блоком, чистый, аккуратный, с очень удобной кроватью и прихожей где мы с женой провели послеоперационную ночь порадовал и удивил своей ценой в плане доступности. Уже на третий день я вполне мог обходиться ночью без обезболивающих средств. Ортез носил шесть недель, как велел врач, но (к счастью!!) мог снимать его для принятия душа уже на 2-й день. Новый год встретили дружно и радостно в Семье с друзьями! Дарья Александровна, Сергей Владимирович, искренне благодарю Вас за ваше великое Дело - помогать людям восстановить их здоровье! Прошло 3,5 месяца и я подтягиваюсь на турнике уже 5 раз и свободно отжимаюсь! Всем настоятельно советую послушать рекомендации Дарьи Александровны по реабилитации! Будьте здоровы! Берегите себя сами! Врачам Главного военного Госпиталя им. Бурденко ещё раз поклон до Земли! Вместе с врачами в Госпитале больным помогает сам Бог!
Ирина Владимировна Блаженова
Хочу выразить огромную благодарность Дарье Александровна Найда! После артроскопии коленного сустава вспомнила что такое полноценная жизнь без боли и ограничений! Огромное спасибо за Ваш профессионализм, внимание, доброту! Большое спасибо всем сотрудникам отделения за заботу и отзывчивость! Хочется пожелать Дарье Александровне успехов в таком нелёгком деле!
Гончаров Владислав Владимирович
Делал артроскопию тазобедренного сустава в прошлом году. Операция прошла успешно, боли и дискомфорт исчезли. Дарья Александровна превосходный, отзывчивый врач. Очень ей благодарен.
Выражаю мою искреннюю благодарность и низкий поклон персонально доктору 3го отделения травматологии Найде Дарье Александровне и всему коллективу профессионалов госпиталя Бурденко . В конце марта 2022 года в плановом порядке после предварительного осмотра и тщательной консультации и изучением МРТ ,мне на самом высокопрофессиональном уровне была проведена Артроскопия и тенодез бицепса правого плеча с ушиванием манжеты и креплением надосной связки . Все получилось отлично !Заботливое отношение высококлассных специалистов , собранных в слаженную команду , под руководством Брижань Л.К , в полной мере имел счастье оценить на собственном примере, за что искренне признателен. Наивысшую степень благодарности выражаю моему доктору, Дарье Александровне . Ее по-настоящему «золотые руки» в течении почти 4х часов «собирали» мое многострадальное плечо с застарелой , ещё спортивной травмой , мучавшей меня с десяток лет . Профессионализм и уважительное заботливое отношение, учёт всех особенностей конкретного моего случая и прекрасное оборудование в опытных руках , отличные комфортные условия госпиталя и отношение всего персонала позволили из непростой манипуляции выйти с максимальным комфортом и ощущением лёгкости . Доктор Дарья Александровна сделала на мой взгляд все на высочайшем профессиональном уровне и проявила человечное отношение и заботу , как уверен и к многим другим ее пациентам . Она не просто пояснила все условия операции , блестящие исполнила саму манипуляцию ( а сложности выявлены дополнительно были в процессе и значительные ) , но и пояснила четко особенности реабилитации , рекомендовала и лечение и ортез . Буквально через неделю болевой синдром в плече был уже минимален , прошли тянущие сверлящие боли , от которых порой просыпался неск крайний месацев перед операцией , сустав снова обрёл подвижность .Вообщем , уверенно и с благодарностью могу уже утверждать , что ВСЁ прошло ПРЕВОСХОДНО . Благодаря профессионализму и заботе Дарьи Александровны и всего коллектива , вовлечённости в эффективность результата , человечности и заботе , я обрёл шанс для комфортной полноценней счастливой жизни без боли и ограничений как для моего плеча , так и для разума . Сто раз Большое Вам СПАСИБО . Порекомендую уверенно госпиталь Им.Бурденко и доктора НАЙДУ Д.А. всем , кому это требуется . Пусть все будет успешно и легко , как легка рука моего доктора - профессионала Дарьи Александровны .
Свиридов Павел Александрович
От всего сердца хочу поблагодарить начальника 3 отделения Керимова Артура Аслановича за мастерство, профессионализм. Огромное спасибо за четко организованные и красиво, филигранно проведённые операции по восстановлению моих коленных суставов. Отдельная благодарность моему лечащему врачу Евгению Анатольевичу Кукушко, который участвовал в операциях, а затем приложил все силы, чтобы помочь мне восстанавливаться. Огромная благодарность хирургам, анестезиологу, медсёстрам и всем участникам в проведенных операциях. Выражаю также свою благодарность всему коллективу 3 отделения неотложной травматологии, артроскопии за заботу и оказание помощи и поддержки в период моего лечения, восстановления. Большое спасибо всему коллективу Центра травматологии и ортопедии, руководимому главным травматологом госпиталя, доктором медицинских наук Брижань Леонидом Карловичем. Вы все дали мне возможность нормально ходить. Хотя после ДТП у меня были раздроблены коленные суставы обеих ног и стоял большой вопрос о том буду ли я ходить вообще. Здоровья вам всем на долгие годы, счастья, и чтобы удача постоянно улыбалась вам в жизни.
Copyright © Центр травматологии и ортопедии
ФГБУ «Главный военный военный клинический госпиталь им. ак. Н.Н. Бурденко Министерства обороны Российской Федерации»
Виды и терапия повреждений связок коленного сустава
Во время восстановления пациенты находятся в палатах европейского уровня комфортности. Они обеспечены индивидуальными средствами личной гигиены и диетическим питанием.
Подготовка к операции
Особенно внимательными пациентам стоит быть при подготовке к предстоящей артроскопии. Понадобятся консультации с ортопедом, анестезиологом, хирургом. Обязательно понадобится сдача определенных анализов, прохождение обследований:
Техника передненаружного … Техника передненаружного … Техника передненаружного … Техника передненаружного …
Правила подготовки к операции на коленный сустав выглядит таким образом:
- Сдача назначенных анализов.
- Прекращение приема сильнодействующих медпрепаратов за 1 - 2 нед. до процедуры.
- Проведение разъяснительной беседы (обычно за день до операции).
- До назначенной процедуры не стоит пить, есть за 12 часов. Важно быть трезвым. Также нельзя курить.
- В зоне пораженного сочленения не допускается наличие каких-либо ссадин. Волосы удаляют мед. работники на месте.
- При наличии простуды стоит поставить в известность хирурга.
- Приобрести назначенные обезболивающие медпрепараты.
- На процедуру прийти со вспомогательными приспособлениями для ходьбы и сопровождающими лицами.
Оперативные доступы к тазобедренному суставу задний передний
Известно, что при выполнении эндопротезирования тазобедренного сустава применяются различные хирургические доступы, при этом преимущественно используются переднебоковые и заднебоковые доступы. У пациентов с тяжелой патологией тазобедренного сустава (коксартроз тяжелой степени, выраженная оссификация краёв вертлужной впадины и ее губы, протрузия головки бедренной кости) немногие виды доступов к тазобедренному суставу могут быть использованы при эндопротезировании. Поиск оптимального доступа к тазобедренному суставу обусловливает проведение анализа его недостатков. В литературе широко освещены преимущества и недостатки передних и задних доступов к тазобедренному суставу 2. Имея определенный опыт применения боковых доступов, мы поставили следующую цель: провести анализ результатов использования боковых доступов к тазобедренному суставу при выполнении эндопротезирования.
Материалы и методы
Работа основана на анализе собственных результатов применения боковых доступов при эндопротезировании тазобедренного сустава у 44 пациентов с протрузионным коксартрозом 3-й степени, осложнённым выраженной оссификацией краёв вертлужной впадины и её губы. Средний возраст пациентов - 60 ± 1,5 года. Женщины составили 63,6%.
Всем пациентам выполнялись необходимые лабораторные и клинико-инструментальные исследования.
В данной тяжелой клинической ситуации использовались два вида боковых доступов к тазобедренному суставу: доступ по Хардингу и предложенный нами модифицированный боковой доступ. Эндопротезирование тазобедренного сустава всем пациентам выполнялось эндопротезом конструкции ЭСИ.
Прямой боковой доступ, предложенный Р. Бауэром (R. Bauer) и усовершенствованный К. Хардингом (K. Hardinge), включает выполнение кожного разреза длиной 12-16 см над большим вертелом, рассечение широкой фасции бедра на всём протяжении раны, разделение мышечных волокон средней ягодичной мышцы на протяжении 3 см выше верхушки большого вертела, отделение средней ягодичной мышцы и латеральной порции четырёхглавой мышцы бедра субпериостально от передней поверхности большого вертела. Затем производят вывихивание головки бедренной кости и выполняют дальнейшие хирургические манипуляции [3].
Модифицированный боковой доступ к тазобедренному суставу включает следующие этапы: разрез кожи в проекции большого вертела, рассечение широкой фасции бедра, выполнение трёх разрезов. Первый разрез от проксимальной точки по ходу мышечных волокон средней ягодичной мышцы в передне-верхнем направлении длиной 3 см, второй разрез от точки на границе между средней и дистальной третью большого вертела в направлении кпереди, отступив от центральной линии 1 см, длиной 3 см, третий разрез производят, соединяя начальные точки первого и второго разрезов между собой в виде дуги, направленной выпуклой стороной кпереди (рисунок), отсекают среднюю ягодичную мышцу от передней поверхности большого вертела в пределах выполненных разрезов, полученный лоскут средней ягодичной мышцы смещают кпереди и фиксируют при помощи инструментов. Затем вывихивают головку бедренной кости и выполняют эндопротезирование тазобедренного сустава. После основного этапа смещённый кпереди сформированный мышечно-сухожильный лоскут укладывают на своё место и фиксируют при помощи швов [4].
Статистическая обработка полученных результатов проводилась с использованием программы Statistica 8.0. При выполнении сравнительного анализа полученных данных между группами использовали непараметрический критерий Манна-Уитни. Критический уровень значимости при проверке статистических гипотез p
Реабилитация при осложнениях после менискэктомии
После удаления мениска в коленном суставе может скапливаться жидкость и ощущаться боль. Эти симптомы должны уменьшиться через трое суток, а ко второй неделе послеоперационного периода исчезнуть. В ранний восстановительный период для устранения отёчности и болевого синдрома ортопеды проводят дренирование и антисептическую обработку раны. Дополнительно назначают:
- иммобилизацию ноги ортопедическими средствами;
- приподнятое положение нижней конечности в то время, когда пациент лежит в кровати;
- прикладывание холодных сухих компрессов;
- антибактериальные препараты;
- противовоспалительные и обезболивающие средства.
Долго не спадающий отёк является свидетельством прогрессирования воспаления, а, возможно, и развившегося локального инфекционного процесса. Это чревато не только отсутствием эффекта после операции, но и более сложными последствиями: отторжением и повреждением протеза, требующего выполнения повторной операции (снятия имплантата) и продолжительной антибактериальной терапии. Если выраженный отёк связан с чересчур избыточным скоплением синовиальной жидкости и крови, проводится пункция коленного сустава и удаление содержимого суставной полости.
В течение 1-2 недель к суставу прикладывают пузырь со льдом. Гимнастические упражнения на оперированной конечности не выполняются. Пациент, лёжа в постели, под контролем инструктора ЛФК делает гимнастику здоровой ногой, целью которых является предотвращение тугоподвижности в суставах. По мере стихания воспалительного процесса движения постепенно увеличивают, а к концу шестой недели выполняют в полном объёме.
Техника передненаружного … Техника артроскопического доступа к … Техника артроскопического доступа к … Техника переднелатерального доступа к …
Затем пациенты начинают заниматься на современных тренажёрах, которыми оснащена клиника реабилитации Юсуповской больницы. Они позволяют постепенно, с минимальными неприятными ощущениями увеличивать амплитуду движения коленного сустава. Пациент накачивает манжету вокруг колена воздухом, и нога распрямляется за счёт оказываемого давления.
Независимо от типа менискэктомии, после операции существует немалый риск образования в коленном суставе патологических образований - рубцов и спаек. После оперативного вмешательства нижняя конечность двигается мало. Противостоять развитию тяжёлого спаечного процесс реабилитологи начинают со следующего дня после хирургического вмешательства. Инструктор ЛФК составляет и проводит комплекс лечебной физкультуры, который не будет мешать заживлению раны, предотвратит контрактуру и мышечную атрофию.
После хирургического вмешательства в отдалённом восстановительном периоде может не держать боковая связка колена. Это выражается боковой нестабильностью коленного сустава, подкашиванием нижней конечности при ротационном движении. Если во время операции была проведена реконструкция разорванной малоберцовой или большеберцовой коллатеральной связки, не исключено, что вследствие нерациональных нагрузок снова произошло нарушение целостности неокрепшей связочной структуры, которая стабилизирует и укрепляет суставной аппарат. Пациента осматривает ортопед и реабилитолог. После выявления достоверной причины нестабильности меняется тактика ведения пациента.
Навигация дает уверенность.
Анализ соответствия. До резекции в режиме реального времени графически отображается поверхность резецированного переднего кортикала бедра, которая не будет покрыта передним фланцем бедренного компонента. Баланс суставных щелей. Функции Gap Balancing (баланс суставных щелей) и Gap Analysis (анализ баланса) позволяют хирургу оценить суставные щели при сгибании и разгибании — до или после выполнения резекций — и сохранить их в протоколе операции.
Уверенность. Система предупреждает врача о увероятности врезания в передний кортикал до выполнения резекции. Виртуальное уменьшение типоразмера. Система позволяет врачу увидеть картинку, которая получится, если врач выберет феморальный компонент меньшего размера.
Сколько стоит артроскопия коленного сустава в Москве: удаление мениска
Оперативное удаление мениска с помощью артроскопии имеет высокую стоимость. Общая стоимость лечения пациента после артроскопического удаления мениска, включая период реабилитации, меньше, чем стоимость лечения после операции с открытым доступом. После операции с открытым доступом период реабилитации более длительный. Стоимость артроскопии зависит от квалификации, опыта хирурга, ценовой политики клиники, от оснащенности клиники - стоимость процедуры на инновационном оборудовании будет выше. В клиниках Москвы проводится артроскопия мениска коленного сустава, цена на операцию варьируется от 18900 до 65000 рублей в зависимости от клиники.
Техника артроскопического доступа к … Техника заднего доступа к коленному … Техника заднего доступа к коленному … Техника переднелатерального доступа к …
Диагностика
Обследование начинается с опроса, во время которого уточняется механизм травмирования, выясняются жалобы, производится пальпация связок сустава. Учитываются:
- область наибольшей болезненности;
- видоизмененность сустава;
- отечность и покраснение;
- наличие и место кровоизлияния;
- объем движений (ограниченность нагрузки либо нестабильность в суставе);
- возможность опоры на конечность.
Для оценки состояния боковых связок проводится следующий тест. Больной лежит на спине, сгибает колено под углом 20°, полностью расслабляя мышцы. Врач, положив одну руку на сочленение снаружи, другой удерживает пятку, отклоняя голень кнаружи для оценки внутренней коллатеральной связки. При 20° отклонении имеется полный разрыв, сочетающийся с травмой менисков, КС.
Дифференциальную диагностику проводят с переломами и вывихами.

При поврежденных связках сочленение изменяет форму исключительно из-за отечности: движения хоть и ограничены вследствие болезненности, но присутствует, пружинящего сопротивления не наблюдается.
Для уточнения диагноза выполняется:
- УЗИ - позволяет выявить наличие кровоизлияния, утолщение, степень поврежденности.
- МРТ - обладает высокой точностью, наиболее информативный метод исследования.
- Рентгенография колена - полезна при отрыве связки с костным фрагментом в месте ее прикрепления, также при сопутствующих переломах.
- Артроскопия - малоинвазивная хирургическая манипуляция. Проводится при помощи специального эндоскопического оборудования.
Способ хирургического доступа к тазобедренному суставу при эндопротезировании
Предлагаемое изобретение относится к области медицины, а именно к травматологии и ортопедии, и может быть использовано при выполнении операции эндопротезирования тазобедренного сустава для лечения патологии с выраженными дегенеративно-дистрофическими изменениями, заболеваниями, переломами проксимального отдела бедренной кости и их последствиями.
При эндопротезировании в основном используют переднебоковые и заднебоковые доступы к тазобедренному суставу, позволяющие максимально сохранить сосудисто-нервные образования проксимального отдела бедренной кости и таза.
Несмотря на большое многообразие хирургических доступов к тазобедренному суставу, немногие из них могут быть использованы при выполнении эндопротезирования у пациентов с тяжелой патологией тазобедренного сустава (коксартроз тяжелой степени, выраженная оссификация краев вертлужной впадины и ее губы, протрузия головки бедренной кости).
Использование переднего доступа ограничивает свободу хирурга при обработке проксимального отдела бедренной кости, также имеется риск повреждения бокового бедренного нерва и сосудисто-нервного пучка.
При использовании задних доступов предполагается пересечение ягодичных мышц и коротких наружных ротаторов, что грозит нарушением их восстановления и тяжелыми осложнениями со стороны седалищного нерва.
Преимуществом бокового доступа является возможность использования сочетания противоположно направленных положений элементов проксимального отдела бедренной кости. Угол операционного действия при боковом доступе в среднем равен 90° [(1) Прохоренко В.М., Турков П.С.
Влияние положения проксимального отдела бедренной кости на выбор оперативного доступа / В.М. Прохоренко, П.С. Турков // Медицина и образование в Сибири. - 2013. - №3. - 21 с.]. Наиболее целесообразно в указанной тяжелой клинической ситуации является использование бокового доступа, который обеспечивает достаточный обзор операционного поля и угол операционного действия при эндопротезировании.
Аналогом изобретения выбран переднебоковой доступ в модификации Мюллера. Пациента располагают строго на боку и жестко фиксируют таз в вертикальном положении. Разрез кожи центрирован над средней частью большого вертела и направлен дистально вдоль оси бедра.
После разреза кожи и подкожной клетчатки рассекают илеотибиальный тракт продольно. Сумку большого вертела рассекают для доступа через место прикрепления средней ягодичной мышцы к передней части большого вертела. Переднюю порцию средней ягодичной мышцы пересекают, сохраняя сухожильную манжетку для последующего восстановления мышцы.
Производят разделение по ходу мышечных волокон средней ягодичной мышцы на 3 см проксимальнее к верхней губе вертлужной впадины. Отводят среднюю ягодичную мышцу кпереди и краниально обнажают сухожилие малой ягодичной мышцы.
Ягодичные мышцы отводят кпереди и кверху и удерживают острым распатором Хомана, установленным в подвздошную кость выше вертлужной впадины. Рассекают капсулу для обнажения головки бедренной кости и губы вертлужной впадины.
Наиболее близким к предлагаемому является прямой боковой доступ предложенный Н. Bauer и усовершенствованный К. Хардингом. Положение пациента на здоровом боку, таз располагают строго перпендикулярно поверхности операционного стола.
Кожный разрез длиной 12-16 см проходит между передним и задним краями большого вертела на равном удалении от верхушки большого вертела. Широкую фасцию бедра рассекают на всем протяжении раны.
Проводят тупое продольное разделение мышечных волокон средней ягодичной мышцы на протяжении 3 см выше верхушки большого вертела.
Затем при помощи электроножа среднюю ягодичную мышцу и латеральную порцию четырехглавой мышцы бедра субпериостально отделяют от передней поверхности большого вертела и распатором от капсулы сустава.
Отделение средней ягодичной мышцы должно быть выполнено при сохранении сухожильной структуры на большом вертеле. Капсулу сустава иссекают в пределах видимости или сохраняют, после чего производят вывихивание головки бедренной кости и выполняют дальнейшие хирургические манипуляции [(3) Тихилов P.M. Руководство по эндопротезированию тазобедренного сустава / P.M. Тихилов, В.М. Шаповалов. - СПб.: РНИИТО им. P.P. Вредена, 2008. - 301 с. 189-190].
Анализ успешности задне-бокового доступа при эндопротезировании тазобедренного сустава
Малоинвазивный метод при эндопротезировании тазобедренного сустава позволяет сократить период выздоровления и реабилитации. Мы используем модифицированный задний доступ и обозначение ориентиров на поверхности кожи, чтобы избежать лишних осложнений при операции. В статье описан опыт применения такого подхода.
Методы
140 пациентов (средний возраст 79 лет, от 53 до 93 лет) были прооперированы с применением указанного метода и шести разных типов имплантов. Описываемый метод открывает доступ к вертлужной впадине при согнутом бедре и бедренной кости при согнутой голени.
Результаты
Среднее время операции составляло 100 мин (75-110 мин) при потерях крови в среднем 385 см куб. 26 пациентам переливали кровь, средний срок госпитализации составил 6.8 дней ( от 5 до 20 дней), включая время ожидания свободного места в реабилитационном центре. Операции прошли без осложнений. По результатам рентгеновского снимка бедренный стержень протеза совпадал с осью бедренной кости: отклонение составило не более 3 у всех пациентов. Средний вертлужный угол составил 40 (35-48).
Разница в длине ног у всех пациентов не превышала 4 мм. Средний размер разреза составил 7 см. Все пациенты получали диспансерное наблюдение в течение 6 недель после операции и показания оставались на одном уровне.
Заключение
Описанный метод с применением заднего доступа и нанесения ориентиров на поверхность бедра представляется достаточно надежным и безопасным для малоинвазивного метода при полном эндопротезировании тазобедренного сустава.
Введение
Малоинвазивный метод полного протезирования тазобедренного сустава способствует сокращению периода реабилитации, пребывания в больнице, минимизирует вмешательство и рекомендован пациентам, которые в силу определенных причин не соглашаются на длинный передний или боковой разрез. Различные доступные методики могут как уменьшить, так и увеличить риск осложнений, что является важным фактором при принятии решения. В данном работе описан опыт применения модифицированного заднего доступа с нанесением ориентиров на поверхность бедра у 140 пациентов при полном эндопротезировании тазобедренного сустава, выполненных одним хирургом.
Методика
140 пациентов в возрасте от 53 до 93 (111 женщин и 39 мужчин) лет были последовательно прооперированы одним хирургом. Показания к операции: переломы (102 случая), первичный артроз тазобедренного сустава ( 27 случаев), асептический некроз (11 случаев). В 104 случаях операция была экстренная. Замена сустава была осуществлена на правой стороне в 61 случаях и на левой стороне в 79 случаях. Индекс массы тела составил 22.9 кг.
Протезы
При операциях были использованы 6 разных типов протезов от 4 разных производителей. Использовались стандартные протезы, не требующие применения специальных методов или вспомогательных модификаций. Цементирование бедренных стержней применяли в 54 случаях, в 86 — обошлись без цементирования. Вертлужные компоненты представляли собой подвижные чашки в 135 случаях ( 101 с и 34 без цементирования), стандартные полиэтиленовые с цементированием в двух случаях и титановые с керамическими вставками в трех случаях.
Ход операции
Пациентам давали наркоз и закрепляли на боку на операционном столе. Нога была согнута (30 в бедре и 60 в колене) и помещалась на специальной поверхности горизонтально к столу. На задней поверхности бедра производили разрез размером 6-7 см.

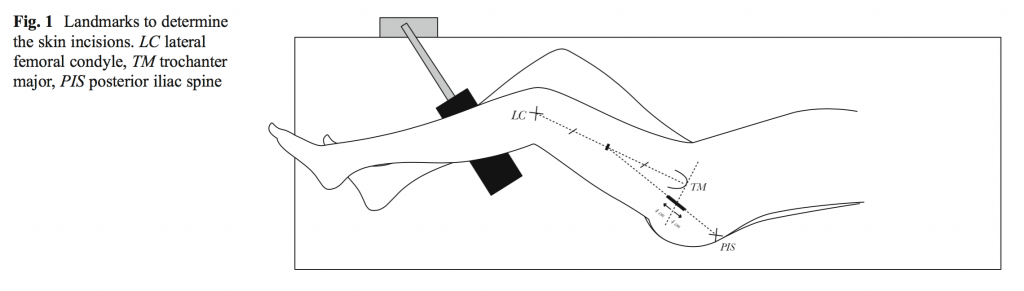
Затем на кожу наносились ориентиры, указывающие точное место разреза. Ориентиры наносили на места задней подвздошной оси, над большим вертелом и бугорком бокового мыщелка ( рис 1). Рис 1. Метки для обозначения места нанесения разреза. LC боковой мыщелок, ТМ главный вертел, PIS — задняя подвздошная кость. Линия проходила от бокового бедренного мыщелка до бугра большого вертела. Середина линии использовалась как новая метка и соединялась с задней подвздошной остью. По этой линии наносился перпендикуляр оси бедра от бугра главного вертела, и по этим меткам делался разрез по косой к подвздошной ости: 3-4 см проксимально и 3-4 см дистально к этой точке. Ткани рассекали до фасции ягодичной мышцы. Мышцу раздвигали и получали доступ к шейке и головке бедра через короткие внешние мышцы и капсулу. Рассекали сухожилие грушевидной мышцы и открывали капсулу. Отсекали шейку бедра (при отсутствии переломов) и извлекали головку.
В положении, когда бедро вытянуто, небольшие разрезы открывали доступ сзади к шейке бедра, в положении согнутого бедра задний разрез обеспечивал доступ к вертлужной впадине после удаления головки (Рис 2). В дальнейшем в ходе операции открывается доступ спереди от бедренного диафиза, чтобы ввести бедренные стержни протеза. При открытии бедренного сустава таким образом хватает места для выполнения операции обычным инструментарием. Завершая операцию, накладывали глубокий Х-образный шов на большую ягодичную мышцу, и сшивали кожу. Как правило, сшивают заднюю капсулу и сухожилие грушевидной мышцы.

Время операции составляло в среднем 100 мин, примерные потери крови — 385 куб см. 26 пациентам переливали кровь. Операции прошли без осложнений, без вертлужных или бедренных трещин/переломов, без развития инфекции и постоперационных смещений. У одного пациента было отмечено расстройство мозгового кровообращения (3 дня после операции), еще у одного — развитие поверхностной инфекции, с которой справились без оперативного вмешательства. Все пациенты начинали ходить с полной нагрузкой через три дня после операции.
Средний период пребывания в госпитале после операции составил 6.8 дней, включая время ожидания места в реабилитационном центре.
По данным рентгеновских снимков бедренные стержни соответсвовали оси бедренной кости с отклонением 3 . Средний вертужный угол составлял 40. Разница в длине конечностей у всех пациентов была менее 4 мм. Длина шва составляла 7 см. Все пациенты наблюдались в течение 6 недель после операции, и не было отмечено существенного ухудшения состояния.
Со времени первых операций по эндопротезированию тазобедренного сустава техника операции претерпела ряд изменений, улучшающих ее качество, однако основной подход с задним доступом оставался прежним, аналогичным тому, который впервые применили и описали Gibson в 1950 [1] и Moore в 1959 году [2]. В 1964 году Charnley [3] использовал передне-боковой трансвертельный доступ, который был модифицирован Amstutz [4]. В 1982 году Hardinge [5] стал использовать боковой доступ, при котором рассекали ягодичную мышцу, однако этот прием сопровождался большим риском повреждения ягодичного нерва. Judet и Judet [6] модифицировали метод Hueter с передним доступом, применив небольшие разрезы. С этих пор малоинвазивный метод получил распространение.
Малоинвазивный метод при полной замене тазобедренного сустава подразумевает хирургический шов не более 10 см [7]. Целью метода является минимизировать травмы при операции с сохранением безопасности.
Существуют 6 различных доступов: передний [8,9], передне-боковой [10,11], задний [12], задне-боковой [2], боковой [13,14] и двойное иссечение с флюороскопией [15]. Считается, что при заднем доступе минимизируются потери крови, послеоперационный болевой синдром, период пребывания в клинике и период реабилитации [7,16-18]. Если случаются осложнения, то они не отличаются от тех, которые бывают при обычной операции и связаны с неудачном установкой протеза [17,20] или повреждением седалищного нерва [18].
В многочисленных исследованиях было установлено, что показатели Харриса улучшаются сразу же после операции [18], и этот эффект был отмечен по прошествии шести недель, шести месяцев [21,22] и одного года [23] после операции. Также отмечалось, что при малоинвазивном эндопротезировании клинические и радиологические результаты, наблюдаемые в течение 10-13 лет, не отличались от результатов, достигаемых при традиционном методе [24]. Это наблюдение относится к потерям крови, постоперационному болевому синдрому и периоду реабилитации. В частности, время от опрерации до того момента, как пациент начинал самостоятельно ходить, было примерно одинаковым как в случае традиционного, так и в случае малоинвазивого протезирования [25, 17, 26].
В других исследованиях [27] (1000 замен, 759 пациентов) было отмечено, что при заднем доступе — двух сантиметровый разрез с доступом к большому вертелу и 20-ти градусном отклонении от оси бедренной кости — количество неправильно поставленных протезов составляло 3% и количество параличей седалищного нерва 0.6% [27]. Индекс массы тела не являлся основным критерием и составлял 14.3 — 56.5 кг/кв. см. Время операции было 61 мин и средние потери крови исчислялись 317 мл, причем 43.6% пациентам пришлось делать переливание. 1.1% пациентов перед операцией имели переломы бедра, трое — переломы большого вертела, семь — переломы калькара, и один — спиральный перелом диафиза. 2.1 % пациентам требовалась повторная операция из-за неправильного положения вертлужной (1.4%) или бедренной (0.1%) компонентов протеза. В цитируемых работах авторы отмечали, что только опытным хирургам рекомендуется проводить эндопротезирование малоинвазивным методом.
Другие авторы [20, 23, 28, 29] также отмечали, что обычно требуется длительный период обучения и что только те хирурги, которые имеют постоянную практику (не менее 50 эндопротезирований за год) могут проводить операции малоинвазивным методом.
Однако опыт хирургов, описываемый в данной работе, говорит о том, что модификация стандартной методики с использованием заднего доступа значительно облегчает ход операции и сокращает срок обучения.
Если не наносить предварительно маркировку, точно обозначающую линии разрезов, то необходимо использовать специальный хирургический инструментарий [20], который облегчает доступ к вертлужной впадине [16]. При этом давление на края раны при малоинвазивном доступе увеличиваются почти в два раза по сравнению с традиционным методом [16, 30], что ведет к повреждению мышц [31].
По методу, который описыватся в статье, нога согнута так, что лодыжка помещается на U-образной опоре, и вертикальный разрез по вертлужной впадине делается стандартными инструментами. Применение специального инструмента минимально, только при воздействии на мягкие ткани и на большую ягодичную мышцу. В этом положении бедро сдвинуто вперед и не требуется дополнительного изменения положения конечности. Направление разреза совпадает направлением бедренного канала, тем самым уменьшая риски возможных дополнительных разрезов и травм. При заднем доступе может создаться риск травмирования седалищного нерва, однако не было отмечено ни одного случая паралича седалищного нерва или парестезии. Расположение голеностопного сустава на U-образной опоре смещает седалищный нерв вниз и назад, и это позволяет избежать возможных повреждений.
Некоторые авторы [34] сообщали, что при применении малоивазивного метода с задним доступом визуализация малого вертела затруднена, однако наши исследования этого не подтверждают.
Малоинвазивный метод предполагает разрезы не более 10 см с сохранением мышц бедра и сухожилия грушевидной мышцы [35]. Преимущества сохранения этого сухожилия не ясны, и при описываемом ходе операции связки грушевидной мышцы рассекались чтобы обеспечить прямой доступ к рабочей области. После замены сустава сухожилие сшивали. Разрез сухожилия не влиял на восстановление движения [33], но уменьшал вероятность смещения протеза [36, 37].
Все пациенты имели индекс массы тела не более 31. ИМТ не является ограничением для операции, однако представляется вероятным более высокий риск переломов у пациентов с ожирением [38].
Sculo [35] предложил метод, при котором общая длина разреза составляла бы треть (в см) от ИМТ, но опять же, к пациентам, страдающих ожирением, такой подход неприменим [40].
Существуют многочисленные публикации, в которых описано выполнение всевозможных разрезов при заднем доступе при малоинвазивном протезировании тазобедренного сустава. Большинство случаев составляют прямые линии, соединяющие две точки. Первый ориентир находится на задней верхней точке большого вертела [22] или в паре см сзади от него [27].
Второй ориентир помещается на расстоянии 10-15 см от бугра большого вертела вдоль оси бедра [27, 7] и составляет 6-9 см. Размер и расположение разрезов могут меняться в зависимости от роста пациента, его строения тела и длины ног. Основная цель правильно обозначенного и выполненного разреза — это обеспечение доступа к вертлужной области тазобедренного сустава.
В описываемом исследовании преимущества малоинвазивного метода — кровопотери при операции, постоперационный болевой синдром и период реабилитации — не отличались от ранее приводимых данных [7, 16-18]. Тем не менее, длительные задержки при ожидании места в реабилитационном центре привели к нестандартному, выше ожидаемому, времени пребывания в стационаре.
Быстрая выписка пациентов домой и небольшие рубцы после операции являются показателями удовлетворенности результатами лечения. Однако некоторые исследователи отмечают, что длина шва находится на третьем по значимости месте после метода обезболивания срока службы протеза.
Выводы
Описываемый метод нанесения ориентиров является снижает риск осложнений при малоинвазивном эндопротезировании.
Что такое артротомия коленного сустава: техники операции, осложнения и восстановление
Артротомия коленного сустава - тактика оперативного вмешательства, при которой суставная капсула рассекается с целью обнажения (вскрытия) полости сочленения. В некоторых источниках такую технику хирургии называют капсулотомией. Методика позволяет широко открыть сустав и произвести его тщательную санацию вместе с необходимыми лечебными манипуляциями. Манипуляции могут заключаться в эвакуации из колена патологической жидкости, дренировании, удалении инородных тел и свободных костно-хрящевых фрагментов, резекции нежизнеспособных тканей, введении медикаментов и пр.

Артротомию в хирургической практике сегодня используют в крайних случаях, так как она отличается высокой операционной агрессией. К тому же, современная ортопедия преимущественно базируется на малоинвазивных принципах восстановления функций самого крупного, сложного по строению сочленения человека. Со многими задачами успешно справляется щадящая лечебно-диагностическая процедура артроскопия, которая делается через маленькие проколы на колене. Однако для выполнения объемных вмешательств, как, к примеру, удаление сустава и установка протеза, малый артроскопический доступ не подойдет. Поэтому в некоторых ситуациях артротомии нет альтернативы.
Она может быть использована как самостоятельная процедура или выступать начальным этапом какой-нибудь сложной ортопедической операции.
При артротомии специалист старается максимально сохранить связочный сгибательно-разгибательный аппарат колена, насколько это возможно. Часто без пересечения связок не обойтись, но это делается очень экономно, чтобы сильно не нарушить стабилизацию коленного сустава.
Показания к операции
В подобном радикальном вмешательстве часто возникает необходимость при наличии:
- внутрисуставного нагноения при локальном туберкулезе, артрите;
- сильного воспаления с объемным скоплением жидкости;
- тяжелых посттравматических гемартрозов;
- суставной мыши (осколков хряща, кости, плотного фибринового сгустка);
- полного отрыва или раздробленности мениска;
- серьезных ранений с проникновением в сустав;
- врожденных пороков сочленения;
- костных вывихов, требующих внутреннего вправления;
- переломов костей, образующих сустав;
- аваскулярных остеонекрозов;
- различной этиологии прогрессирующих новообразований; и анкилозов запущенных форм (после артротомии выполняют артропластику или артролиз).

Вопрос о надобности проведения травматической операции решается индивидуально. Иногда, но только если клиническая картина позволяет, сначала пробуют лечить пораженный сегмент консервативно. Например, производят пункции при скопившейся жидкости, уколы нужных лекарств внутрь сустава асептического или метаболического действия и так далее. Неэффективность безоперационной терапии, невозможность выполнить артроскопию служат поводом для назначения артротомии коленного сустава.
Противопоказания
К абсолютным противопоказаниям, запрещающим задействовать соответствующую технологию, относятся:
- выраженный тромбофлебит нижних конечностей;
- серьезные проблемы со свертываемостью крови;
- хронические патологии в острой фазе;
- активные инфекции в любых других зонах организма (носоглотка, мочевой пузырь и др.);
- серьезные нарушения со стороны сердечной и легочной систем.
Виды вмешательства
Виды оперативного вмешательства различаются по технике выполнения разрезов. В ортопедии колена артротомия основывается на 3 традиционных доступах:
- передний внутренний/наружный парапателлярный (по Олье, Лангенбеку);
- поперечный (по Текстору);
- заднебоковой (по Войно-Ясенецкому);
Существует еще один принцип создания доступа, в котором совмещены достоинства типичных методик. Это - паракондилярная артротомия (по Корневу), позволяющая с обеих сторон широко обнажать свод верхнего заворота, полость сустава по всей линии суставной щели и две заднебоковые камеры. Разрез по Корневу открывает доступ до всех потенциально опасных зон, где часто при патологических процессах концентрируется и задерживается гной, выпот, кровь. Безусловно, какую рациональнее всего применить технику, врач определит лишь на основании достоверных результатов диагностики о точной локализации патологического очага.
Операция требует обезболивания, поэтому основной вид наркоза - общий. Если по состоянию здоровья общий наркоз противопоказан, рассматривается вопрос о проведении манипуляций под регионарной спинномозговой или эпидуральной анестезией. После предоперационного осмотра ортопеда и консультации анестезиолога пациент направляется на прохождение таких обязательных лабораторных анализов, как:
- биохимическое исследование крови;
- клиническое обследование мочи;
- анализ на сифилис (RW);
- тест на гепатит;
- анализ на ВИЧ и СПИД;
- коагулограмма.
Плановой процедуре всегда предшествует своеобразная подготовка операционного поля и всей ноги в течение 5 суток, которая подразумевает:
- многократное мытье конечности мылом;
- обмывание разбавленным нашатырным спиртом;
- местное наложение асептического повязочного материала на ночь.
При внутрисуставных гнойных затеках артротомию должны осуществлять на фоне уже начатого курса антибиотикотерапии. Его рекомендует исключительно специалист с учетом выполненной пробы на сопротивляемость патогенной среды к антибактериальному составу.
За несколько дней больной обходит некоторых узкопрофильных специалистов (терапевта, кардиолога, фтизиатра и пр.). Обязательно прохождение врачей, специализирующихся на сопутствующих хронических заболеваниях: эндокринолога посещают диабетики, нефролога люди с болезнями почек и т. д.
Прием пищи и воды отменяется за 12 часов до начала операции. Непосредственно перед артротомией будет поставлена очистительная клизма.
Методика проведения артротомии колена
Как мы уже сказали, артротомия ориентируется на нескольких тактиках обнажения сочленения. Поэтому попробуем изложить вкратце суть каждой методики.
- Передняя парапателлярная капсулотомия. Начало кожного разреза - над коленной чашечкой, примерно на расстоянии 8 см от нее, в месте соединения наружной мышцы бедра и сухожилия квадрицепса. С этой точки кожу рассекают вниз, следуя скальпелем по внешней линии надколенника. Заканчивается разрез на 20 мм ниже большеберцовой бугристости. После того, как хирург рассечет гиподерму и фасции по заданной траектории, производится вскрытие фиброзного слоя и синовиальной капсулы. Далее осуществляются необходимые манипуляции. Такая техника нечасто используются, поскольку сопряжена высокими рисками травмирования общего малоберцового нерва.
- Поперечный способ по Текстору. Осуществляется более широкий разрез в виде подковы, охватывающий обе стороны сустава. В ходе его реализации пересекают собственную связку коленной чашечки и рассекают связки по боковым поверхностям сочленения. Из положения полусогнутого колена на 6 см выше надколенника выполняется двухсторонний разрез. Его ведут вниз по концевым структурам сухожилия прямой бедренной мышцы и сбоку от коленной чашечки. Достигнув нижнего полюса надколенника, разрез продолжают по округлому выступу мыщелка до места прикрепления коллатеральных связок. U-образным разрезом рассекаются кожные покровы и фиброзная суставная оболочка до синовиальной мембраны. Синовиальная мембрана подвергается рассечению парапателлярно, после чего верхний заворот вскрывается. Ретрокондилярно (вниз и кзади) рассекается капсула в совокупности с задними заворотами. Дальше приступают к основным лечебным действиям, обычно они предполагают масштабную резекцию сустава.
- Заднебоковая артротомия. Используется чаще при гнойных поражениях (гонитах, эпиемах) сустава. Костно-хрящевое соединение вскрывается при помощи 4-х разрезов. Сначала делаются два передних парапателлярных разреза, параллельно с двух сторон надколенника. Затем совершают вскрытие задних заворотов двумя продольно-боковыми разрезами. В заднемедиальный заворот проникают между мыщелком бедра и внутренней головкой икроножной мышцы, в заднелатеральный - через разрез над сухожилием бицепса бедра. Соблюдая строго схему процесса оперирования, специалист производит откачивание гноя, введение и установку дренажных систем.
Оперативные вмешательства завершают тщательным гемостазом. Рассеченные участки синовиальной оболочки, мягких структур послойно ушиваются кетгутовыми нитями. Кожные края сшиваются шовным материалом из шелка. В конце ногу в правильной позиции иммобилизируют гипсовой повязкой. В наложенном гипсе прорезается «окно», через него будет происходить обработка и перевязка операционной раны.
Возможные сложности и проблемы
Все виды артротомий коленных суставов, как любые глубокие вторжения в анатомические отделы организма, могут вызвать осложнения. Хоть и не так часто, но последствия возникают у некоторых пациентов, к ним относят:
- развитие инфекционных процессов в раневой зоне;
- травмирование инструментами нервно-сосудистых образований;
- формирование тромба в венах конечности (флеботромбоз);
- отрыв и миграция тромбозного сгустка с закупоркой легочной артерии;
- синдром рефлекторной дистрофии (болевая реакция на обширную инвазию);
- воспаление синовиальной оболочки со скоплением выпота;
- кровоизлияние в коленный сустав;
- аллергия на примененный наркоз.

Основы реабилитации
Реабилитация после коленной артротомии - достаточно долгий процесс, так как операция относится к вмешательству средней сложности. На полное восстановление уходит от 2 техникамесяцев до полугода. На ранних этапах каждый пациент получает интенсивное лечение антибиотиками против инфицирования раны, сильными противовоспалительными средствами от боли и отеков. Назначается терапия сосудистыми препаратами для профилактики тромбозов.

На сроки иммобилизации конечности влияет тип заболевания, при котором потребовалось подобное вмешательство. Наиболее продолжительный срок отмечается, если процедуру задействовали в целях устранения гноеродной микрофлоры в колене. Самой короткой иммобилизация конечности будет после резекции мениска, ликвидации контрактуры, вывиха и прочих патологий, не сопряженных гнойными явлениями.
Чтобы восстановить функции прооперированной области и предотвратить мышечную атрофию как можно раньше включаются занятия ЛФК. Поначалу тренировки базируются на примитивных пассивных упражнениях (сокращение мышц ягодиц, бедер, вращение стопами и т. д.), которые выполняют в постели. По мере восстановления переходят к более активной разработке ноги с упражнениями на сгибание-разгибание колена. Постепенно к лечебной физкультуре добавляют механотерапию, физиотерапию (магнитотерапия, ультразвук и пр.), лечебно-минеральные ванны, парафино-озокеритовые аппликации, массаж.
Читайте также:
