Техника, этапы операции артродеза синхондроза добавочной ладьевидной кости
Обновлено: 18.05.2024
Болезненная ладьевидная кость (Painful Accessory Navicular, os tibiale externum, сверхкомплектная ладьевидная кость.) является важным с точки зрения клинических проявлений костью из группы добавочных костей стопы.
Добавочная ладьевидная кость (Accessory Navicular Bone) является врожденной аномалией развития и встречается с частотой до 10 % населения. Она бывает часто двусторонней, располагается у внутреннего края ладьевидной кости, отмечается у женщин в 2 раза чаще, чем у мужчин.
У большинства пациентов добавочная ладьевидная кость не вызывает клинических проявлений и является случайной находкой при обследовании по другим поводам. Можно считать добавочную ладьевидную кость сопутствующим признаком продольно-поперечного плоскостопия.
Существуют три типа добавочной ладьевидной кости:
I тип представляет собой отдельную косточку в пределах ладьевидной кости и сухожилия задней большеберцовой мышцы.
II тип — добавочная косточка, которая соединена с ладьевидной костью посредством синхондроза;
III тип — добавочная косточка представляет собой отдельный фрагмент, плотно слившийся с ладьевидной костью
II и III тип являются наиболее значимыми при клинике «болезненной ладьевидной кости».
С клинической точки зрения данное заболевание имеет большое значение. Часто пациентам устанавливается ложный диагноз несуществующего перелома ладьевидной кости, когда специалист принимает сверхкомплектную ладьевидную кость за фрагмент. Нередка ситуация, когда проминирующий под кожу медиальный край ладьевидной кости приходит в контакт с компонентами обуви и приводит к формированию болезненной зоны, вплоть до гнойного бурсита в медиальной области стопы. Диагностика основана на оценке клинических данных, полученных врачом во время обследования стопы пациента, характерных жалобах и данных опроса больного. Основу диагностики составляют инструментальные методы исследования, рентгенография обеих стоп в прямой и боковой проекциях стоя в опоре.
Лечение. Начинается лечение с консервативных мероприятий, которые во многих случаях эффективны. При отсутствии эффекта от консервативного лечения, при сохранения болевого синдрома, присоединения деформации стопы, пациентам рекомендуют хирургическое лечение, о чем подробную информацию можно получить на амбулаторном приеме у специалиста по с проблемам стопы и голеностопного сустава.
Артродез суставов — что это такое?
Развитие осложнений после проведения артродеза Оперативное вмешательство на голеностопе у пациента Показания для проведения артродеза у пациентов Артродез - операция, без которой не обойтись Разновидности артродеза Оперативное вмешательство в тазобедренный сустав
Артродез - это вариант операции, при котором сустав искусственно закрепляется оптимальной позиции, после чего со временем окостеневает, а подвижность в нём утрачивается пожизненно. Сустав будет закреплён в таком положении, в котором пациенту будет удобно не только ходить, но и отдыхать и выполнять повседневную работу.
При прогрессировании многих заболеваний суставов развивается анкилоз - срастание суставных поверхностей и утрата подвижности сустава. В отличие от артродеза - при патологии подвижность часто утрачивается при расположении сустава в неудобной позиции, которая не позволяет пациенту жить нормальной жизнью.
Когда соглашаться на операцию
При развитии патологических изменений в хрящевой ткани, связках или менисках функция сустава постепенно утрачивается - пациента беспокоят боли, развивается отёк и воспаление. Нередко клиника усугубляется нарушением кровообращения в суставе. В результате хрящ разрушается, его поверхность истончается и деформируется.

На начальных этапах возможно восстановление сустава традиционной терапией в виде приёма медикаментов, физиотерапией и лечебной гимнастикой. Если пациент запустил заболевание, единственный выход - хирургический метод лечения.
Важно!
Артродез должен проводиться только, когда пациенту невозможно установить искусственный протез по причине слабости костной ткани или отторжению имплантата организмом.
Основные показания для артродеза:
- Выраженная нестабильность в суставе - при прогрессировании некоторых патологических болезней суставная щель уменьшается. Связки не укорачиваются, снижается фиксация костей конечности. В результате развиваются патологические вывихи подвывихи, требующие хирургического вмешательства;
- Артрит - на начальных стадиях прогрессирование можно замедлить приёмом медикаментов и общеукрепляющими процедурами, но если пациент не выполняет рекомендации врача - со временем болезнь вызывает необратимые изменения в суставе, которые требуют операции;
- Артроз - быстро прогрессирующее заболевание, нередко слабо поддающееся лечению. При развитии нарушений подвижности и выраженных деформаций ноги - показан артродез;
- Остеоартроз - поражение хрящевой ткани и её отмирание деформируют сустав, что приводит к хирургическому лечению;
- Нарушения при срастании околосуставных переломов - если после травмы кость срастается так, что подвижность сустава невозможна - необходим артродез;
- Аномалии развития - при некоторых врождённых патологиях возникает неполноценность функционирования суставов, могут появляться также врождённые подвывихи. В данном случае показана операция;
- Другие причины - серьёзные осложнения от некоторых заболеваний, вызывающие необратимые поражения соединительной ткани, приводящие к деформации суставов и нарушению подвижности вплоть до анкилоза.
Данная операция приводит к инвалидности - кости скрепляются, формируется жёсткое межкостное соединение. Этот хирургический метод назначается при невозможности проведения более современной операции - артропластики. Обездвиживание некоторых суставов не вызывает ощутимого дискомфорта - при операции на подтаранном суставе пациент быстрее адаптируется, чем при артродезе голеностопа, где человеку придётся долго учиться ходить по новым правилам.

Когда оперироваться противопоказано
Несмотря на всю простоту методики, существует несколько противопоказаний к данному виду хирургического лечения:
- Возрастной критерий - дети младше 12-ти лет и пожилой возраст старше 60-ти лет. У ребёнка костный компонент до конца не созрел - искусственный анкилоз может не сформироваться. В старческом возрасте регенерация костной ткани слабая - послеоперационная область может не выдержать повседневной нагрузки;
- Присутствие инфекционного заражения, нагноений или свищей - для артродеза необходима высокая регенерация костной ткани, а при наличии данных заболеваний она сильно снижена;
- Нестабильное и тяжёлое состояние больного - в данном случае реабилитация будет продолжительная, возрастает риск развития негативных последствий.
Разновидности артродеза
В зависимости от технологии выполнения различают несколько типов операции. Каждый метод имеет свои положительные и отрицательные стороны и показан при определённых поражениях соединительной ткани. На выбор хирургического варианта лечения влияет больной сустав, который необходимо оперировать.
Различают следующие разновидности оперативного лечения:
- Внутрисуставной артродез - при данной методике удаляется хрящ, а сращивание костных элементов происходит за счёт деления клеток костной ткани. Данный вид лечения небезопасен из-за опасности занесения инфекции в рану, но оптимален с практической точки зрения. Часто применяется при артритах, артрозах и других заболеваниях;
- Внесуставной артродез - при его проведении хрящ остаётся на месте, а в сустав вживляется специальный костный трансплантат. Данный метод сводит к минимуму занесение микробов. Метод широко применяется, если пациент страдает от инфекционного артрита;
- Комбинированный вариант - в данном случае применяются трансплантаты с одновременным удалением суставного хряща. Такая операция показана при массовом разрушении суставных поверхностей;
- Удлиняющий артродез - во время операции доктор осуществляет переломы костей в определённых зонах, слегка «вытягивая» поражённую ногу. Данное оперативное вмешательство показано при укорочении одной из конечностей;
- Компрессионный артродез - сращивание костей осуществляется за счёт их плотного сдавливания, для чего используется специальный аппарат. Данный вид операции показан при инфицировании суставной полости, когда лишнее её вскрытие может привести к серьёзным осложнениям. Методика более простая, чем при внутрисуставном проникновении, окостенение происходит быстрее из-за плотного прилегания суставных поверхностей друг к другу. Наложение гипса не требуется.
Важно!
При компрессионном артродезе высока вероятность развития спицевого остеомиелита, а также смещения костей от вертикальной оси. Поэтому пациенты должны находиться под строгим наблюдением лечащего врача.

Нередко различают костнопластический артродез, при котором в суставную полость внедряются трансплантаты в виде донорских или собственных тканей организма. Данный метод является дополнением к внутрисуставному артродезу.
Техника выполнения операции
Когда пациент решился на проведение оперативного вмешательства, ему необходимо пройти обследование на выявление отягощающих заболеваний и возможных противопоказаний. Обязательно необходимо сдать анализы крови, пройти ультразвуковое исследование кровеносных сосудов, посетить кардиолога и при необходимости сделать ЭКГ. Если вы принимаете препараты, разжижающие кровь - об этом необходимо сообщить в обязательном порядке. За несколько дней до операции проходит беседа с анестезиологом о выборе обезболивания - в стандартных случаях операция проводится под общим наркозом.
Техника проведения артродеза во многом зависит от сустава, который необходимо оперировать. Средняя продолжительность составляет от 2 до 5 часов.
Операция на тазобедренном суставе
При проведении артродеза тазобедренного сустава подходит любой вариант операции, но в силу анатомического строения оптимальным будет комбинированное исполнение.
- Больного укладывают на здоровый бок;
- Иссекаются мягкие ткани на боковой или передней поверхности. Для косметического эффекта и снижения послеоперационного отёка используют вертикальный или дугообразный разрез;
- Края раны разводятся в стороны специальным держателем;
- Из полости сустава удаляется хрящ, костные поверхности подготавливаются под трансплантат;
- Хирург скрепляет все составляющие специальными ортопедическими конструкциями и зашивает рану;
- На обе ноги накладываются гипсовые повязки - на оперированную конечность полностью до грудной клетки, на здоровую ногу - до уровня колена. В области таза гипсовые повязки плотно соединяются специальной планкой для установки оперированной конечности под нужным углом.

После проведения артродеза тазобедренного сустава в гипсе придётся проходить 6-12 месяцев. Спустя 3 месяца гипс снимают и делают контрольный рентген, затем накладывают снова.
Артродез колена
Артродез коленного сустава проводится преимущественно внутрисуставным способом:
- На передней поверхности колена осуществляется полукруглый разрез, который огибает коленную чашечку снизу;
- Отводят её в сторону, удаляют хрящи и внутрисуставные связки;
- Кости иссекаются так, что бы их поверхности заходили друг в друга, подобно мозаике;
- Надколенник устанавливается в своё анатомическое ложе;
- Мягкие ткани плотно сшиваются, накладывается гипс.
При артродезе коленного сустава голень оставляют слегка согнутой для удобства передвижения пациента после того, как сформируется хирургический анкилоз.
Операция на голеностопе
В данном случае применяются все виды оперативного лечения, но наиболее актуален внутрисуставной метод. Популярен артродез голеностопного сустава пластиной, при котором облегчается установка угла между большеберцовой костью и голенью.
- Разрез мягких тканей оптимален на передней или внутренней поверхности сустава;
- Получив доступ к хрящевым поверхностям - они удаляются вместе с поражёнными элементами костной ткани;
- Между костями располагаются трансплантаты, которые прочно фиксируются;
- Между голенью и стопой формируют угол 90°;
- Накладываются швы и гипсовая повязка.
В гипсе придётся проходить 6-9 месяцев в зависимости от рекомендаций врача, затем назначается курс лечебной гимнастики для частичной иммобилизации оперированной конечности. Артродез голеностопного сустава обеспечивает полную его неподвижность на всю жизнь.

Распространённые операции на стопе
Артродез подтаранного сустава - самый простой по технике выполнения. Используется внутрисуставной метод с применением аутотрансплантата. Во время операции через заднебоковые области вводится специальное вещество, которое образует вокруг сустава небольшую полость, удобную для операции. Затем делаются небольшие надрезы, удаляется хрящевая прослойка, куда помещается трансплантат.
Трехсуставной артродез стопы подразумевает внутрисуставное вмешательство, при котором соединяют таранно-пяточно-ладьевидный и пяточно-кубовидный суставы. Разрез делается на тыле стопы - от наружной лодыжки до середины предплюсны. Удаляются повреждённые ткани, суставные полости заполняются хрящевой здоровой тканью пациента. Накладываются швы.
При всех видах артродеза стопы накладывается гипс на 3-6 месяцев.
Осложнения от проведения артродеза
Данное хирургическое лечение не является сложной операцией, но может привести к некоторым осложнениям:
- Занесение инфекции в сустав;
- Развитие скрытых кровотечений;
- Появление тромбов и их отрывы от стенок сосудов;
- Во время операции могут повредиться нервы, что приведёт к потере чувствительности нижней конечности.
На заметку!
Если имеются хронические заболевания, пациент курит или злоупотребляет алкоголем - риск развития осложнений возрастает.
К менее значительным последствиям можно отнести нарушение походки, которая может привести к инвалидности. Решение об установки нетрудоспособности решается комиссией индивидуально.

Реабилитация
Первые сутки назначается постельный режим для предотвращения развития осложнений от обезболивания. Для купирования боли, которая развивается из-за операции - пациенту назначаются обезболивающие препараты. При необходимости назначаются антибиотики для предотвращения инфекционного заражения. В гипсе пациент находится 6-12 месяцев в зависимости от прогрессирования заживления костной ткани.
Первые 2 месяца реабилитации после операции - это хождение на костылях, поскольку необходимо щадить больную ногу.
Гипсовую повязку снимают спустя 3-4 месяца, делают контрольный рентген для оценки регенерации. Ногу повторно гипсуют еще на несколько месяцев. Если восстановление протекает нормально, после снятия гипса пациенту назначается физиотерапевтическое лечение:
- УВЧ;
- Магнитотерапия;
- Электрофорез;
- Лазеролечение.
Жизнь после артродеза требует больших усилий от пациента по адаптации к ходьбе и способности к самообслуживанию.
Отзывы пациентов
Отзывы больных, переживших операцию, помогут решиться другим пациентам на хирургическое вмешательство.
Я сделал артродез тазобедренного сустава. Хотел ставить искусственный протез, но врачи запретили - сказали, что он не приживётся. Первое время было трудно - ни сесть, не встать нормально. Сустав очень болел. Сейчас всё прошло, научился ходить по лестнице. Устроился на работу сторожем - жизнь налаживается.
Прохоров Григорий, 65 лет, Пермь.
В силу прогрессировавшего деформирующего артроза врач порекомендовал операцию - артродез правого коленного сустава. Сначала было страшно, но почитав отзывы пациентов - решилась. Что могу сказать - выбирайте грамотную клинику, если врач опытный, не так всё плохо, как пишут в интернете. Спустя 2 года я даже потихоньку начала работать на даче.
Нина Павловна, 58 лет, Екатеринбург.
Артродез - операция по обездвиживанию сустава в оптимальной позиции для осуществления повседневной деятельности. Несмотря на то, что после её проведения часто развивается инвалидность - для некоторых больных это единственный способ избежать деформации нижней конечности.
Переломы ладьевидной кости

Любая травма области лучезапястного сустава должна быть оценена врачом травматологом, так как переломы мелких костей могут быть ошибочно расценены пациентом как ушиб. Но последствия перелома ладьевидной кости руки могут быть очень серьезными (см. пояснение в тексте).

Ладьевидная кость является одной из мелких костей запястья. Из всех костей в запястья, переломы ладьевидной кости являются наиболее распространенными. Ладьевидная кость - небольшая кость запястья на стороне большого пальца (с лучевой стороны).
Запястье состоит из восьми мелких костей, известных как кости запястья. Кости запястья образуют два ряда по четыре кости в каждом, которые располагаются между пястными костями и костями предплечья (лучевой и локтевой). Ладьевидную кость можно пропальпировать в области "анатомической табакерки». Эта точка расположена между сухожилиями длинного разгибателя большого пальца и длинной отводящей мышцы.
Анатомия лучезапястного сустава и костей запястья является чрезвычайно сложной, вероятно, самой сложной из всех суставов организма человека. Суставы и кости запястья позволяют нам совершать разнообразные движения во всех плоскостях. В то же время, связки запястья должны обеспечивать прочность суставов.
Одна из причин, что запястье настолько сложно то, что каждая небольшая кость образует соединение с соседними костями.
Ладьевидная кость имеет плохое кровоснабжение. Проксимальный полюс (ближе к предплечью) при переломах остается без кровоснабжения. Ввиду этого очень важна ранняя диагностика подобных переломов кисти.
Причины переломов ладьевидной кости руки
Переломы ладьевидной кости, как правило, вызваны падением на вытянутую руку. Так же при аналогичном падении часто происходит перелом дистального отдела лучевой кости. Переломы ладьевидной кости происходят у людей всех возрастов, включая детей. Травма часто происходит во время занятий спортом или дорожно-транспортного происшествия. У мужчин в возрасте от 20 до 30 лет чаще всего происходит перелом ладьевидной кости руки по той или иной причине.

Некоторые исследования показали, что использование «защиты» во время катания на роликах, сноуборде, горных лыжах, коньках уменьшает вероятность перелома костей запястья и лучевой кости.
Симптомы переломов ладьевидной кости
Переломы ладьевидной кости вызывают:
- Боль и отек в области «анатомической табакерки» у основания большого пальца. Боль может быть очень интенсивной при движениях, пальпации или при попытке захвата чего-либо;
- Ограничение движений в кисти, но они могут быть замаскированы болью и при осмотре очень тяжело определить объем движений;
- Крепитация отломков (хруст сломанных фрагментов кости);
- Кровоизлияние вокруг запястья.
Если запястье не деформировано (как при переломах лучевой кости со смещением), это еще не значит, что нет перелома мелких костей запястья. В некоторых случаях, боль не сильная и может быть ошибочно принято за ушиб, повреждение связок.
Любая боль в запястье, которая не проходит в течение дня после травмы может быть признаком перелома.
Диагностика переломов ладьевидной кости

Очень важно диагностировать перелом ладьевидной кости как можно раньше, поскольку значительная часть ладьевидной кости имеет плохое кровоснабжение и перелом может не срастись, или наступить некроз фрагмента кости (некровоснабжаемый фрагмент погибает), а это ведет к серьезным отрицательным последствиям (ограничение движений в лучезапястном суставе).
Первым и обязательным диагностическим моментом является рентгенография поврежденного участка конечности. Чаще всего рентгенография ясно показывает характер перелома ладьевидной кости.
В некоторых случаях, когда по рентгенограмме тяжело определить соотношение отломков назначается компьютерная томография лучезапястного сустава. При таком исследовании можно трехмерно увидеть поврежденную кость, что поможет в определении тактики оперативного лечения перелома.
Если перелом ладьевидной кости происходит без смещения отломков, то линию перелома на рентгенограмме можно и не увидеть. Поэтому очень важно при любой травме кисти выполнить шинирование на 10 дней. На 10 день повторить рентгенограммы кисти и, если перелом все же был, он станет четко просматриваться. Ну а далее выполняют соответствующие лечебные мероприятия (см. раздел лечение переломов ладьевидной кости).
Осложнения переломов ладьевидной кости
Артроз: Если перелом ладьевидной кости не лечить, то часто происходит несращение. Иногда, даже при правильном лечении, может наступить несращение перелома из-за плохого кровоснабжения. Со временем, нефизиологичное движение костных фрагментов может привести к нарушению соотношения суставных поверхностей в запястье и последующему артрозу.
Асептический некроз: Часть ладьевидной кости может некротизироваться (отмирает) из-за отсутствия кровоснабжения, что приводит к выраженному нарушению движений кисти, боли. Переломы в проксимальных одной трети кости, со стороны ближайшего к предплечью, более подвержены этим осложнениям. Асептический некроз становится, виден на рентгенограмме только через несколько месяцев после травмы, но это уже слишком поздно. Вот почему травмы кисти должны быть оценены врачом.
Консервативное лечение переломов ладьевидной кости

План лечения перелома ладьевидной кости будет зависеть от тяжести перелома, состояния здоровья пациента, уровня активности и желания скорейшего восстановления.
Если перелом без смещения, то лечение выполняется без хирургического вмешательства. Как правило, это требует приведения иммобилизации (гипсования) лучезапястного сустава и первого пальца с небольшим отведением в течение 2 месяцев, пока перелом срастается. В некоторых случаях, пациенты с переломами без смещения просят выполнить операцию, чтобы уменьшить время иммобилизации и скорейшему восстановлению функции кисти. Такой подход по-прежнему несколько спорный среди хирургов-ортопедов.
Перелом нижней трети ладьевидной кости (ближе к пальцам)
Переломы нижней трети ладьевидной кости обычно срастаются в течение 4-6 недель при условии правильной иммобилизации (гипсовании). Эта часть ладьевидной кости имеет хорошее кровоснабжение, поэтому проблем с несращением, как правило, нет.

Перелом верхней трети ладьевидной кости (ближе к предплечью)

Если перелом ладьевидной кости происходит в средней трети (талии) или ближе к предплечью (проксимальный полюс), сращение происходит сложнее. Эти области ладьевидной кости плохо кровоснабжаются.
Время сращения зависит от возраста, кровоснабжения кисти, обмена веществ, поэтому необходимо периодическое наблюдение врача, выполнение этапных рентгенограмм или компьютерной томографии для определения сращения перелома.
Если имеется смещение отломков, присутствует риск асептического некроза, то рекомендуется хирургическое лечение перелома.
Хирургическое лечение переломов ладьевидной кости
Целью оперативного лечения является стабилизация перелома ладьевидной кости, что способствует скорейшему восстановлению кровоснабжения отломка и сращению перелома.
Операция обычно выполняется в амбулаторных условиях с использованием либо региональной анестезии (блок нерва плечевого сплетения) или местную. Во время операции устраняется смещение костных фрагментов и выполняется их фиксация имплантатом (винтом) для стабилизации. Во время операции выполняются рентгенограммы для подтверждения восстановления анатомии кости и правильной фиксации отломков. В большинстве случаев, используют один винт для стабилизации костных отломков.
Разрез может быть выполнен на ладонной или тыльной стороне запястья. Где врач будет выполнять хирургический разрез и насколько он будет велик зависит от того, в какой части ладьевидной кости имеется перелом. Чаще всего свежие переломы фиксируются винтом через разрез в 3-5 мм,т.к. смещение устраняется достаточно легко и не нужно выполнять большой разрез для открытого доступа к кости.

Если перелом застарелый и сросся в неправильном положении, необходим достаточный разрез для выполнения остеотомии (искусственного перелома) сросшегося фрагмента, чтобы воссоздать правильную анатомию и фиксировать кость винтом.
В основном хирурги-ортопеды фиксируют отломки винтами:
- Этот способ фиксации намного надежнее спиц, т.к. винт погружается полностью в кость;
- Возможна ранняя разработка движений в лучезапястном суставе.
В случаях, когда кость ломается на более чем две части, используется костный трансплантат. Костный трансплантат - это синтетический аналог костной ткани, который помещается вокруг сломанной кости и используется для стимуляции заживления костной ткани. Он увеличивает производство костной ткани. Либо же трансплантат может быть взят из лучевой кости предплечья, гребня подвздошной кости.
Осложнения после операций
Несращение и асептический некроз
Даже после своевременной и правильной фиксации отломков во время операции после перелома ладьевидной кисти руки бывают несращения, это напрямую зависит от особенностей организма и кровоснабжения кости. Так же на это может повлиять несоблюдение рекомендаций пациентом.
Если перелом не срастается, то рассматривается вариант, с перемещением костного трансплантата, как упоминалось выше. Например, использование особого вида костного трансплантата с собственным кровоснабжением (васкуляризации трансплантата).
Артроз
Со временем, несращение, сращение в неправильном положении и аваскулярный некроз ладьевидной кости могут привести к артрозу запястья. Симптомы артроза включают в себя:
- Боли в запястье
- Снижение диапазон движения запястья
- Боль при подъеме какого либо предмета или захвате.
Реабилитация после лечения
Не важно какой вид лечения выполняется, существуют определенные временные рамки для сращения перелома ладьевидной кости. И это время пациент должен избегать:
- Любые физические нагрузки на поврежденную кисть
- Не участвуйте в контактных видах спорта
- Избегайте мероприятий с риском падения на руку (например, катание на роликовых коньках, прыжки на батуте)
У некоторых пациентов отмечается тугоподвижность в лучезапястном суставе после переломов ладьевидной кости. Это типично, когда иммобилизация была необходима в течение длительного времени или когда перелом требовал более обширного хирургического вмешательства.
Очень важно правильно и упорно заниматься разработкой всех движений в суставе после завершения иммобилизации. Иначе полный объем движений никогда не восстановится. Заниматься лучше с врачом ЛФК.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Артродез голеностопного сустава: виды замыкания, показания, осложнения
Артродез голеностопного сустава - оперативное вмешательство по искусственному сращению сочленяющихся суставных поверхностей голеностопа в физиологически выгодном для функционирования ноги положении. Основной целью хирургического лечения является придание опоропрочности проблемной зоне посредством полного блокирования ее подвижности (создания анкилоза). Обездвиживание достигается за счет жесткого соединения примыкающих концов костей сустава между собой специальными фиксаторами из металла (спицами, винтами, штифтами и пр.). Это позволяет прочно срастись суставным поверхностям друг с другом под нужным углом, то есть, привести сочленение в полное неподвижное состояние, что поможет пациенту избавиться от сильной боли и нестабильности стопы.

Техника артродезирования берет начало с самых истоков развития ортопедии, поэтому является устаревшей тактикой хирургии голеностопа. Открытие метода «замыкание сустава» датируется 1887 годом, впервые его предложил венский хирург Альберт. Операционные технические концепции мало чем изменились с того времени.
Эффективность артродеза голеностопного сустава имеет многолетнюю доказательную базу, но из-за радикального подхода и высокой частоты послеоперационных осложнений к вмешательству в стиле «ретро» обращаются в самых крайних случаях.
Травмы голеностопа сустава
Главное предназначение голеностопного сустава, образованного большеберцовой, малоберцовой и таранной костями, - быть надежной опорой для скелетно-мышечного аппарата. Этот отдел ноги должен стабильно выдерживать почти 90% от всей массы тела, когда человек стоит или выполняет в вертикальном положении любого рода физическую деятельность. Помимо опорных функций, сустав обеспечивает амортизацию конечности, разнообразные движения стопы в нормальной амплитуде:
- сгибание;
- разгибание;
- отведение;
- приведение;
- вращение.
Стабильную работу костного сочленения гарантирует здоровое состояние образующих его связок, костей, хрящей, мышц. Если хотя бы одна единица сустава выходит из строя, нарушается не только его работоспособность, но и происходит разбалансировка функций всего опорно-двигательного аппарата. Болезни голеностопного сочленения губительно отражаются на способности к передвижению, ведут к ухудшению походки, часто доводят человека до инвалидности. Нередко серьезные патологии, при которых может потребоваться артродез, начинаются с банальных травм, локализирующихся в данной зоне:
- ушибов;
- вывихов и подвывихов;
- переломов лодыжки;
- нарушения целостности пяточной кости;
- связочной дисторсии (растяжений, надрывов связок и пр.).
Поражения травматической природы чаще возникают вследствие прямого воздействия механической силы, что провоцируют локальные удары, падения с высоты, неудачные прыжки, резкие ротационные развороты. В конце концов, человеку иногда достаточно просто поскользнуться на скользкой поверхности или споткнуться, чтобы случилось повреждение составляющих структур голеностопного отдела.
Любые травматические поражения требуют своевременной диагностики и безотлагательной терапии. Спустя некоторый период травма, если не была оказана в свое время надлежащая медицинская помощь, дает о себе знать уже нешуточными последствиями. Патологии, ставшие результатом старой травмы, на фоне мнимого благополучия проявляются внезапным возникновением болей и нарастающей ограниченностью локомоторного, опорного потенциала. Люди не понимают, что случилось, откуда появился дискомфорт, а причиной оказывается былая травма.
Запомните! Сложные дегенеративно-дистрофические процессы, зачастую необратимые, преимущественно развиваются не сами по себе, а диагностируются как посттравматическое осложнение. Наиболее частые патологии посттравматического генеза с серьезным прогрессирующим течением - это артрит и остеоартроз.
Артроз, в свою очередь, является последствием артрита. Вот такой вот цепной механизм развития сложной клинической ситуации. От травмы до деформирующего остеоартроза (ДОА) несложно дойти за пару-тройку лет. Но если травму несложно вылечить консервативно, то с артрозом голеностопного сустава все иначе - это неизлечимая болезнь, которая критически угнетает качество жизни, негативно влияет на статику и динамику всей конечности.
Показания к проведению операции
Блокирование двигательных функций голеностопного сегмента путем костного сращения назначается при выявлении таких патологических состояний, как:
- вторичный (посттравматический) и первичный артроз 3-4 ст.;
- тяжело протекающий хронический артрит, в том числе по ревматоидному типу;
- постоянная боль в голеностопе и/или отдающая в коленный сустав, которая усиливается даже при несущественных нагрузках;
- выраженная хромота на почве деформации сустава;
- стойкое нарушение опороспособности стопы, выражающееся невозможностью стать в полном объеме на ногу из-за слабости голеностопного аппарата, разболтанности;
- сильная сгибательно-разгибательная контрактура сустава;
- парезы и параличи мышц голени, которые развились на фоне перенесенного в прошлом полиомиелита;
- неправильно сросшийся перелом, псевдоартроз.

Артроз левого сустава. Суставная щель очень мала.
Противопоказания к артродезу голеностопного сустава
Артродезирование использовать в двигательно-опорном сегменте голеностопа не рекомендуется, если:
- пациент находится в том возрасте, когда костно-мышечная система продолжает активно расти (до исполнения 12 лет операция строго противопоказана);
- в суставе обнаружены свищи нетуберкулезного генеза;
- определены активные инфекционно-воспалительные процессы в зоне предполагаемого вмешательства или любые общие инфекционные болезни в фазе обострения;
- больной страдает тяжелыми формами легочной, почечной или сердечной недостаточности;
- присутствует хроническое заболевание в стадии декомпенсации (сахарный диабет и пр.);
- выявлена непереносимость на препараты анестезиологического предназначения.
Виды оперативного вмешательства
Когда износ и деформация сустава слишком сильные, это может стать препоной и для проведения замены суставного блока эндопротезом. Поэтому даже при всем желании поменять больной сегмент на искусственный аналог не всегда сделать реально. В этом и всех описанных ситуациях выше остается один выход - применить операцию по артродезу. Она позволит стабилизировать голеностоп и сократить болевую симптоматику до минимума, тем самым значительно улучшить качество жизни пациента. Существует несколько методов оперативного вмешательства.
- Внутрисуставный. В процессе хирургии выполняется вскрытие капсулы сустава с последующим удалением поврежденного гиалинового хряща с поверхностей костных элементов. После репозиции костей в выгодном положении выполняется их фиксация металлическими приспособлениями.
- Внесуставной. Фиксирование костей сочленения только при помощи укладки костного трансплантата, при этом хрящевые покровы резекции не подлежат.
- Комбинированный. Эта техника подразумевает сочетание в одном хирургическом процессе двух способов: внутрисуставного и внесуставного. Так, хрящевые структуры с сустава полностью счищаются, внедряется аутотрансплантат, который фиксируют специальными металлическими пластинами.
- Компрессионный. Операция заключается в сдавливании сочленяющихся поверхностей аппаратом компрессионного или компрессионно-дистракционного типа для дальнейшего их сращения. Широко применяемые конструкции - аппараты Илизарова, Гришина, Волкова-Оганесяна. Удаление хряща не исключается. Вживление костного трансплантата для способа компрессии не требуется.

Подготовка пациента к артродезу голеностопа
Планируя данный вид оперативного лечения, предельно значимо произвести оценку всех сочленений, соседствующих с проблемной областью. Это необходимо, чтобы понять, насколько соседние сегменты способны принять на себя более увеличенный комплекс нагрузки. Так как двигательный потенциал голеностопного сустава заблокируется после операции, рядом расположенные подвижные соединения, естественно, будут больше нагружены. Особенно важно достоверно оценить состояние таранно-ладьевидного сочленения, ведь как раз на этот центральный сегмент стопы придется максимальная доля нагрузки. На положительный эффект от артродезирования можно рассчитывать сугубо при отсутствии дегенеративного патогенеза в нем.
Добро на оперирование пациента дается только после комплексного обследования с подтверждением явной необходимости использования данной медицинской помощи при отсутствии противопоказаний. Пациенту назначают прохождение ряда диагностических мероприятий:
- развернутые анализы крови и мочи, включая биохимию;
- рентген, МРТ или КТ сустава в нескольких плоскостях;
- исследование на ВИЧ, сифилис, гепатит;
- флюорография и электрокардиография;
- осмотр у узкопрофильных врачей (кардиолог, пульмонолог и пр.);
- консультация анестезиолога.
Кроме того, специалист должен дополнительно удостовериться, что эффект артродеза с максимальной вероятностью «сработает» и самочувствие пациента заметно улучшится. Для этого предварительно проводят своеобразный тест, заключающийся в наложении гипса на сустав. Так, человек ходит с зафиксированным в гипсе голеностопом примерно 7 суток, а по истечении недели ортопед-травматолог окончательно определяет целесообразность проведения операции. Если тестовое обездвиживание помогло создать опору конечности и значительно сократить боль, операцию проводят. При сохранившемся дискомфорте, появлении болезненности или усилении боли, усугублении походки - артродез отменяется.

За неделю до предполагаемой даты вмешательства следует остановить применение препаратов с противовоспалительным действием (НПВС) и средств, которые обладают кроворазжижающими свойствами. Накануне хирургии пищевой рацион должен быть легким, за 6-8 часов прекратить употребление пищи.
Внимание! Заранее позаботьтесь, чтобы по вашему прибытию домой из стационара жилое пространство было подготовлено. Следует убрать напольные ковры, дорожки и шнуры с полов, о которые можно зацепиться ногой и упасть. Предметы и вещи первой необходимости разместите в легкодоступных местах. В ванной комнате необходимо постелить нескользкие коврики из резиновых или силиконовых материалов на липучках и т. д.
Проведение операции
Артродез голеностопного сустава по традиционной методике выполняется под общим наркозом открытым способом. Операционные манипуляции под контролем артроскопа могут быть выполнены под спинальной анестезией. На осуществление сеанса требуется в среднем 2-3 часа интраоперационного времени. Рассмотрим принцип проведения классической тактики.
- На нижнюю треть бедра накладывается пневматический жгут. Далее создают доступ, совершая скальпелем линейный кожный разрез вдоль сустава. Разрез равен примерно 10 см.
- На следующем этапе выполняется вскрытие и надежная супинация сустава, которая облегчит работу с очередными манипуляциями.
- Затем подготавливаются поверхности большеберцовой и таранной костей. Подготовка включает резекцию хрящевых тканей хирургическим долотом, удаление окостенения.
- Дальше стопа выводится из порочного положения. Большеберцовый элемент и таранный компонент плотно сопоставляют друг с другом в удобной с точки зрения физиологии позиции. Достигнутая позиция скрепляется металлической конструкцией необходимого типа.
- Используемые операционные ходы на завершающем этапе закрывают при помощи послойного ушивания мягких тканей с оставлением дренажа.
В случаях сильной деформации может быть применена остеотомия малой берцовой кости. Обширные костные потери возмещаются трансплантатами - фрагментами аналогичного биологического материала, взятыми у пациента из гребня повздовшной кости.
Если использовались наружные системы фиксации, например, аппарат Илизарова, гипсование не применяется. При установке внутренних металлических имплантов, на прооперированную конечность ставят гипс. До тех пор, пока анкилоз не состоится, пациент находится в гипсовой повязке. Скорость костного сращения у каждого отдельного пациента может отличаться в силу физиологических особенностей организма. Полностью срастается и обездвиживается сустав через 3-6 месяцев после операции.
Реабилитация голеностопного сустава
После артродеза, осуществленного в области голеностопа, с первых суток начинают проводить занятия лечебной физкультуры. Они будут препятствовать развитию атрофии мышц, оказывать профилактику тромбообразования и не допускать появления застойных явлений в легких. При достаточно длительной иммобилизации конечности и низком уровне активности пациента без адекватной физкультуры можно прийти к весьма плачевным результатам.

ЛФК в раннем периоде это дыхательная гимнастика, изометрические упражнения для поддержания и укрепления голенных и бедренных мышц. Упражнения выполняются под наблюдением методиста по физической послеоперационной реабилитации. Гимнастика предусматривает постепенное увеличение нагрузки и введение новых упражнений в соответствии с самочувствием пациента и сроками восстановления.
Обязательным для реабилитации является медикаментозное лечение, включающее:
- высокоэффективную терапию против образования инфекционного патогенеза;
- применение симптоматических препаратов;
- использование медикаментов от тромбоэмболических осложнений.
Со вторых суток пациента стараются уже вертикализировать. Ходить разрешается только с опорой на костыли, не допуская нагрузки на прооперированную конечность. Не ранее чем после появления первых признаков анкилоза, а это примерно через 6 недель, разрешается частично включать щадящую осевую нагрузку на больную ногу. Нормально пробовать ходить пациент сможет не раньше чем по истечении 4-6 месяцев. Снятие металлоконструкций обычно назначается через 6-12 мес. Внутренние фиксаторы не всегда нуждаются в извлечении.
Осложнения артродеза голеностопного сустава
Частота осложнений после стандартной операции с широким открытием сустава, как показывает клинический опыт, на порядок выше, чем после артроскопических вмешательств. Приведем некоторые сравнительные данные о негативных реакциях для двух видов процедур (без применения внешних фиксаторов), обнаруженных в течение первых 3 недель:
- флеботромбоз выявляется в 22% случаев после открытого артродеза голеностопа, в 1,8% после малоинвазивного вмешательства;
- раневая инфекция развивается примерно у 12% больных, тогда как риски после артроскопии практически отсутствуют ( <0,1%)
- некроз окружающих тканей, соответственно, в 17% и 0,2%;
- раневые гематомы и серомы: в 22% и 0,9%.

Интраоперационные кровопотери после стандартного артродезирования составляют 250 мл, после артроскопического артродеза - около 120 мл. Несостоятельность анкилоза спустя 6 месяцев определяется у 5%-6% людей, прошедших процедуру по традиционному сценарию, и у 0,5%-0,9% пациентов, которым делали артроскопию с интрамедуллярной фиксацией. Опустив тему сравнения, отметим, что после любого вида искусственного анкилоза есть повышенные риски, связанные с формированием артроза в других суставах конечности и с укорочением длины ноги до 3 см.
Добавочная ладьевидная кость
Добавочная ладьевидная кость — это небольшая косточка, расположенная рядом с проксимальным полюсом ладьевидной кости стопы.
У здоровых людей она встречается с частотой 1 на 10 человек. Это наиболее часто встречающаяся добавочная кость стопы. Она располагается в толще сухожилия задней большеберцовой мышцы, которое в свою очередь прикрепляется к бугристости ладьевидной кости.
Более подробная информация о ладьевидной кости и сухожилии задней большеберцовой мышцы представлена в разделе, посвященном анатомии стопы и голеностопного сустава.
Точная причина неизвестна, возможно формирование добавочной ладьевидной кости связано с генетическими факторами.
Большинство людей с добавочной ладьевидной костью никаких жалоб на этот счет не предъявляют и даже не подозревают о том, что она у них есть. Однако эта косточка может становиться источником проблем, особенно в подростковом возрасте. Косточка может сопровождаться развитием плоскостопия и в таких случаях, особенно когда плоскостопие носит односторонний характер, необходимо дополнительное обследование пациента.
Сочленение между ладьевидной и добавочной ладьевидной костями представляет собой синхондроз. Травмы и повторяющиеся перегрузки стопы могут привести к повреждению этого синхондроза или сухожилия задней большеберцовой мышцы, что приведет к изменению биомеханики стопы и болевому синдрому.
Типичная клиническая симптоматика включает:
- Боль в области внутреннего свода стопы
- Боль в области добавочной ладьевидной кости (глубокая ноющая, острая или тупая боль)
- Отек в области внутреннего края среднего отдела стопы
- Наличие костного выступа на внутренней поверхности стопы, подвергающегося постоянному давлению в обуви
- Сложность встать на носочки
- Плоскостопие
При первом вашем визите в клинику вам будет выполнена рентгенография стоп. Она поможет подтвердить диагноз, оценить тяжесть деформации и при необходимости спланировать хирургическое вмешательство.
Добавочная ладьевидная кость классифицируется в соответствии с рентгенологическими ее особенностями:
- Сесамовидная косточка в толще сухожилия задней большеберцовой мышцы в области его прикрепления к ладьевидной кости
- Добавочная ладьевидная кость, сочленяющаяся синхондрозом с ладьевидной костью
- Костный выступ ладьевидной кости

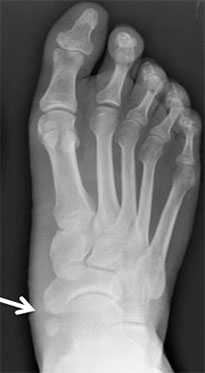
Рентгенограмма стопы при 1 типе добавочной ладьевидной кости


Рентгенограммы стоп: 3 тип добавочной ладьевидной кости
Иногда для оценки состояния сухожилия задней большеберцовой мышцы, синхондроза между добавочной и ладьевидной костями, исключения стрессового перелома может понадобиться МРТ.
Подавляющее большинство людей с добавочной ладьевидной костью каких-либо жалоб на этот счет не предъявляют. Проблемы могут появиться после перенесенной травмы или на фоне повторяющихся перегрузок.
Если вы отметите усиление болевых ощущений, невозможность заниматься спортом или заметите развитие деформации, вам имеет смысл обратиться за консультацией к ортопеду, занимающемуся патологией стопы и голеностопного сустава.
В задачи консервативного лечения входит купирование болевых ощущений и замедление прогрессирования деформации. Наиболее эффективно оно будет на ранних стадиях заболевания.
Консервативное лечение всегда должно быть первой линией терапии. Варианты его включают:
Модификация активности
Исключение на некоторое время занятий спортом и тяжелой физической нагрузки.
Подкладки в обувь
Мягкие подкладки, сделанные из гелеобразного или пенистого материала, используются вместе с обувью и позволяет предотвратить избыточное давление в обуви.
Стабилизация голеностопного сустава
Дополнительная поддержка голеностопного сустава, предотвращающая его подворачивание.
Ортопедические стельки
Индивидуально изготовленные ортопедические стельки обеспечивают поддержку внутреннего свода стопы и позволяют минимизировать нагрузку на сухожилие задней большеберцовой мышцы. Также они служат профилактикой «проваливания» внутреннего свода стопы.
Нестероидные противовоспалительные препараты
Нестероидные противовоспалительные препараты позволяют купировать боль и дискомфортные ощущения, связанные с воспалительными явлениями в области синхондроза.
Обувь
Ношение более просторной обуви, исключающей давление на костный выступ в области внутреннего края стопы. Также может быть эффективно использование обуви с жесткой подошвой.
Физиотерапия
Упражнения, направленные на растяжение икроножной мышцы, позволяют минимизировать влияние этой мышцы, стремящейся деформировать стопу. Упражнения, направленные укрепление задней большеберцовой мышцы.
Иммобилизация
Короткий период иммобилизации позволяет минимизировать выраженность клинической симптоматики.
Оперативное лечение показано пациентам, у которых оказалось неэффективным лечение консервативное.
Пациенты должны отдавать себе отчет в том, что выбор в пользу оперативного лечения должен быть тщательно обдуманным.
К любому варианту оперативного лечения необходимо подходить взвешенно, отдавая предпочтение в первую очередь менее инвазивным и травматичным вмешательствам.
Инъекционная терапия
Введение в области синхондроза ладьевидной кости лекарственных препаратов при острых воспалительных явлениях в этой области осуществляется под лучевым контролем и в условиях кратковременной общей анестезии. Оно помогает подтвердить диагноз и купировать воспалительные явления.
Такое лечение может на некоторое время уменьшить выраженность симптомов, а иногда полностью избавить от них пациента, однако оно никак не может повлиять на те или иные существующие деформации стопы.

Правильность положения иглы подтверждается введением рентгенконтрастного препарата
Хирургическая резекция (операция Киднера)
Операция заключается в иссечении добавочной ладьевидной кости с последующей реинсерцией сухожилия задней большеберцовой мышцы. Для фиксации сухожилия используются костные анкеры.
Операция не позволяет корригировать «провал» внутреннего свода стопы. Более подробная информация, касающаяся хирургической коррекции плоскостопия, представлена в соответствующем разделе.
Вы должны понимать, что осложнения того или иного заболевания могут развиваться как после, так и в отсутствие оперативного лечения.
Возможные осложнения консервативного лечения включают:
- Усиление болевых ощущений
- Усиление выраженности плоскостопия
- Формирование язв на внутренней поверхности стопы
- Инфицирование язв
Осложнения могут возникать при любых хирургических вмешательствах на стопе. Более подробно послеоперационные осложнения рассматриваются в соответствующем разделе.
Возможные осложнения любого хирургического вмешательства включают:
- Риски и осложнения анестезии
- Кровотечение
- Инфекция (поверхностная и глубокая)
- Тромбозы
- Необходимость повторных вмешательств
- Комплексный регионарный болевой синдром
- Повреждение нервов
- Проблемы с заживлением раны
Возможные специфические осложнения хирургического лечения добавочной ладьевидной кости включают:
- Болезненный послеоперационный рубец
- Длительно сохраняющийся болевой синдром
ПРИВЕДЕННЫЙ ВЫШЕ СПИСОК ОСЛОЖНЕНИЙ ДАЛЕКО НЕ ПОЛНЫЙ И ПРЕДСТАВЛЕН ЛИШЬ ДЛЯ ОЗНАКОМЛЕНИЯ
Ранний послеоперационный период
Практически все пациенты после операций по поводу разрывов ахиллова сухожилия выписываются из клиники в день операции.
В течение двух недель после операции голеностопный сустав будет фиксирован гипсовой или полимерной жесткой повязкой, подобной представленной на фото ниже.

Не снимайте гипс до следующей перевязки, которая состоится через 2 недели после операции.
В течение 2 недель после операции вам нельзя нагружать конечность. Перед выпиской домой вас проконсультирует физиотерапевт, который в т.ч. расскажет вам о том, как правильно пользоваться костылями.
В первые 2 недели после операции старайтесь придавать стопе возвышенное положение и держать ее в этом положении 95% времени.

Возвышенное положение стопы
У большинства людей дома конечно же нет функциональной кровати, как здесь на этом фото. Однако того же эффекта можно добиться и на обычной кровати или диване, подложив под стопу подушку. Не следует придавать возвышенное положение стопе, когда вы сидите на стуле. И еще раз советуем все первые две недели оставаться дома.
С тем, чтобы минимизировать риск инфекции, держите стопу в сухости и прохладе. Избегайте избыточной влажности и жары. Когда принимаете душ, надевайте на стопу герметичный мешок.
С целью профилактики тромбозов вен регулярно выполняйте движения в стопе и голеностопном суставе. Употребляйте достаточное количество жидкости. При наличии факторов риска тромбозов обязательно сообщите об этом своему лечащему врачу, при необходимости он может назначить вам антикоагулянты.
Две недели после операции
Вас осмотрит ваш лечащий врач и будет сделана перевязка. Если раны полностью зажили, то мы вам расскажем, как правильно массажировать ткани в области вмешательства. Мероприятия, направленные на снижение чувствительности рубца, начинаются только после полного заживления раны. С этой целью вы можете воспользоваться массажным кремом (например, Е45), который следует втирать в область рубца и вокруг него. Подвергать зону операции действию влаги и принимать душ можно только после полного заживления ран.
На данном этапе, если послеоперационный отек уже в значительной мере купируется, мы разрешим вам чаще опускать стопу вниз, но рекомендуем по возможности все еще держать ее б?льшую часть времени в горизонтальном положении.
Вам будет разрешено ненадолго садиться за руль, однако только в том случае, если оперирована левая нога и машина у вас с автоматической трансмиссией. Если оперирована правая нога, то садиться за руль мы советуем не раньше 6-8 недель после операции.
Шесть недель после операции
Если процесс заживления протекает хорошо, то к этому времени у вас уже практически исчезнут отек и кровоизлияния, однако некоторый отек может сохраняться до 3-4 месяцев после операции.
Вы сможете носить обычную обувь (если позволяет отек), однако мы рекомендуем пока носить обувь с жесткой подошвой. В течение ближайших 3-6 месяцев вам предстоят занятия лечебной физкультурой, которые позволят добиться наиболее оптимального результата проведенного хирургического вмешательства.
Три месяца после операции
Если вы удовлетворены результатом, то это ваш последний визит к врачу.
Когда мне можно сесть за руль?
Наши рекомендации по этом поводу представлены здесь. В конце концов, ответственность в этом вопросе полностью лежит на пациенте. Хороший способ понять, можно вам за руль или еще нет, — это поставить правую стопу на пол и сильно надавить, имитируя экстренное нажатие на педаль тормоза. Если вам страшно или больно, за руль лучше не садиться, это может быть небезопасно. Кроме того, при длительной езде ваша стопа долго будет находиться в вынужденном положении. Это может усилить послеоперационный отек.
Когда я могу вернуться к работе?
Каким должен быть окончательный результат?
Исчезновение болевых ощущений и «шишки» в области внутреннего края стопы. Возможность заниматься спортом через 6 месяцев. Иногда пациенты чувствуют, что их стопы стали «нормальными» и полностью зажили только через 1 год после операции.
Читайте также:
- Влияние на затраты в медицине. Техника калькуляции затрат в медицине
- КТ, МРТ при синоназальном плоскоклеточном раке
- Сибирская язва у рабочих. Профилактика заражения на производстве
- Активность туберкулеза при резекции легких. Послеоперационная активность туберкулеза
- Метод Симона. Ценность и техника метода Симона в хирургии.
