Рост базальноклеточного рака. Структура базальноклеточного рака.
Обновлено: 17.05.2024
Базальноклеточная карцинома — это наиболее распространенная форма рака кожи среди жителей России. По различным статистическим сведениям на ее долю приходится до 75% всех эпителиальных немеланомных новообразований кожи.
Чаще всего базалиома кожи имеет наружную локализацию, в частности — область лица и волосистой части головы, что обусловлено рядом факторов, способствующих ее развитию.
На первом месте среди них выступает повреждающее действие инсоляции на открытые участки тела. В зоне риска оказываются любители позагорать в солярии.
При наличии генетической предрасположенности — светлой коже с многочисленными родинками — солнечное облучение является травмирующим фактором, который провоцирует клетки на самообновление. Частое повреждение клеток вызывает потерю контроля организма над процессами восстановления, что в свою очередь является начальным этапом онкопроцесса.
Кожные инфекции, хронические дерматозы, иммунодефицит различного происхождения также способствуют развитию базалиом.
Особенностью данного заболевания является редкая частота метастазирования, но при этом инвазивный рост с разрушением окружающих тканей определяет агрессивность течения.
Базалиома — начальная стадия
Для начальной стадии базалиомы характерна разнообразная клиническая картина. Различают следующие формы базально-клеточного рака кожи (виды):






Несмотря на наличие кожного дефекта, пациенты с начальной стадией опухоли базалиомы из-за боязни услышать страшный диагноз «онкология» надолго откладывают свой визит к врачу. Именно от того, насколько своевременно начнется лечение заболевания рак кожи, зависит прогноз выживаемости и продолжительность жизни пациента с базалиомой.
Часто злокачественные опухоли кожи, в том числе базалиома, появляются на месте существующей на коже родинки, которая много лет никак не беспокоила человека. Если родинка была травмирована и изменилась, следует обраться к дерматологу. Бывает, что родинки начинают меняться без каких-то видимых причин: расти, терять волосяной покров, изменять цвет, зудеть и т.п.
К настораживающим симптомам также следует отнести язвы в области кожи и слизистой рта. Они могут привести к злокачественной опухоли в области рта или на слизистой оболочке губ.
Как выглядит базалиома до и после лечения можно увидеть на фото:
До

После





Базалиома - диагностика
После осмотра, проведенного врачом-дерматологом с помощью специального прибора — дерматоскопа, может быть заподозрена злокачественная природа опухоли.
Постановка диагноза — базальноклеточная карцинома — возможна только после морфологической верификации. На первом этапе это цитологическое исследование соскоба с поверхности новообразования на наличие атипичных клеток. Безусловным диагностическим мероприятием является биопсия, позволяющая сделать гистологическое заключение с учетом структуры ткани.
Методы лечения базалиомы кожи
Современная медицина владеет достаточно широким спектром лечебных пособий по борьбе с наиболее распространенной формой рака кожи. Тактика ведения пациента подразумевает грамотный выбор способа лечения. На сегодняшний день существуют следующие методики:
- хирургическое иссечение
- близкофокусная рентгенотерапия
- фотодинамическая терапия
- лазерная терапия
- криотерапия
- медикаментозная терапия.
В отделении опухолей головы и шеи НИИ онкологии им. Н.Н. Петрова пациентам с базалиомой кожи лица успешно делают реконструктивно-пластические операции. Выполняется и криодеструкцию базалиом под УЗ-контролем.
Криодеструкция актуальна для:
- поверхностных поражений;
- опухолей с локализацией в сложных анатомических зонах области лица;
- ослабленных пациентов с тяжелой сопутствующей патологией;
- соблюдения косметических требований.
Разные виды криодеструкции - струйная, аппликационная, пункционная - позволяют максимально индивидуализировать лечение. Накопленный опыт отделения позволяет судить об очень низком проценте рецидивов заболевания. Процедура криодеструкции заключается в местной анестезии, взятии биопсийного материала и троекратном холодовом воздействии сверхнизкой температуры с последующим оттаиванием.
Продолжительность каждого воздействия определяется распространенностью опухолевого процесса и глубиной инвазии. На месте зоны раневого дефекта формируется крионекроз, заживление происходит под струпом. Данная методика относится к хирургическим вмешательствам, поэтому подготовка к ней и послеоперационный период требуют контроля со стороны врача и ответственного выполнения всех предписаний пациентом. По окончанию периода заживления на месте криовоздействия остается эластичная рубцовая ткань удовлетворительных косметических свойств.
Продолжаются разработки новых методов лечения. Одним из достижений молекулярной онкологии является расшифровка мутаций генов Hedgehog-сигналинга, наблюдаемых в большинстве случаев базальноклеточной карциномы. Данное открытие дало толчок по внедрению в клиническую практику новых таргетных препаратов для системного лечения, что особенно актуально для пациентов с метастазами.
Таким образом, онконастороженность, профилактические меры, своевременное обращение пациентов за медицинской помощью, качественная диагностика и грамотный подход к лечению в совокупности могут обеспечить радикальный контроль над базальноклеточным раком кожи.


Авторская публикация:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Рост базальноклеточного рака. Структура базальноклеточного рака.
Пролиферативная активность клеток отражает интенсивность роста опухолей. В статье приведены данные изучения уровня пролиферации клеток базалиомы — наиболее частой злокачественной опухоли кожи. Исследование проводили иммуногистохимическим методом с маркером пролиферации Ki67. По характеру пролиферации базалиома представляла гетерогенную группу. Солидный, аденоидный, поверхностный мультицентрический тип базалиомы отличались низкой пролиферативной активностью с преимущественным распределением клеток, экспрессирующих Ki67, по периферии комплексов. Высокую пролиферативную активность выявляли в инфильтративном, склерозирующем и микронодулярном типе при равномерном распределении пролиферирующих клеток.
В структуре злокачественных эпителиальных опухолей кожи первое место занимает базалиома, на долю которой приходится от 75 до 94% [1, 2]. В подавляющем большинстве случаев регистрируются солитарные опухоли, локализующиеся на открытых участках кожи, подверженных инсоляции. Опухоль отличается медленным течением и относительно благоприятным прогнозом. Однако в ряде случав она может значительно увеличиваться в размере, характеризуясь выраженным экзофитным ростом, либо приобретать инвазивные черты, проникая в окружающие и подлежащие ткани, приводя к их разрушению. Подобный рост опухоли обычно ассоциируется с определенными морфологическими типами, которые рассматривают как агрессивные [3].
Показателем интенсивности роста ткани является пролиферативная активность клеток. Она относительно спокойна в доброкачественных процессах и резко возрастает в злокачественных опухолях. Аналогичные тенденции присущи и эпителиальным опухолям кожи. Так, пролиферативная активность клеток базальноклеточного рака кожи выше, чем в очагах лейкоплакии [4], а при раке in situ индекс пролиферации превосходит таковой при предраковом актиническом кератозе [4,5]. Плоскоклеточный рак кожи отличается высоким уровнем пролиферации, который следует за снижением степени его дифференцировки [6, 7, 8].
Предыдущие исследования показали, что по характеру пролиферативной активности клеток базалиома представляет гетерогенную группу. Наиболее интенсивный рост имела язвенная форма, тогда как нодулярная и поверхностная характеризовались умеренными и низкими показателями [9]. Высокий уровень пролиферации отмечали в микронодулярном, метатипическом типе базалиомы и типе морфеа [10, 12]. Также отмечали повышение индекса Ki67 в инфильтративном и метатипическом типе по сравнению с нодулярным и поверхностным [11, 13]. В то же время единого мнения о связи уровня пролиферации с гистологическим типом базалиомы до сих пор нет, так как другие исследования свидетельствовали, что индекс Ki67 в нодулярном и поверхностном мультицентрическом типе базальноклеточного рака значительно превосходил аналогичный показатель в склерозированном и типе морфеа [14, 15]. Учитывая противоречивые данные, представляется интересным и актуальным продолжить изучение пролиферативной активности клеток в различных морфологических типах базалиомы, что позволит более детально понимать маркеры и предикторы агрессивного течения опухоли.
Материалы и методы
В работе исследования использовали 36 биоптатов кожи больных базальноклеточным раком кожи. Биопсию кожи размером 0,5 х 0,5 см проводили под местной анестезией 2% раствором новокаина, биоптаты фиксировали в 10% растворе формалина, забуфференом по Лилли при рН-7,4. Материал заливали в парафин по обычной методике. Серийные срезы толщиной 3-5 мкм депарафинировали по стандартной схеме, затем окрашивали гематоксилином и эозином. Иммуногистохимическое исследование проводили в соответствии со стандартным протоколом. Парафиновые срезы наносили на стекла с адгезивным покрытием, депарафинировали по стандартному протоколу. Срезы, погруженные в цитратный буфер, инкубировали в микроволновой печи при мощности 690 Вт два раза по пять минут. Двадцать минут при комнатной температуре, срезы охлаждали, подсушивали и наносили первичные антитела. Для определения уровня пролиферации использовали моноклональные антитела к протеину Ki67 (DAKO), разведение 1:200. Использовались соответствующие позитивные и негативные контроли - иммунные и неиммунные сыворотки. Срезы промывали в буфере, подсушивали, затем на них наносили EnVision (anti-mouse и anti-rabbit, фирмы DAKO, Дания) на 30-40 минут. Для визуализации реакции наносили DAB+ (3, 3 ґ- диаминобензидин), что позволяло получать специфическую коричневую окраску. Затем срезы докрашивали гематоксилином Майера. Определение уровня пролиферации оценивалась с помощью индекса, который вычислялся как среднее от числа меченных ядер на 100 учтенных ядер (при учете 500-1000 опухолевых клеток). Подсчет меченных ядер проводился в репрезентативных полях зрения с относительно равномерным распределением опухолевых клеток, сверху вниз и слева направо. Клетки на периферии срезов, где чаще всего наблюдается фоновое окрашивание, не учитывались.
Для статистической обработки данных использовались методы t-Стьюдента с поправкой для множественных сравнений; хи-квадрат. Расчеты проводились при помощи программы BIOSTAT. Полученные различия считались достоверными при значениях p ? 0,05.
Среди 36 базалиом пять имели поверхностный мультицентрический тип строения, четыре - поверхностный мультицентрический в сочетании с солидным, семь - солидный, два - аденоидный, два - солидно-аденоидный, пять - инфильтративный, три - микронодулярный. В восьми случаях отмечали различные варианты сочетания солидного, инфильтративного, микронодулярного, склерозирующего строения.
Индекс пролиферации Ki67 в поверхностном мультицентрическом типе и при сочетании его с солидным компонентом варьировал от 14,9 до 31,1%. Средний индекс составлял 22,2%. Пролиферирующие клетки в шести случаях располагались преимущественно по периферии клеточных комплексов, в трех - равномерно по клеточным комплексам. При солидных опухолях средний индекс составил 26,5%, он варьировал от 14,5 до 38,2% (рис.1). Периферическое распределение наблюдали в четырех случаях, равномерное - в трех. При аденоидном строении пролиферирующие клетки распределялись равномерно, индекс пролиферации составлял 22,6 и 31,3%. В случаях, когда имелось сочетание солидного и аденоидного компонентов, индекс пролиферации составлял 36,8 и 19,2%, В первом случае клетки распределялись равномерно, во втором - равномерно в аденоидном компоненте и по периферии - в солидном. В опухолях инфильтративного, микронодулярного строения и при их сочетании клетки, экспрессирующие маркер Ki67, диффузно регистрировались по всем клеточным комплексам. В инфильтративном типе минимальное и максимальное значение индекса было 27,6 и 47,8% (среднее значение - 35,4%) (рис.2). Микронодулярные базалиомы имели средний индекс Ki67 26,9%. В случаях инфильтративно-склерозирующего строения индекс имел значение 40,2 и 31,6%, пролиферирующие клетки равномерно распределялись в комплексах (рис.3). При сочетании инфильтративного, солидного и микронодулярного строения преимущественно отмечали равномерное распределение пролиферирующих клеток, и средний индекс составлял 36,5% (значения варьировали от 22,1 до 50,4%). Солидное строение в сочетании с инфильтративным склерозирующим имели опухли с индексом Ki67 26,7 и 35,3%, в солидном компоненте пролиферирующие клетки располагались преимущественно по периферии комплексов, инфильтративном склерозирующем - равномерно.
При анализе пролиферативной активности клеток мы сгруппировали опухоли в зависимости от характера течения и роста. В группу неинвазивного роста мы включили опухоли, имеющие поверхностный мультицентрический, солидный, аденоидный, сочетание поверхностного мультицентрического и солидного компонентов. В группу с инвазивным ростом нами были включены опухоли инфильтративные, микронодулярные, инфильтративно склерозирующие, а также опухоли сложного строения (инфильтративный + микронодулярный + солидный и солидый + инфильтративный склерозирующий).
Средний индекс пролиферации неагрессивных типов составил 24,77 ± 7, 47 с доверительным интервалом 95% 21,27-28,26 (табл. 1). Средний индекс Ki67 агрессивных типов составлял 33,53 ± 8,94 с доверительным интервалом 95% 28,77-38,29 (табл. 1). Различия в уровне пролиферации между агрессивными и неагрессивными типами носили статистически значимый характер (р = 0,003). Анализ характера распределения пролиферирующих клеток в опухолевых комплексах показал, что в неагрессивных типах периферическое распределение клеток наблюдалось в 50% случаев, равномерное - в 45%, в 5% случаев ряд комплексов в опухоли имели один тип распределения, другие комплексы - иной тип распределения (табл.2). В агрессивных типах 81,25% случаев имели равномерное распределение пролиферирующих клеток, сочетание двух типов распределения - 18,75% (табл. 2). Периферическое распределение пролиферирующих клеток в агрессивных типах не встречалось. При сравнении распределения клеток между агрессивными и неагрессивными типами опухоли было показано, что различия носят статистически достоверный характер (р = 0,003).
Таблица 1. Индекс пролиферации Ki67 в агрессивных и неагрессивных морфологических типах базалиомы
Ультрасонография — современный метод исследования, позволяющий визуализировать строение органов и тканей. В статье приводятся исследования с помощью ультрасонографии высокочастотным датчиком (75 МГц) базальноклеточного рака кожи. В зависимости от клинической формы ультрасонографическая картина отличается по форме, глубине залегания гипоэхогенных образований, а также наличию и количественному соотношению в них точечных, гиперэхогенных структур.
Актуальность
Ультрасонография — неинвазивный и безопасный метод исследования тканей, в основе которого лежит отражение ультразвуковой волны от границы раздела двух сред с различными акустическими свойствами. Высокочастотный ультразвук обеспечивает высокую разрешающую способность, составляющую от 72 до 16 мкм [1]. Это позволяет дифференцировать эпидермис, дерму и подкожную жировую клетчатку в норме и патологии, а также получить необходимую информацию при диагностике новообразований кожи. Базальноклеточный рак (БКР) — наиболее часто встречающаяся злокачественная опухоль кожного покрова. Отличается чрезвычайно редким метастазированием и способностью к обширному росту, который приводит к значительным косметическим и функциональным нарушениям. Различают несколько клинических форм базальноклеточного рака: поверхностную, нодулярную, язвенную, склеродермоподобную и их комбинированные варианты [2]. Существующие на сегодняшний день методы терапии базальноклеточного рака должны обеспечивать полную элиминацию опухолевых клеток и наиболее приемлемый косметический результат [3]. Выбор способа лечения зависит от ряда критериев: клинической формы опухоли, ранее проводимых методов лечения, гистологической картины, локализации и размера очага, возможности определения его границ и глубины инвазии [4]. На дотерапевтическом этапе это может быть достигнуто при использовании неинвазивных способов диагностики, в частности, ультразвукового сканирования. Высокая четкость метода и глубина проникновения обеспечивают визуализацию объемных образований, располагающихся в различных отделах кожи, их структуру, а также вовлечение в патологический процесс подлежащих тканей. Это позволяет снизить частоту рецидивов при выборе метода лечения и получать адекватный косметический эффект.
Таким образом, целью настоящего исследования явилось выявление ультрасонографических признаков различных клинических форм базальноклеточного рака (БКР).
В исследование были включены 20 больных в возрасте от 56 до 73 лет — 6 мужчин и 14 женщин, у которых диагностировали 33 очага БКР. В качестве контроля были исследованы визуально неизмененные, контрлатеральные участки кожи. Измеряли толщину эпидермиса и дермы в зоне интереса. Для ультрасонографической оценки применяли специализированную цифровую ультразвуковую систему высокого разрешения DUB (фирма «TPM GmbH», Германия), оснащенную частотой 75 и 30 МГц, позволяющим сканировать кожу в глубину от 4 до 8 мм соответственно. Для расчета количественных показателей применяли программное обеспечение, разработанное совместно фирмами «TPM GmbH» (Германия) и (Россия). Для обработки полученных данных использовалась специализированная программа Axio Vision Rev 4.8.
Среди очагов БКР, поверхностная форма встречалась в 23 случаях (70%), нодулярная — в 8 случаях (24%) и склеродермоподобная — в 2 случаях (6%). Язвенных разновидностей базалиом в настоящем исследовании отмечено не было. В зависимости от клинических проявлений опухоли имели различную ультрасонографическую картину. Поверхностная форма БКР на сканограмме определялась в виде эхонегативных очагов, расположенных непосредственно под эпидермисом, чаще всего продолговатой формы, с четкими контурами (рис. 1). Толщина кожи в местах расположения опухолей и контрольной группы в среднем равнялась 1497,2 ± 340,2 и 1353,8 ± 327,9 мкм соответственно. Эпидермис определялся в виде полосы повышенной эхогенности, хорошо отграниченной от подлежащей дермы, с четким внутренним контуром. Среднее значение толщины эпидермиса в контроле составило 96,5 ± 25,8 мкм, в патологических очагах — 112,2 ± 35,8 мкм. Дерма, как в опытной группе, так и в группе сравнения, имела четкое отграничение от клетчатки и равномерную ширину, которая в среднем равнялась 1385,5 ± 325 мкм и 1257,3 ± 302 мкм соответственно. Глубина распространения опухолей варьировала от 281 мкм до 1023 мкм и в среднем насчитывала 531,6 ± 160 мкм.
В результате ультразвукового сканирования очагов БКР нодулярной формы и контрлатеральных участков, толщина кожи составила 3702,2 ± 986,9 и 1835,8 ± 353,3 мкм соответственно. Ширина эпидермиса в первом случае равнялась 83,1 ± 16,6 мкм, а во втором — 110,2 ± 26,2 мкм. Дерма в очагах базальноклеточного рака кожи имела широкий диапазон толщины, которая находилась в пределах от 1137 мкм до 5633 мкм, и в среднем составляла 3619,1 ± 970,3 мкм. Напротив, в контрольной группе она имела равномерную толщину на всем своем протяжении, которая составляла 1725,6 ± 327,1 мкм. Опухолевые очаги на сканограмме представляли собой гипоэхогенные образования округлых или овальных очертаний, возвышающиеся над поверхностью неизмененной кожи, структуры с четкими латеральными и нижними границами (рис. 2). Среднее значение их толщины равнялось 3035,4 ± 969,8 мкм.
Сканограмма склеродермоподобной формы базалиомы в одном случае была представлена несколькими гипоэхогенными очагами в дерме, между которыми визуализировались гиперэхогенные прослойки. В другом случае опухоль отмечалась в виде образования неправильной звездчатой формы, инфильтрирующего дерму (рис. 3). Толщина кожи в местах расположения образований в среднем равнялась 1943,5 ± 775,5 мкм, а контрольной группы 1779,5 ± 267,5 мкм. Ширина эпидермиса в патологических очагах составляла 80,5 ± 21,5 мкм, в контроле 78,5 ± 32,5 мкм, а дермы — 1863 ± 754 мкм и 1701 ± 244 мкм соответственно. Глубина распространения опухолей в среднем составляла 1316,5 ± 54,5 мкм.
Анализ средних величин толщины эпидермиса и дермы в очагах поверхностной и склеродермоподобной форм базальноклеточного рака по сравнению с контрольной группой достоверных отличий не выявил (р > 0,05). Напротив, разница между шириной дермы в опухолях нодулярной формы и контрлатеральных участков кожи была статистически значимой (р < 0,05). При этом отличие между средними значениями толщины эпидермиса в сравниваемых группах оказалось не достоверно (р >0,05). Также было отмечено статистически значимое увеличение толщины гипоэхогенных зон при нодулярной и склеродермоподобной формах БКР в сравнении с поверхностной (р < 0,05). Достоверных различий между глубиной распространения нодулярных и склеродермоподобных вариантов базалиом не наблюдалось (р >0,05).
В структуре поверхностных и нодулярных форм БКР регистрировались точечные, гиперэхогенные включения, которые встречались в двух (8%) и восьми (100%) случаях соответственно. На сканограммах склеродермоподобных базалиом подобных комплексов отмечено не было. В поверхностных новообразованиях гиперэхогенные структуры располагались в верхних и средних отделах опухолей. Их количество варьировало от одного до двух и в среднем составляло 1,5. В большинстве очагов БКР нодулярной формы (50%) наблюдали диффузное распределение включений, в остальных случаях они располагались поровну (по 25%) в верхних и нижних отделах базалиом. При этом их численность находилась в пределах от 1 до 12 и в среднем равнялась 5,75. Средний размер гиперэхогенных структур в очагах нодулярной и поверхностной форм БКР составил 0,023 ± 0,014 мм 2 и 0,005 ± 0,001 мм 2 , сравнительный анализ которых выявил статистически достоверное различие (р < 0,05).
В результате ультразвукового сканирования все исследуемые клинические варианты БКР определялись в виде эхонегативных очагов с четкими контурами, расположенными непосредственно под эпидермисом. При этом опухоли поверхностной формы на сканограмме визуализировались чаще всего продолговатой формы, а нодулярные очаги — округлой или овальной очертаний, возвышающиеся над поверхностью неизмененной кожи и имеющие структуру. Сканограмма склеродермоподобной формы базалиомы в одном случае была представлена несколькими гипоэхогенными очагами в дерме, между которыми визуализировались гиперэхогенные прослойки. В другом случае опухоль отмечалась в виде образования неправильной формы, инфильтрирующей дерму. Средняя толщина очагов поверхностной, нодулярной и склеродермоподобной базалиом составляла 531,6 ± 160, 3035,4 ± 969,8 и 1316,5 ± 54,5 мкм соответственно. Это не противоречит результатам других авторов, визуализирующих на сканограммах базальноклеточный рак кожи в виде объемных гипоэхогенных образований, округлых или овальных очертаний, структуры. При этом отмечалось локальное утолщение эпидермиса и дермы в области новообразований [5, 6]. Дифференцировка слоев кожи была сохранена, четко визуализировался верхний контур и латеральные границы опухоли. Похожую базалиомы описывали ранее Новиков А. Г. и соавт., проводившие исследование с помощью датчиков с частотой 5 и 12 МГц [7]. При этом базальноклеточный рак определялся в виде эхонегативного образования, без четких границ между опухолью и перифокальным инфильтратом. M. и соавт. использовали датчик с большей частотой (20 МГц), что дало основание характеризовать базалиому как чередование гипо- и гиперэхогенных участков [8].
Применение позволяет не только визуализировать форму и границы новообразования, оценить размеры и глубину прорастания, но и в некоторых случаях определить его структурные особенности. В настоящем исследовании в структуре поверхностных и нодулярных форм БКР регистрировались точечные, гиперэхогенные включения, которые встречались в двух (8%) и восьми (100%) случаях соответственно. При этом в большинстве очагов БКР нодулярной формы (50%) наблюдали диффузное распределение включений, средний размер которых составлял 0,023 ± 0,014 мм 2 . Полученные данные согласуются с результатами зарубежных исследователей. Так, F. Bobadilla и соавт., в структуре базалиом выявляли множественные гиперэхогенные образования различных форм и размеров, которые при гистологическом исследовании представляли собой кальцификаты, ороговевающие кисты, а также участки некроза опухолевых клеток [6]. Ряд авторов предлагают использовать наличие гиперэхогенных включений в структуре опухоли в качестве признака, позволяющего различать базальноклеточную карциному и меланому кожи [9].
Таким образом, настоящее исследование показало целесообразность применения УЗИ в диагностике базальноклеточного рака кожи на дотерапевтическом этапе. УЗИ позволяет дифференцировать БКР как , гипоэхогенные образования в дерме с четкими контурами. В зависимости от клинической картины, они отличаются по форме, глубине залегания, а также наличию и количественному соотношению в них точечных, гиперэхогенных структур. Учитывая преимущественную локализацию очагов на открытых, косметически значимых участках кожи, представляется актуальным дальнейшее изучение ультразвуковых особенностей опухоли для последующего использования высокочастотного ультразвука в неинвазивной диагностике и определения тактики лечения.
Безуглый А. П., Бикбулатова Н. Н., Шугинина Е. А., Белков П. А., Хабутдинова исследование кожи в практике . Вестник дерматологии и венерологии. 2011, № 3, с. 142-152.
, . Клиническая дерматоонкология. М.: Студия МДВ, 2011. 340 с., илл., табл.
Telfer N. R, Colver G. B, Bowers for the management of basal cell carcinoma. Br J Dermatol. 1999. 141 (3), р. 415-423.
Европейское руководство по лечению дерматологических болезней. Под ред. , . Пер. с англ. изд. М. 2014.
Курдина М. И., Макаренко Л. А., Маркина Н. Ю., Каллистов диагностика новообразований кожи. Вестник РОНЦ им. РАМН. 2009, № 3, с. 52-55.
Francisco Bobadilla, Ximena Wortsman, Carla Munoz, Laura Segovia, Miguel Espinoza and Gregor , high resolution ultrasound of facial basal cell carcinoma: correlation with histology. Cancer Imaging (2008), 8, р. 163-172.
Новиков А. Г., Резайкин ультразвукового исследования для определения объемных параметров базальноклеточного рака кожи // Вестн. дерматол. 2004, № 2, с. 42-44.
M. Ultrasound scanning in dermatology // Arch. Dermatol. 2005. Vol. 141, р. 217-224.
Hisashi Uhara, Koichi Hayashi, Hiroshi Koga, Toshiaki Saida,Multiple Hypersonographic Spots in Basal Cell Carcinoma, Dermatol Surg 2007. 33, р. 1215-1219.
Рисунки и подписи к ним:
Рисунок 1. Сканограмма поверхностной формы БКР, гипоэхогенная зона определяется в виде образования продолговатой формы, датчик 75 МГц

Рисунок 2. Сканограмма нодулярной формы БКР, гипоэхогенная зона определяется в виде образования округлой формы, структуры, оттесняющего дерму к клетчатке, датчик 30 МГц

Рисунок 3. Сканограмма склердермоподобной формы БКР, гипоэхогенная зона определяется в виде образования неправильной звездчатой формы, датчик 75 МГц
Базалиома как вид рака кожи

Базальноклеточная карцинома кожи (БКК), или базалиома - наиболее часто встречающийся вид опухолей кожи, занимающий промежуточное положение между доброкачественными и злокачественными новобразованиями. БКК составляют около 75-80% всех случаев так называемого немеланомного кожного рака, который значительно менее агрессивен по сравнению с меланомой.
Базалиома редко метастазирует даже в сравнении с другими видами немеланомного рака кожи (не более 0,1% случаев) - ее опасность в другом. Балазиома может до неузнаваемости обезобразить вашу внешность, вызвав локальную деструкцию значительных участков мягких тканей, хрящей и костей.
Базалиома занимает примерно 32% всех онкологических болезней в мире, и эпидемиологические данные указывают на неуклонный рост заболеваемости базалиомой на 3-10% в год. В одних лишь Штатах базалиому ежегодно диагностируют у 4,3 млн человек, поэтому так важно знать о БКК все.
Симптомы и признаки базалиомы
Базальноклеточный рак кожи обычно располагается на видных местах - на коже лица, ушных раковин, шеи, реже - волосистой части головы. Наиболее часто базалиома «выбирает» кожу носа и век. Телом и конечностями иногда тоже «не брезгует», поэтому будьте внимательны при самоосмотре.
Клинические подтипы базалиом классифицируют по внешнему виду. Это могут быть образования, похожие на папулу с сосудистыми жилками, псориаз, родинку или рубец. Со временем опухоль может прорасти и приобрести вид язвы или незаживающей раны, кровоточить и шелушиться. Варианты БКК:
Солидный (узловой) тип базалиомы
(от 50% до 80% всех базальноклеточных карцином)
Маленькие, блестящие, плотные, от почти прозрачного до розового цвета узелки с телеангиэктазиями, которые обычно локализуются на лице. Узловые базалиомы могут иметь корки, ссадины, лихеноидные или изъязвленные элементы. Со временем нелеченая язва может проникнуть в глубокие экстрадермальные структуры, до кости.
Поверхностный тип базалиомы
(от 15 до 30% всех базальноклеточных карцином)
При данном типе поражения красные или розовые, с четкими границами тонкие папулы и бляшки, которые трудно отличить от псориаза или локального дерматита. Встречаются у более молодых пациентов. Чаще локализуются на туловище и конечностях (до 60%). Могут развиваться в комбинации с узловой базалиомой.
Пигментированный тип базалиомы
(от 6% до 50% поверхностных БКК в зависимости от фототипа пациента )
Некоторые поверхностные базалиомы могут содержать гнезда меланина. У пациентов европейского происхождения только 6% опухолей содержат повышенное количество меланина, а вот у темнокожих около половины базалиом имеют коричневый цвет. Меланин при этом обычно распределяется неравномерно.
Морфеоформный тип базалиомы
(от 5 до 10% всех базальноклеточных карцином)
Плоские рубцеподобные уплотненные бляшки, телесного или светло-красного цвета, с размытыми краями и выраженной соединительнотканной стромой. В 95% случаев локализуются на коже головы и шеи. Редко кровоточат и практически не изъязвляются, но могут развиваться в комбинации с узловой базалиомой.
Причины перерождения базальных кераноцитов
Название «базалиома» опухоль получила из-за сходства ее клеток с клетками базального слоя кожи - самого нижнего слоя эпидермиса. Неудивительно, так как развивается базалиома из кератиноцитов как раз вблизи базального слоя.
Эпидермальные стволовые клетки, существующие в организме в течение всей его жизни, способствуют постоянному обновлению кожи. Генетический сбой в механизме деления клеток приводит к появлению новообразований. Повреждение ДНК клетки может быть вызвано целым рядом причин.
Главная и наиболее частая причина появления базалиомы - воздействие на открытые участки кожи прямых солнечных лучей, либо УФ-излучения в солярии. Неслучайно излюбленное место базалиомы - лицо человека, которое чаще и дольше подвергается действию УФ-излучения.
Факторы риска
Основным немодифицируемым фактором риска развития базальноклеточной карциномы является возраст. Примерно 80% пациентов действительно старше 60 лет, и редко - младше 20 лет. Мужчины более подвержены БКК, чем женщины, и на 30% чаще сталкиваются с рецидивом, особенно в течение шести месяцев после выявления первого очага, и/или если они старше 65 лет.

Другие факторы, увеличивающих риск развития базалиомы:
- Этиологические:
- длительное нахождение в зоне действия прямых солнечных лучей, в горах или южных регионах;
- частое воздействие искусственных УФ-лучей в солярии.
- Экзогенные:
- рентгеновское и радиоактивное излучение;
- воздействие на организм канцерогенов (контакт кожи с мышьяком, вредные условия труда);
- сниженный иммунитет вследствие перенесенной трансплантации органов или ВИЧ-инфекции;
- наличие сильных солнечных ожогов в детстве, ран, рубцов.
- Генетические:
- ;
- невус сальных желез Ядассона;
- синдром базальноклеточного невуса, или синдром Горлина (приводит к множественным БКК);
- пигментная ксеродерма;
- синдром Базекса, (может привести к раннему развитию множественных БКК);
- синдром генерализованной базалоидной фолликулярной гамартомы;
- синдром Ромбо;
- синдром Хаппле-Тиншерта.

Диагностика базалиомы
Диагноз ставится на основании данных гистологического исследования. Дифференциальную диагностику базалиомы проводят с:
- контагиозным моллюском,
- гиперплазией сальных желез,
- беспигментной меланомой,
- внутридермальным меланоцитарным невусом,
- карциномой Меркеля,
- трихоэпителиомой,
- плоскоклеточным раком
- кератоакантомой,
- воспалительными дерматозами (псориазом и экземой),
- актиническим кератозом,
- болезнью Боуэна,
- морфеа (очаговой склеродермией),
- дерматофибросаркомой,
- рубцом.
Лечение базалиомы
Как и любое другое лечение, оно проводится с целью полного удаления опухоли, а также сохранения функций и внешнего вида больного органа. Поскольку базалиома обычно возникает на открытых участках кожи, прежде всего на лице, может потребоваться косметическая операция.

Удаление базалиомы в зависимости от характеристик опухоли может проводиться разными методами:
- кюретаж и электрокоагуляция;
- хирургическое удаление опухоли с границами отступа от 1 до 4 мм;
- эксцизия с полным контролем периферических и глубоких границ;
- микрографическая хирургия по Мосу со срезами до пяти микрон (при локализации опухоли на лице, при рецидиве и высоком его риске);
- криодеструкция;
- лазерная терапия;
- химиотерапия с использованием химиопрепаратов для наружного применения (мази с 5-фторурацилом (5-ФУ), имиквимод);
- внутриочаговые инъекции противовоспалительных средств;
- лучевая терапия (при невозможности хирургического лечения или в качестве адъювантной терапии);
- радиотерапия для пациентов с противопоказаниями к хирургическому лечению, топической и фотодинамической терапии.
Для пациентов с метастазами могут использоваться EGFR ингибиторы (цетуксимаб и панитумумаб).
Прогноз при базалиоме
Большинство базальноклеточных карцином быстро выявляют и полностью излечивают. Случаи, когда пациенты умирали из-за прорастания опухоли и поражения жизненно важных структур, единичны, поэтому формальная система стадирования в большинстве случаев БКК не применяется.
Клиническими факторами риска БКК являются:
- анатомическое расположение и размер опухоли;
- чёткость границ базалиомы;
- вид опухолевого поражения (первичное или рецидив).
По статистике рецидив заболевания БКК наблюдается у 25% пациентов: почти четверти переболевших базалиомой в анамнезе развивается новая базалиома в течение 5 лет после возникновения первой опухоли. Следовательно, пациентам с базалиомой в анамнезе следует проводить ежегодный осмотр всех кожных покровов.
Ученые заметили, что чаще всего рецидив БКК происходит на коже лица, нежели на туловище и конечностях. В 1983 г. была предложена концепция «лицевой маски», обозначающей участки кожи высокого риска.

Вот еще некоторые характеристики, позволяющие отличить базалиомы высокого риска:
- подтипы, описываемые термином «агрессивный гистологический паттерн»;
- размер опухоли более 1 см в диаметре на голове и более 2 - на теле;
- инвазия опухоли в нервную и сосудистую ткань;
- поражение лимфатических узлов или метастазы.
Профилактика и скрининг базальноклеточного рака
Самый действенный метод профилактики любого вида рака кожи, в т.ч. и БКК - максимальная защита от УФ-лучей: особенно важно беречь кожу от ожогов в детском и подростковом возрасте, т.к. часты случаи возникновения базалиом именно на месте сильных солнечных ожогов, полученных в детстве.
Также медики советуют носить защитную одежду, например, широкополые шляпы и рубашки с длинными рукавами на открытом воздухе в течение дня. Для проживающих в теплом климате это актуально даже в пасмурную погоду, т.к. облака почти не защищают от УФ-лучей.
Людям со светлой кожей необходима защита от солнца при нахождении на улице в дневные часы. Определить свой фототип и подобрать соответствующий ей солнцезащитный крем поможет шкала Фитцпатрика. Имеются данные, что постоянное применение солнцезащитного крема в первые 18 лет жизни ребёнка приводит к снижению рисков образования БКК в дальнейшем на 78%.
Не следует забывать о регулярных осмотрах, особенно если у вас светлая кожа, генетические кожные заболевания, отягощённый семейный анамнез, или если вы просто заподозрили у себя неладное.
Плоскоклеточный рак кожи: диагностика, лечение, профилактика
В России среди всех злокачественных опухолей рак кожи по частоте встречаемости занимает третье место (после рака желудка и легких) и составляет около 11-28 %.
Плоскоклеточный рак кожи (далее ПКРК) - злокачественная опухоль, развивающаяся из кератиноцитов и способная вырабатывать кератин, часто возникает на фоне предраковых заболеваний кожи. ПКРК - второй в структуре заболеваемости рак кожи (рисунок 1) после базальноклеткочного рака (базалиомы).

Невозможно установить единственную причину возникновения опухолей кожи, однако наиболее важным фактором является длительное облучение солнечными лучами ультрафиолетового спектра. Кожный покров двух разных людей не одинаково восприимчив к воздействию ультрафиолетового излучения типа В (длина волны 290-320 нм) и типа А (320-400 нм), что определяется шестью фототипами кожи (рисунок 2). Первый и второй фототипы отличаются наибольшей вероятностью возникновения солнечного ожога, а пятый и шестой - наименьшей.

Следует отметить такие факторы риска, как врожденный или приобретенный иммунодефицит (что связано не только с таким заболеванием, как ВИЧ, но и с необходимостью принимать препараты, снижающие иммунитет, например, после трансплантации органов), контакт с мышьяком и ионизирующей радиацией. ПКРК является наиболее частой опухолью, которая развивается на фоне предсуществующего рубца или длительно незаживающей раны, язвы. Описан ряд наследственных синдромов, в рамках которых возможно возникновение плоскоклеточного рака кожи: альбинизм, пигментная ксеродерма.
Предраковые состояния и условия
У человека могут быть предшественники рака (предраковые состояния), которые при стечении определенных неблагоприятных факторов иногда могут озлокачествляться: актинический кератоз, кожный рог, трофические язвы, кератоакантома. Редко рак кожи развивается de novo (на «пустом месте»).
Так, к примеру, актинический (старческий) кератоз возникает чаще у мужчин старше 50 лет, на открытых участках тела. В своем развитии происходят изменения от розового пятна неправильной формы с гладкой поверхностью до очерченного скопления ороговевших чешуек желто-коричневого цвета. Отличить актинический кератоз от инвазивной формы плоскоклеточного рака кожи невозможно без данных патоморфологического или цитологического исследования, т.е. исследования кусочка ткани под микроскопом.
В отличие от предраковых состояний имеются предраковые условия («облигатный предрак»), который практически всегда подвергается злокачественной трансформации. К нему относятся следующие заболевания: пигментная ксеродерма, болезнь Боуэна, болезнь Педжета, эритроплазия Кейра.
Например, в основе пигментной ксеродермы - повышенная чувствительность кожи к ультрафиолетовому излучению, связанная с аутосомно-рециссивным типом наследования. Первые симптомы появляются в еще детском возрасте: красные, слегка воспалительные пятна, на месте которых впоследствии образуются очаги пигментации. Превращение в рак происходит в 100 % случаев.
Клиническая картина заболевания
Плоскоклеточный рак кожи чаще всего формируется на участках кожи, подверженной постоянному УФ-излучению: в 70-80 % случаев поражается поверхность головы и шеи, в 8 % случаев тыльная поверхность кистей и предплечий. ПКРК у мужчин развивается чаще, чем у женщин.
Заподозрить плоскоклеточный рак можно, обнаружив опухоль или язву кожных покровов, которые быстро увеличиваются в размерах. При присоединении воспалительного компонента вследствие инфицирования возникают боли. Выделяют 3 формы ПКРК: язва, узел, бляшка.
Язвенная форма (рисунок 3) характеризуется резко приподнятыми краями, окружающими язву в виде валика. Края язвы придают ей вид кратера, серозно-кровянистый экссудат засыхает в виде корочек. От новообразования исходит неприятный запах.

Раковый узел (рисунок 4) по внешнему виду напоминает цветную капусту или гриб на широком основании, коричневого или ярко-красного цвета, поверхность которых может быть покрыта трещинами или язвами.

Раковая опухоль в виде бляшки (рисунок 5) плотной консистенции с мелкобугристой поверхностью, красного цвета, кровоточит, быстро распространяется в подлежащие поверхности.

Диагностика
Поскольку диагноз ПКРК должен подтверждаться исследованием кусочка пораженной ткани под микроскопом, то крайне важно заключение врача-патологоанатома.
План обследования в зависимости от стадии заболевания:
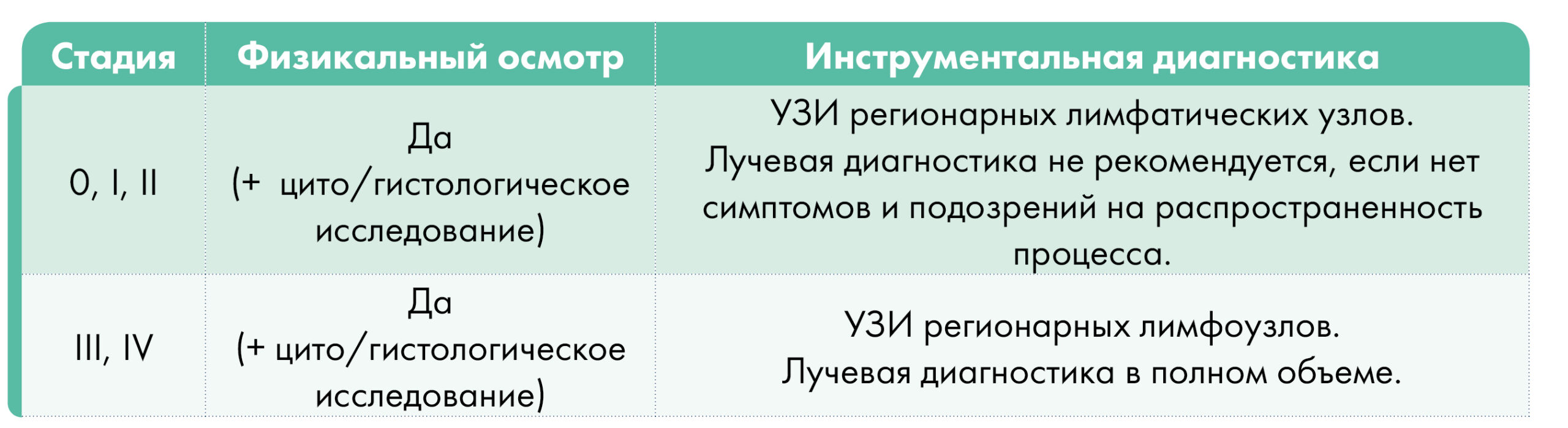
Лечение
При локальных стадиях заболевания (I-II стадия) предпочтение отдается хирургическим методам лечения. В случае противопоказаний к хирургическому лечению рекомендованы:
— фотодинамическая терапия (ФДТ);
Лечение плоскоклеточного рака кожи с метастазами в регионарные лимфоузлы (III стадия) заключается в удалении регионарных (близкорасположенных) лимфоузлов с последующей лучевой терапии.
Решение о проведении лечения больных метастатическим и нерезектабельным раком кожи (III нерезектабельная и IV стадия) принимается совместно хирургом, химиотерапевтом и радиотерапевтом.
Рекомендации по первичной профилактике опухолей кожи:
Главной целью первичной профилактики является предотвращение солнечного ожога кожи. Для этого следуйте приведенным ниже рекомендациям:
- Необходимость защиты от ультрафиолетового излучения определяется уровнем УФ-индекса в этот день. Для его ежедневного мониторирования можно воспользоваться данными мобильного приложения, а также сайтами о прогнозе погоды. При УФ-индексе более 2 необходима защита от солнца (см.Таблицу ниже).

- На современном рынке представлены средства, защищающие как от УФ-лучей типа А, так и типа В. Для описания степени защиты используются индексы. Для ультрафиолетовых лучей типа A - PPD (Persistent Pigment Darkening), для лучей типа В - SPF (Sun Protecting Factor). Лицам с I или II фототипом можно дать универсальный совет использовать кремы с SPF 30-50+ и максимальным PPD 42.
- Загорать рекомендуется в утреннее время (до 11-12 часов) и вечернее время (после 15-16 часов).
- Не пользоваться лампами для искусственного загара.
Мерами профилактики рака кожи также являются: защита рубцов от механических травм; строгое соблюдение мер личной гигиены при работе со смазочными материалами и веществами, содержащими канцерогены; лечение язв.
Осмотр кожи
Осмотр кожи рекомендуется не реже 1 раза в 3-6 месяцев с использованием зеркал: панорамного и ручного.
Особое внимание следует уделять пятнам размером более 4 мм, имеющим асимметрию формы, неровные края, двухцветную окраску (часто наблюдаются различные оттенки коричневого). Стоит обращать внимание и на их изменения с течением времени: родинка может стать толще, увеличиться в размерах, изменить рельеф. Иногда часть пятна начинает бледнеть и исчезать.
Если вы заметили пигментные пятна, подходящие под данное описание, то обратитесь к дерматологу или онкологу. Не всегда данные признаки говорят об озлокачествлении, однако точный ответ на этот вопрос может дать лишь врач, выполнив осмотр и необходимые исследования.
- Министерство здравоохранения Российской Федерации. Клинические рекомендации: «Плоскоклеточный рак кожи» (протокол от 20.12.2019г. №10/2-3-4). М.: 2020. — 89с.
- Давыдов, М. И. Онкология : учебник / М. И. Давыдов, Ш. Х. Ганцев [и др. ]. — Москва : ГЭОТАР Медиа, 2020. — 920 с. : ил. — 920 с.
- Пустынский И.Н., Кропотов М.А., Ткачев С.И., Пачес А.И., Алиева С.Б., Ягубов А.С., Бажутова Г.А., Сланина С.В. и др. Лечение больных плоскоклеточным раком кожи головы и шеи. Российский онкологический журнал. 2013г.
- Ганцев, Ш. Х. Рак кожи. Меланома / Ганцев Ш. Х. , Кзыргалин Ш. Р. , Тимин К. Е. — Москва : ГЭОТАР-Медиа, 2020. — 160 с. (Серия «Онкология»).
- Снарская Е.С. Фотоканцерогенез и профилактика рака кожи. Российский журнал кожных и венерических болезней.2012г. — 10-13 с.
- Министерство здравоохранения Российской Федерации. Клинические рекомендации: «Рак кожи базальноклеточный и плоскоклеточный». М.: 2018. — 35с.
- Рак кожи. Меланома. Клиника, диагностика, Лечение. Методическое пособие для врачей/сост.: организационно-методический отдел ГУЗ ОКОД. — Ульяновск: 2020г. -27с.

Авторская публикация:
Червяк Мария Викторовна,
ординатор НМИЦ онкологии им. Н.Н. Петрова

Под научной редакцией:
Нажмудинов Рустам Асульдинович,
к.м.н., врач-онколог отделения опухолей головы и шеи НМИЦ онкологии им. Н.Н. Петрова
Читайте также:
- Хронический сап. Диагностика и лечение сапа
- КТ, МРТ позвоночника при болезни накопления пирофосфата кальция (БНПК)
- Бактерии. Прокариоты. Эукариоты. Различия между прокариотической и эукариотической клетками. Архебактерии. Эубактерии.
- Лечение дефицита витаминов. Прогноз дефицита витаминов в неврологии.
- Этапы и техника операции при ганглии запястья
