Камни желчных путей. Визуализация печени
Обновлено: 17.05.2024
предоставляем актуальную медицинскую информацию от ведущих специалистов, помогая врачам в ежедневной работе
Для цитирования: Возможности современных методов визуализации желчевыводящих путей и печени. РМЖ. 1996;3:9.
Основные обучающие положения
- Современные методы визуализации: УЗИ (ультразвуковое исследование); КТ (рентгеновская компьютерная томография) и МРТ (магнитно-резонансная томография) - дают возможность прижизненного изучения макроструктуры органов, в том числе печени и желчевыводящих путей, а также функционального состояния последних .
- Рациональным представляется применение диагностических методов в определенной последовательности. На первом этапе осуществляют УЗИ, при необходимости получения уточняющей информации проводят КТ или МРТ или повторяют УЗИ; в сомнительных случаях прибегают к прицельной биопсии под контролем УЗИ или КТ .
- Совершенствование диагностической аппаратуры ведет к появлению новых возможностей диагностических методов, что меняет приоритетность в выявлении той или иной патологии .
В настоящее время все более широкое применение получают инструментальные методы исследования, и перед врачом возникает сложная проблема - какой из них выбрать в определенной ситуации, в частности при подозрении на патологию печени и желчевыводящих путей. В последние годы особое внимание уделяется прямым методам получения изображения, которые дают возможность получать изображение структур человеческого организма, условно говоря, "пироговские срезы", непосредственно на живом человеке .
К современным методам визуализации относятся: рентгеновская компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и ультразвуковое исследование (УЗИ) .
Все вышеперечисленные методы высокоинформативны. Несмотря на кажущуюся общность (получение прижизненного изображения органов) УЗИ, КТ и МРТ, однако, при различных патологических состояниях обладают разными диагностическими возможностями, различной чувствительностью и специфичностью.Это зависит от технических особенностей метода, способов формирования диагностических изображений и т. д. Немаловажную роль в выборе необходимого метода диагностики играют также степень инвазивности и стоимость процедуры .
Возможности того или иного метода зависят также в большой степени от технических характеристик и класса применяемой аппаратуры. Необходимо иметь в виду, что по мере совершенствования аппаратуры появляются новые возможности диагностических методов, не известные ранее, что меняет их приоритетность в выявлении той или иной патологии .
КТ основана на принципе последовательного сканирующего просвечивания тела человека рентгеновским лучом под разными углами. При этом рентгеночувствительные детекторы фиксируют изменение интенсивности рентгеновского луча, проходящего через исследуемый объект, и с помощью быстродействующего компьютера строится изображение тела на уровне сканирования. Получают "поперечные сечения" исследуемой области; в современных компьютерных томографах возможна реконструкция изображения и в других плоскостях. Применяют методики получения "нативных сканов"; для повышения информативности метода используют контрастное усиление путем введения контрастных веществ. Болюсное введение контрастных препара тов позволяет осуществлять исследование в динамике, проводить морфологическую оценку органа, а также оценивать степень его васкуляризации. На основании степени и характера накопления контрастного вещества в зависимости от времени введения, накопления и выведения препарата осуществляют дифференциальную диагностику выявленных структур. Особое место занимает так называемое "спиральное" сканирование, которое позволяет в более короткое время получать изображение интересующего объекта. Ангиография с помощью КТ не имеет преимуществ перед обычной ангиографией .
Нерасширенные внутрипеченочные желчные протоки при КТ на "нативных сканах" в норме не видны. Крупные кровеносные сосуды визуализируются довольно отчетливо, однако дифференцировать артериальные и венозные стволы удается не всегда .
Наиболее наглядно прослеживаются сосуды системы воротной вены. Имеется возможность проведения денситометрии, которая является основной при оценке состояния органов, в том числе печени (разграничение жирового гепатоза, цирроза, дифференциальная диагностика очаговой патологии). Нормальные показатели плотности печени 55-70 НЕ (единицы Хаусфилда) .
КТ позволяет изучить положение, форму, величину, контуры, структуру печени, а также взаимоотношение печени с соседними органами и тканями; выявить желчный пузырь, расширение желчных протоков, повреждение ткани печени, свободную жидкость в брюшной полости. КТ используется, в основном, для выявления и дифференциальной диагностики очаговых поражений печени: первичных и метастатических опухолей, кист и абсцессов. При диффузных поражениях печени на ранних стадиях заболевания возможности метода ограничены;он весьма информативен при гемохроматозе, стеатозе, циррозе .
К недостаткам метода относятся необходимость применения рентгеновского облучения; инвазивность, обусловленная необходимостью внутривенного или внутриартериального введения контрастных препаратов; ограниченные возможности применения у пациентов с аллергическими реакциями на йод (использование йодсодерщащих контрастных веществ); наличие "шага" томографа делает процедуру зависимой от выбора программы; невозможность характеристики движения и пульсации структур .
МРТ - метод, в котором для получения изображения используется магнитное поле большой силы - от 0,02 до 1,5 ТС. Уровень полученных сигналов зависит от частоты и последовательности электромагнитных импульсов, концентрации ядер водорода в исследуемом веществе, времени релаксации возбужденных ядер. Широко используются специальные контрастные препараты (омнискан, гадолиний) .
Применяется методика болюсного введения контрастных препаратов с получением изображения в близком временном интервале. МРТ используется, в основном, для выявления и дифференциальной диагностики очаговых поражений печени. Динамическое контрастное усиление наиболее информативно при исследовании ЦНС и спинного мозга. При изучении печени его значение не столь велико, однако, в ряде случаев метод облегчает дифференциальную диагностику очаговой патологии .
Особые достоинства метода: возможность получать множество "срезов" в любой плоскости и одновременно оценивать ткани и органы различной плотности; отсутствие ионизирующего облучения. Однако, степень воздействия магнитного поля на ткани человека и отдаленные последствия этого пока недостаточно изучены .
Недостатки метода: невозможность обследования пациентов, имеющих искусственный водитель ритма сердца или магнитозависимые металлические инородные тела; инвазивность, обусловленная внутривенным введением контрастных веществ; изучение движущихся и пульсирующих структур возможно только на аппаратах, оснащенных программой трехмерного изображения .
УЗИ основано на получении отраженных сигналов. Механические колебания посылаются в глубь тела человека, отражаются на разделе сред с различной акустической плотностью, усиливаются и преобразуются в видимое на экране телевизионного монитора изображение. Современная аппаратура дает возможность получать быстро меняющееся, подвижное изображение (так называемые приборы "реального времени"), позволяющие исследовать смещение органов при дыхании, перемене положения тела; определять пульсацию сосудов. В настоящее время УЗИ можно назвать ультразвуковой компьютерной томографией, так как в современных ультразвуковых приборах полученная информация подвергается сложной компьютерной обработке, используется много дополнительных компьютерных программ. Внедрение цветного допплеровского исследования позволило идентифицировать кровеносные сосуды печени, получать количественные характеристики кровотока, что открывает новые возможности дифференциальной диагностики. При УЗИ можно получить изображение в любой, произвольно заданной плоскости .
УЗИ дает возможность изучить положение, форму, наружные контуры печени и желчного пузыря, определить их размеры, смещение при дыхании и перемене положения тела, взаимоотношение с близлежащими органами. Прицельная пальпация под контролем ультразвукового экрана позволяет определить локальную болезненность .
При исследовании печени характеризуется ее макроструктура, выявляются диффузные и очаговые изменения. При УЗИ можно провести дифференциальную диагностику между жидкостьсодержащими (кисты, гематомы, абсцессы) и солидными образованиями (первичные и метастатические опухоли и др.), выявлять повреждение тканей печени, свободную и осумкованную жидкость в брюшной' и плевральных полостях. Можно охарактеризовать сосудистые структуры печени; выявить расширение внутри- и внепеченочных желчных протоков (дистальный отдел выявляется непостоянно); провести дифференциальную диагностику видов желтухи .
При исследовании желчного пузыря, кроме того, возможны изучение состояния стенок (их толщины, равномерности, внутренней структуры), характеристика состояния полости, выявление в последней дополнительных включений, их дифференциальная диагностика .
Возможно использование УЗИ для выявления некоторых диффузных поражений печени (жировой инфильтрации, цирроза и др.); для характеристики печени при недостаточности кровообращения и других состояниях .
Особые достоинства метода: хорошая переносимость, относительная безвредность, простота выполнения для пациента; возможность изучения движущихся структур, визуализации кровеносных сосуды без введения контрастных веществ ; при применении цветного допплеровского исследования можно наблюдать кровоток в сосудах и давать его количественную характеристику. Исследование можно многократно повторять и использовать для динамического наблюдения за больными .
В отличие от КТ и МРТ при УЗИ врач-исследователь сам непосредственно участвует в получении изображения, что имеет свои плюсы и минусы. Положительной является возможность более целенаправленного и детального исследования изучаемого объекта. Отрицательная сторона - качество изображения в значительной степени зависит от опыта исследователя и правильности применяемых им методик .
Недостатки метода: некоторые затруднения при наличии на коже обследуемого послеоперационных рубцов и повязок; затруднения при дифференциальной диагностике очень мелких структур и структур, которые по уровню отраженных сигналов не отличаются от тканей изучаемого органа; значительная зависимость от опыта исследователя .
При затруднении интерпретации изменений, выявленных с помощью УЗИ, КТ или МРТ, проводят тонкоигольную прицельную биопсию под контролем УЗИ или КТ с целью извлечения материала для цитологического или гистологического исследований, а также в лечебных целях. В последнее время в ряде ситуаций прицельная биопсия может заменить хирургическое вмешательство, например при проведении декомпрессии при билиарной гипертензии; при промывании и наружном дренировании гнойных и других полостей; при введении лекарственных препаратов (склерозирующих растворов, антибиотиков, химиотерапевтических средств) в зону поражения и т.д .
В ряде случаев бывает показано применение всего комплекса современных методов визуализации. Однако несомненно, что неоправданное использование всего арсенала диагностических средств может нанести вред пациенту и невыгодно с экономической точки зрения .
Рациональным представляется применение диагностических методов в определенной последовательности,что, с одной стороны, ограничивает и формализует ход обследования, а с другой - способствует более полному обследованию пациента, позволяет экономить средства и время специалистов и обследуемых .
На первом этапе обследования проводится УЗИ, как наименее инвазивное, более доступное, необременительное для пациента. При необходимости в уточняющей информации осуществляется более сложное для обследуемого и дорогостоящее исследование (КТ или МРТ). В некоторых ситуациях приходится повторно выполнять УЗИ и прибегать к более инвазивным процедурам (прицельная биопсия под контролем УЗИ или КТ, ангиография и др.) .
Холедохолитиаз - симптомы и лечение
Что такое холедохолитиаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Михайличенко Вячеслава Юрьевича, хирурга со стажем в 21 год.
Над статьей доктора Михайличенко Вячеслава Юрьевича работали литературный редактор Елизавета Цыганок , научный редактор Елена Максимова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Холедохолитиаз (Choledocholithiasis) — это одна из форм желчнокаменной болезни, при которой камни находятся в желчных протоках. Он встречается у 10-35 % пациентов, страдающих желчнокаменной болезнью [1] [3] .

Желчнокаменная болезнь — одна из наиболее частых причин, по которой пациенты обращаются в хирургическую клинику. При этом и маленькие, и большие камни одинаково опасны. Так, маленькие камни могут попасть в общий желчный проток и вызвать тем самым механическую желтуху, а большие часто становятся механической преградой между желчным пузырем и кишкой, вызывают гнойные осложнения или кишечную непроходимость.

Даже если желчнокаменная болезнь протекает бессимптомно, при обнаружении камней в желчных протоках их следует удалить. Как правило, это можно сделать только с помощью операции. Исключение составляют лишь пожилые люди с большим количеством сопутствующих патологий, для которых операция сопряжена с большим риском. В этом случае врачи применяют наблюдательную тактику.
Причины холедохолитиаза
Болезнь появляется по разным причинам. Их можно разделить на две группы:
- Нарушение оттока желчи — сужение желчных протоков или места впадения в двенадцатиперстную кишку, давление извне и т. д.
- Нарушения химического состава желчи (так называемые литогенные свойства желчи) — повышают риск появления камней. Довольно часто камни образуются в желчном пузыре, а затем мигрируют в желчный проток, провоцируя холедохолитиаз [2][3] .
Химический состав желчи может измениться при беременности и после родов, поэтому если женщина чувствуют боль в правом подреберье, она должна обязательно пройти УЗИ органов брюшной полости, даже если в дородовом периоде никаких патологий не было [1] [4] [6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы холедохолитиаза
Если холедохолитиаз вызван мелкими камнями, болезнь может протекать бессимптомно [5] . Но, как правило, холедохолитиаз проявляется триадой симптомов:
- желчной коликой;
- желтухой;
- холангитом.
Желчная колика возникает, когда камень повреждает стенку протока. Это происходит из-за нарушенного оттока желчи, которая скапливается и расширяет желчный проток. В итоге с одной стороны в протоке повышается давление, с другой начинает продвигаться камень. При этом у больного появляется приступообразная боль в правом подреберье, которая отдаёт в поясницу и желудок. Часто колика сопровождается тошнотой и рвотой.
Желтуха проявляется после приступа колики. У больного желтеют кожа и белки глаз, затем темнеет моча и обесцвечивается кал. При выраженной желтухе появляется кожный зуд, из-за чего пациент расчёсывает себе кожу.
![Признаки желтухи [29]](https://probolezny.ru/media/bolezny/holedoholitiaz/priznaki-zheltuhi-29_s.jpg)
Холангит (воспаление желчного протока) появляется, когда в желчь попадает инфекция. Для него характерно повышение температуры, усиление потоотделения, тошнота, рвота, сильная боль в правом подреберье и выраженная слабость.
При прогрессировании процесса присоединяется картина острого панкреатита (воспаления поджелудочной железы), которое сопровождается опоясывающими болями, вздутием живота и резким ухудшением общего состояния: у больного учащается пульс, возникает одышка и рвота, которая не приносит облегчения. Если не оказать хирургическую помощь вовремя, это осложнение может привести к развитию панкреонекроза и летальному исходу.
Патогенез холедохолитиаза
В основе патогенеза лежит повышение давления желчи в желчных протоках, в результате чего камни, сформированные в желчном пузыре, движутся в разные стороны. Это приводит к развитию колики, а при сужении просвета желчного протока появляется желтуха.
Желтуха обычно имеет периодический характер. После употребления жирной пищи происходит рефлекторный выброс желчи, в результате которого камень закрывает просвет протока. При скоплении желчи появляются приступы желтухи. Затем, когда потребность в желчи снижается, также уменьшается давление потока и камни опускаются, открывая проток. С оответственно , желтуха тоже проходит.
При присоединении инфекции прогрессирующий холангит может осложняться внутрипечёночным гнойным воспалением и размножением в крови токсинов и бактерий [2] [6] . Стоит отметить, что проток поджелудочной железы соединяется с желчным протоком, поэтому если один из них воспаляется, то второй также вовлекается в воспалительный процесс.

Классификация и стадии развития холедохолитиаза
Согласно Международной классификации болезней 10-го пересмотра, существуют следующие формы холедохолитиаза:
- К 80.5 Камни желчного протока без холангита или холецистита — камень в желчном, общем и печёночном протоках и желчном пузыре, а также желчная колика;
- К 80.4 Камни желчного протока с холециститом — любое состояние, описанное в К 80.5, с воспалением желчного пузыря;
- К 80.3 Камни желчного протока с холангитом — любое состояние, описанное в К 80.5, с холангитом;
- К 80.8 Другие формы холелитиаза — различные генетические формы холедохолитиаза, болезни печени на фоне нарушений оттока желчи и др. [28]
Осложнения холедохолитиаза
Сам по себе холедохолитиаз может протекать бессимптомно, поэтому механическая желтуха, холангит, острый панкреатит и рубцовое сужение желчных протоков с постепенным развитием желтухи — уже признаки осложнения [11] [18] [27] . Желтуха может развиться как при перекрытии просвета желчного протока камнем, так и при сужении протока из-за появления рубцов.
В среднем в 50 % случаев может развиться одно из следующих осложнений желчнокаменной болезни:
- (развивается в 50 % случаев камненосительства);
- непроходимость желчных протоков (в 10 - 25 % случаев при камнях в желчном пузыре);
- обтурационный папиллолитиаз (проявляется в виде желтухи и боли в области печени, желудка и селезёнки);
- сужение фатерова сосочка (места впадения в двенадцатиперстную кишку);
- рак желчного пузыря (на фоне камненосительства развивается у 70-95 % пациентов);
- холангит и развивающийся на его фоне гепатит;
- панкреатит с последующим омертвением тканей поджелудочной железы;
- механическая желтуха;
- желчный свищ (патологическое соустье между желчными путями и соседними органами или свободной брюшной полостью) [11] .
Диагностика холедохолитиаза
Диагностика холедохолитиаза преимущественно основана на инструментальных методах обследования.
Инструментальная диагностика
В первую очередь пациентам с подозрением на холедохолитиаз проводят ультразвуковое исследование желчевыводящей системы, причём его используют на протяжении всего периода болезни, чтобы отследить динамику лечения. УЗИ помогает оценить состояние протока поджелудочной железы, показывает ворота печени и забрюшинное пространство. Иногда ультразвуковое исследование не позволяет рассмотреть камни в желчном протоке из-за вздутия кишечника, толстой передней брюшной стенки или скопления различных веществ в области ворот печени. Однако в 90 % случаев УЗИ справляется со своей задачей. В некоторых случаях УЗИ также помогает дифференцировать холедохолитиаз и опухоли в печени, желчном пузыре и протоках [7] [8] [9] .
Наибольшей популярностью среди современных методов исследования пользуется эндоУЗИ — высокоточный метод, который сочетает в себе возможности эндоскопической и ультразвуковой диагностики. Он позволяет выполнять детальную ультразвуковую диагностику с последующим забором тканей для их исследования на клеточном уровне. УЗИ проводят с помощью гибкого эндоскопа со стороны просвета двенадцатиперстной кишки [21] [23] [25] [27] .
За несколько часов перед УЗИ и эндоУЗИ нельзя есть. Также на несколько дней необходимо исключить продукты, вызывающие брожение и вздутие кишечника, например мучные изделия, чёрный хлеб, сырые овощи и фрукты, бобовые, молоко, соки, газированные напитки и т. д.
Чтобы исключить патологии фатерова сосочка и двенадцатиперстной кишки, все больные с холедохолитиазом в обязательном порядке проходят эзофагогастродуоденоскопию (ЭГДС) [10] [11] .

Ещё одним способом диагностики холедохолитиаза является магнитно-резонансная холангиопанкреатография (МРХПГ). Это высокоточный метод диагностики желчевыводящей системы и поджелудочной железы, который позволяет более чётко увидеть патологию желчной системы. Контрастное усиление повышает качество диагностики, при этом метод остаётся абсолютно безопасным для пациента. Такой вид МРТ проводят:
- для уточнения диагноза патологии желчевыводящей системы, которая включает в себя печень, желчный пузырь, внутрипечёночные и внепечёночные желчные протоки;
- при диагностике камней желчного протока, которые нельзя увидеть при рентгене;
- при подозрении на наличие опухолей в желчных протоках и протоке поджелудочной железы [13][14] .
Подготовка к МРТ такая же, как и для УЗИ.
Спиральная компьютерная томография (СКТ) сканирует каждый миллиметр изучаемой зоны, что позволяет довольно чётко поставить диагноз. Значимость метода значительно увеличивается при использовании внутривенного контрастирования: изучение артериальной и венозной фаз кровоснабжения помогают дифференцировать доброкачественные и злокачественные образования в структуре желчных протоков, поджелудочной железе и желчевыводящей системе [11] [12] . КТ с контрастированием не всегда показывает камни напрямую, но их наличие можно заподозрить по косвенным признакам, например по частичной деформации желчного протока.
Если с помощью всех вышеперечисленных методов обследования выявить болезнь так и не удалось, врачи прибегают к наиболее информативному методу — эндоскопической ретроградной холангиопанкреатографии (ЭРПХГ) — катетеризации фатерова сосочка и введению в него контраста под рентген-контролем [17] [19] . С помощью этого метода можно обследовать желчевыводящую систему и проток поджелудочной железы.
ЭРПХГ также позволяет ввести баллон и расширить проток, опустить камни в двенадцатиперстную кишку или измельчить их с помощью механического разрушения или лазера. Кроме того, этот способ помогает вывести жидкость из протока через нос, что является первым этапом лечения механической желтухи [15] [16] .
Несмотря на универсальность метода существуют противопоказания к его проведению:
- болезни пищевода, сопряжённые с невозможностью провести эндоскоп в желудок;
- нарушения свёртывания крови;
- язвы в желудочно-кишечном тракте, например при ожоге пищевода, аневризме аорты и т. д.
Кроме того, ЭРХПГ может привести к следующим осложнениям:
- острому панкреатиту (обычно лёгкому, но возможны и тяжёлые формы);
- кровотечению (как правило, небольшому);
- холангиту (чаще всего развивается при неадекватном дренировании желчных протоков);
- язвам (очень редко).
Подготовка к ЭРХПГ такая же, как и для УЗИ, но непосредственно перед исследованием пациенту делают инъекцию Октрестатина или его аналогов, а также применяют противовоспалительные средства.
Иногда применяют чрескожную чреспечёночную холангиографию (ЧЧХГ), суть которой заключается в следующем: под контролем УЗИ врач прокалывает желчный проток через кожу и ткань печени, вводит контрастирующее вещество и под рентген-контролем определяет уровень сужения [1] [3] [6] . Метод актуален при сужении нижней части протока или нескольких его частей [20] [21] .
Таким образом врачи используют ЭРПХГ и ЧЧХГ не только в диагностических, но и в лечебных целях. Если есть противопоказания к реконструкции общего желчного протока и удалению опухоли с помощью операции, при проведении ЧЧХГ совместно с ЭРПХГ восстанавливают отток желчи наружу или в просвет кишки и накладывают каркас, расширяющий просвет протока. Хотя такие манипуляции не могут полностью устранить причину болезни, они улучшают общее состояние пациента [24] . Особой подготовки к ЧЧХГ не требуется.
Дифференциальная диагностика
Каждый метод диагностики имеет свои преимущества и недостатки, поэтому врачи руководствуются определённым алгоритмом использования тех или иных способов при дифференциальной диагностике:
- при подозрении на желчнокаменную болезнь и холедохолитиаз — УЗИ, ЭРХПГ в сочетании с эндоскопической папиллосфинктеротомией (оперативное устранение причин механической желтухи), при сомнительном результате - МРХПГ;
- при подозрении на рак головки поджелудочной железы — УЗИ и СКТ;
- при подозрении на внешнее сдавливание или рак желчных протоков — УЗИ, МРХПГ, при сомнительном результате — СКТ;
- при подозрении на рак большого сосочка двенадцатиперстной кишки — УЗИ, ЭРХПГ и эндоскопическая биопсия [26][27] .
Лабораторная диагностика
При холедохолитиазе отмечают повышение уровня следующих компонентов крови:
- билирубина (преимущественно за счёт прямого билирубина);
- аланинаминотрансферазы (АЛТ);
- аспартатаминотрансферазы (АСТ);
- гамма-глутамилтрансферазы (ГТП);
- щёлочной фосфатазы.
В некоторых случаях изучают цитокиновые маркеры эндотоксикоза, которые указывают на скопление токсических веществ в организме [22] .
Лечение холедохолитиаза
Чтобы удалить камни из желчных протоков и восстановить проход желчи, хирурги в основном используют технологии с минимальным проникновением в организм. Когда это невозможно, врачи проводят классические обширные открытые операции, но это происходит крайне редко.
При лечении холедохолитиаза часто применяют ЭРХПГ со сфинктеротомией, когда под контролем дуоденоскопа хирург рассекает фатеров сосочек и с помощью корзинок, баллонов или зажимов выводит камни из желчных протоков. Этот малотравматичный метод также позволяет поставить стент (специальный каркас) в желчный проток или выполнить дренирование. Чтобы раздробить камни на более мелкие части, совместно с ЭРХПГ применяют лазер.

Чрескожные и чреспечёночные вмешательства обычно только облегчают состояние пациента, так как расширяют желчный проток с помощью стента и специального баллона. Эти манипуляции выполняют как по ходу тока желчи, так и против неё, в зависимости от того, куда вводят катетер: через кожу или в просвет двенадцатиперстной кишки. В сложных случаях с центрального и бокового участков сужения вводят проводники и соединяют их, а затем растягивают протоки.
При лапароскопических методах лечения, которые выполняют на видеоэндоскопической стойке или роботической установке, врач рассекает желчный проток и удаляет камни [2] [4] [6] . Но, несмотря на развитие хирургии, иногда в ходе таких манипуляций возникают осложнения, требующие открытой обширной операции.

Камни до 15 мм иногда можно растворить. Это удаётся в 10 % случаев желчнокаменной болезни. Для этого больным назначают спазмолитики, препараты урсодезоксихолевой кислоты и диету с исключением острой, жирной пищи и газированных напитков. Эту терапию можно проводить только пациентам с нечастыми приступами желчной колики при наличии рентгенонегативных камней в желчных протоках. Грамотное лечение под контролем опытного гастроэнтеролога и соблюдение диетических рекомендаций позволяют сохранить желчный пузырь и восстановить его работу
Прогноз. Профилактика
Если начать лечение холедохолитиаза вовремя, прогноз благоприятный. При удалении камней рецидивов обычно не бывает.
Если холедохолитиаз возник из-за нарушения химического состава желчи, пациентам назначают препараты урсодезоксихолевой и/или хенодезоксихолевой кислоты. Они разжижают желчь и растворяют клетки конкрементов.
Профилактика холедохолитиаза
Профилактика болезни предполагает активный образ жизни, здоровое питание и отказ от вредных привычек. Однако эти меры лишь снижают риск болезни и не предупреждают её развитие в полной мере.
Иногда для профилактики желчнокаменной болезни врач может назначить желчегонные препараты, например экстракт бессмертника песчаного, но если камни находятся в желчных протоках или желчном пузыре, такие средства принимать запрещено, так как они могут привести к движению камней и закупорке желчных протоков [22] [23] [26] . При выявлении камней в желчных протоках следует сразу обратиться к профессиональному хирургу: он поможет как можно скорее определиться с тактикой лечения.
О частоте выявления "желчного сладжа" с помощью УЗИ

Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
С развитием различных методов визуализации, в частности, ультрасонографии, появились специфические нозологические формы, среди которых встречается и "желчный сладж" (ранее не диагностировавшийся с помощью рентгенологического исследования). "Желчный сладж" представялет собой смесь слизи, билирубината кальция и кристаллов холестерина. Он появляется, когда желчь становится густой и вязкой, замещая нормальную желчь [1, 2].
Существуют различные точки зрения относительно этиологии и патогенеза сладжа. Некоторые рассматривают "желчный сладж" как предшественника желчных конкрементов, другие - в качестве транзиторного обратимого состояния желчного баланса. "Желчный сладж" появляется, когда изменяется соотношение основных компонентов желчи или развивается нарушение опорожнения желчного пузыря.
Рассматривая этиологию "желчного сладжа", его можно классифировать на вторичный и первичный. Вторичный сладж появляется, когда имеется хорошо известное этиопатогенетическое условие: после ударно-волновой литотрипсии по поводу желчных конкрементов, при желчно-каменной болезни, беременности [3, 4], циррозе печени, механической желтухе, водянке желчного пузыря, длительном парентеральном питании [5,6], сахарном диабете, серповидно-клеточной анемии [7], после приема цефтриаксона [8, 9]. Как первичный сладж расценивается в тех случаях, когда не может быть выявлено ни одно из указанных выше состояний.
Материалы и методы
В исследовании, проведенном в США, "желчный сладж" выглядел в виде гиперэхогенного образования в желчном пузыре с горизонтальным уровнем без задней тени, форма которого медленно изменялась при движении больного [10]. Характерный признак "желчного сладжа" - изменение его вида на сканограмме в зависимости от изменения положения тела больного и медленным достижением нового горизонтального уровеня. Общим правилом является отсутствие дистальной акустической тени. Эхогенность сладжа может быть различной. Иногда сладж заполняет весь желчный пузырь, затрудняя дифференцировку между тканью печени и желчным пузырем. Эта ситуация называется "гепатизация желчного пузыря" (рис. 1).

Рис. 1. Гепатизация желчного пузыря, полностью заполненного сладжем.
Кроме типичного вида, "желчный сладж" может иметь особый вид, похожий на круглое полипоидное объемное образование с острыми краями или неравномерным контуром ("опухолеподобный желчный сладж" или "сладжевые шарики" [12, 13]). При изменении положения больного видны перекатывающиеся или разрушающиеся шарики сладжа, затем снова формирующие исходное объемное образование (рис. 2-8).

Рис. 2. Желчный пузырь, наполовину заполненный сладжем.

Рис. 3. Большой желчный пузырь со сладжем.

Рис. 4. "Желчный сладж" у больного с циррозом печени.

Рис. 5. Желчный пузырь, заполненный сладжем, у больного циррозом.

Рис. 6. Желчный пузырь и "желчный сладж".
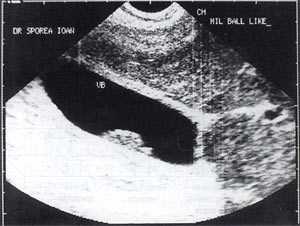
Рис. 7. "Желчный сладж" в виде шара.

Рис. 8. Шароподобный "желчный сладж".
Используя определение "желчный сладж", с помощью ультразвукового сканера с конвексным и секторным датчиками 3,5 и 5 МГц мы проспективным образом обследовали 11 800 больных с целью выявления сладжа. Ультразвуковое исследование проводилось по меньшей мере после 10-часового периода голодания.
На основании клинических или параклинических данных, мы разделили сладжи на первичный и вторичный.
Результаты
"Желчный сладж" был диагностирован у 68 (0,6%) больных, среди которых 39 мужчин и 29 женщин. Средний возраст обследованных составил 55,3 года. Рассматривая этиологию сладжа, мы обнаружили вторичный "желчный сладж" в 75% случаев (51 больной), а первичный - в 25% (17 пациентов) (рис. 9).

Рис. 9. Этиология "желчного сладжа".
Чаще обнаруживали вторичный сладж при циррозе печени (22 случая), затем при сопутствующих желчных конкрементах (15 человек) и механической желтухе (11 больных) (рис. 10).

Рис. 10. Случаи вторичного сладжа.
Наличие "желчного сладжа" у 0,6% больных, прошедших ультразвуковое исследование, означает, что эта нозологическая форма является относительно редкой. Если по вторичному сладжу вопрос достаточно ясен, то клиническое значение первичного "желчного сладжа" понятно еще не полностью. В исследовании, включавшем 96 больных с желчным сладжем, ультразвуковое наблюдение проводилось в среднем в течение 38 мес, и W. Middleton [14] показал, что у 14 (14,5%) пациентов развились желчные конкременты, 6 (6,2%) больных со сладжем предъявляли жалобы на печеночные колики (при отсутствии холелитиаза).
Учитывая, что желчные конкременты могут развиться у части (15%) больных с первичным желчным сладжем, назначение им лечения урсодезоксихолевой кислотой может быть эффективным [15], но лечебная стратегия установлена еще недостаточно. Другой вариант - длительное наблюдение этих больных, а затем лечение только тех из них, у которых образуются мелкие желчные конкременты.
Что касается "опухолевидного желчного сладжа", то его ультразвуковая диагностика может быть трудной, потому что требуется дифференциальная диагностика с раком и конкрементами желчного пузыря (в частности, билирубиновые конкременты иногда имеют тонкую акустическую тень).
Другим аспектом, который необходимо обсудить, является ложный вид сладжа при условии несоответствия мощности звука (слишком большое усиление). Для правильного определения локализации сладжа необходимо следить за его движением с помощью изменения положения тела больного. Но для достаточно опытного специалиста в области ультразвуковых исследований правильная диагностика сладжа почти никогда не представляет трудностей.
Выводы
С появлением новых методов визуализации обнаружение "желчного сладжа " стало реальностью, что имеет клиническое значение. Его частота не так высока (0,6% всех случаев, обследованных с помощью ультразвука), но отдельные пациенты с первичным "желчным сладжем" требуют динамического наблюдения для последующего решения вопроса о возможном лечении.
Литература
УЗИ аппарат RS85
Желчекаменная болезнь: симптомы и лечение

Жёлчекаменная болезнь это - хроническое заболевание, характеризующееся образованием камней (конкрементов) в жёлчном пузыре, жёлчевыводящих протоках.
Жёлчный пузырь располагается на нижней поверхности печени и представляет собой полый орган, который служит для накопления и хранения жёлчи.
Как устроена печень?
Печень - самая крупная железа человека. Она расположена в верхнем этаже брюшной полости справа. Состоит из двух основных долей - правой и левой, которые в свою очередь разделяются на 8 сегментов.
У взрослого человека имеет вес около 1/40 от общей массы тела (приблизительно 1,6 кг у мужчин и 1,2 кг у женщин). Печень обладает двойным кровоснабжением: приблизительно 80% крови, приходящей в печень, поступает из воротной вены (венозная кровь, собранная от всех непарных органов брюшной полости), остальная часть (артериальная кровь, обогащенная кислородом) - из печёночной артерии. Войдя в ворота печени, оба сосуда дают многократно ветвящиеся более мелкие сосуды. На выходе из печени образуются 3-4 печёночных вены, которые впадают в нижнюю полую вену.
Основной структурной единицей печени является печеночная долька, которая состоит из клеток печени - гепатоцитов. Данная клетка является одной из важнейших биохимических лабораторий организма. Гепатоцит принимает участие в метаболизме белков, углеводов, жиров, жёлчных кислот, витаминов. Обезвреживает токсические вещества, поступающие из кишечника, с последующим выделением связанных продуктов в просвет кишки. Важной функцией гепатоцита является синтез жёлчи, участвующей в пищеварении.

Что такое жёлчь и зачем она нужна?
Жёлчь - секрет, вырабатываемый гепатоцитами. Цвет жёлчи от светло-желтого до темно-зеленого. В состав жёлчи входят жёлчные пигменты - билирубин и биливердин, холестерин, жирные кислоты, лецитин, муцин.
Жёлчь является главным участником пищеварения. Она нейтрализует соляную кислоту, попавшую в двенадцатиперстную кишку из желудка, тем самым создавая благоприятные условия для действия панкреатического сока и пристеночного пищеварения в тощей кишке.
Жёлчные кислоты эмульгируют жиры, что позволяет им всасываться в кишечнике.
Жёлчь обладает бактерицидным эффектом, препятствующим размножению патогенной микрофлоры.
Как устроены жёлчевыводящие пути и как они работают?
Жёлчевыводящие пути представляют собой систему протоков, берущих свое начало от гепатоцитов, и постепенно собирающихся в междольковые, сегментарные и правый и левый долевые протоки, которые объединяются в общий печеночный проток.
Одним из этапов жёлчеотведения является ее накопление в резервуаре - жёлчном пузыре. Главной функцией жёлчного пузыря является концентрирование жёлчи и выделение ее в просвет двенадцатиперстной кишки во время пищеварения. Объем этого органа составляет около 80 мл.
Жёлчный пузырь располагается на нижней поверхности печени. Он представляет собой полый мышечный орган, снаружи покрытый серозной оболочкой, а изнутри выстланный слизистой. В строении жёлчного пузыря выделяют дно, тело и шейку пузыря, которая переходит в пузырный проток.

Почему образуются камни в жёлчном пузыре?
Точная причина ЖКБ до настоящего времени выяснена не до конца. Известны лишь некоторые факторы, повышающие вероятность её возникновения.
- Генетические: семейная предрасположенность увеличивает риск ЖКБ в 4-5 раз;
- Врождённые аномалии развития жёлчных путей;
- Пол - риск развития ЖКБ у женщин выше примерно в 2-3 раза, что связывают с влиянием эстрогенов на способность к образованию жёлчных камней;
- Возраст - максимальная частота клинических проявлений ЖКБ регистрируется в возрасте 40-69 лет;
- Диетические (высококалорийная диета, бедная растительными волокнами, а также с избытком простых углеводов, животных белков, продуктов, содержащих холестерин);
- Применение лекарственных препаратов (пероральные контрацептивы, фибраты, цефтриаксон, соматостатин, никотиновая кислота);
- Сопутствующие заболевания и состояния (ожирение - склонность к образованию жёлчных камней у лиц с индексом массы тела более 30 выше в 3 раза, сахарный диабет 2 типа, гипотиреоз, цирроз печени и т.д.);
- Беременность - риск развития ЖКБ повышается на фоне беременности, особенно при повторных беременностях (вероятность камнеобразования увеличивается в 10-11 раз). При беременноcти неоднородность жёлчи, или так называемый билиарный сладж, развивается у 20-30% пациенток, камни - в 5-12% случаев.
Существует так называемое правило 5F, описывающее пациентов с наибольшим риском образования камней:
1. Female (женский пол);
2. Fat (избыточная масса тела / ожирение);
3. Forty (возраст 40 лет и более);
4. Fertile (фертильные женщины - то есть беременные и рожавшие);
5. Fair (светлокожие блондинки).
Как образуются камни в жёлчном пузыре?
Процесс камнеобразования достаточно хорошо изучен. Ключевыми звеньями являются:
- Повышение литогенности жёлчи (способность к камнеобразованию) - увеличение содержания в ней холестерина и билирубина.
- Нарушение сократительной функции жёлчного пузыря.
- Повышение давления в системе жёлчевыводящих протоков.
Муцин - природный гель, постоянно секретирующийся стенкой жёлчного пузыря, при повышении литогенности, начинает «вбирать» в себя кристаллы холестерина, формируя тем самым «ядро окаменения». Сформировавшаяся взвесь, при нарушенной сократительной функции, продолжает присоединять кристаллики солей, инкрустированные солями кальция. Таким образом жёлчные камни способны вырастать до 5-7 мм в год.
Как протекает жёлчекаменная болезнь
Основными факторами, оказывающими влияние на течение болезни, являются характер питания и размеры конкрементов. Жёлчекаменная болезнь может протекать как в форме хронического камненосительства, так и в острой, а порой и в осложненной форме.
Откуда берется боль при жёлчекаменной болезни?
Сами по себе, конкременты жёлчного пузыря не вызывают никаких болевых ощущений и могут быть случайной находкой во время диспансеризации. При поступлении пищи в двенадцатиперстную кишку, раздражаются механорецепторы и вызывают сокращение жёлчного пузыря. Конкременты вклиниваются в шейку, вызывая при этом длительный спазм, который и проявляется болевым синдромом. При приеме спазмолитических препаратов, конкремент может «отойти» назад из шейки и приступ печеночной колики купируется. Если же конкремент останется в шейке, то на фоне обструкции начинает развиваться воспаление.
Хронический калькулезный холецистит - бессимптомное камненосительство. Размеры конкрементов могут варьировать от 2 - 3 мм до 5 см. Для этой стадии характерно почти полное отсутствие клинических проявлений болезни. Конкременты могут находиться в просвете жёлчного пузыря годами, не вызывая никаких симптомов. Однако, при погрешности, может возникать дискомфорт в правом подреберье, купируемый самостоятельно или на фоне приема спазмолитических препаратов.
Водянка жёлчного пузыря - возникает на фоне обструкции шейки жёлчного пузыря конкрементом, отключении последнего от попадания жёлчи. Пузырь заполняется слизью, секретируемой слизистой и не участвует в пищеварении.
Острый калькулезный холецистит - возникает при длительной обструкции шейки жёлчного пузыря конкрементом. Болевой синдром сохраняется на фоне неэффективного консервативного лечения. Пациента беспокоит рвота, не приносящая облегчения, боли могут ощущаться за грудиной - холецистокардиальный синдром, в правую лопатку. Поднимается температура тела, появляются ознобы. В стенке жёлчного пузыря начинают развиваться воспалительные изменения, которые проходят от катаральной формы, флегмонозную и гангренозную. На фоне последней может развиться перфорация жёлчного пузыря или абсцесс.
Холедохолитиаз и острый билиарный панкреатит. Холедохолитиаз развивается в результате миграции билиарного сладжа или мелких конкрементов из жёлчного пузыря в общий жёлчный проток. Попадая в холедох, мелкие конкременты беспрепятственно спускаются до сфинктера Одди, который представляет собой выпускной механизм - циркулярную мышечную манжету. Сладж и конкременты «вклиниваются» в сфинктер, вызывая его длительный спазм, вызывая нарушение оттока жёлчи - механическую желтуху. Кожные покровы, склеры пациента становятся насыщенного желтого цвета. Это состояние требует экстренной декомпрессии жёлчных путей - восстановления оттока жёлчи.
Повышение давления в общем жёлчном протоке способствует забросу жёлчи в главный панкреатический проток и внутрипротоковой активации ферментов панкреатического сока - пусковой механизм развития острого билиарного панкреатита.

Синдром Мириззи. Достаточно редкое осложнение жёлчекаменной болезни. Развивается в результате длительного камненосительства. Сначала формируется стриктура, потом пролежень между жёлчным пузырем и общим жёлчным протоком.

Синдром Мириззи представляет значительные трудности для хирургического лечения. Это связано с тем, что в человеческом организме не существует пластического материала для закрытия дефекта общего жёлчного протока. Хирургическое лечение синдрома Мириззи нередко сопровождается формированием анастомоза между тонкой кишкой и общим жёлчным протоком. При миграции конкремента в тонкую кишку может развиться острая кишечная непроходимость, требующая экстренного хирургического лечения.
На фотографиях в просвете резецированного участка тонкой кишки находится конкремент, вызвавший кишечную непроходимость.

Как диагностировать жёлчекаменную болезнь?
Золотым стандартом диагностики жёлчекаменной болезни является ультразвуковое исследование брюшной полости. Этот метод позволяет выявить конкременты в жёлчном пузыре. Оценить их размеры, форму и локализацию. Важным показателем является толщина стенки жёлчного пузыря. В норме она не превышает 2-3 мм. Утолщение стенки является абсолютным признаком воспалительных изменений - острого холецистита. Важным критерием является диаметр общего жёлчного протока. При наличии конкрементов, его диаметр увеличивается с 3 - 6 до 20 мм.
Магнитно-резонансная томография позволяет увидеть внутри- и внепеченочные жёлчевыводящие протоки, а также главный панкреатический проток. К этому методу диагностики прибегают при подозрении о наличии конкрементов в общем жёлчном протоке. Это необходимо для планирования лечения.
Мультиспиральная компьютерная томография показана при развитии острого билиарного панкреатита. Этот метод диагностики позволяет выявить воспалительные изменения в поджелудочной железе, окружающих ее тканях.
Гастродуоденоскопия - этот метод диагностики особенно ценен при осложненной жёлчекаменной болезни, так как позволяет не только оценить желудок, двенадцатиперстную кишку, но поступление жёлчи через большой дуоденальный сосок. При необходимости гастродуоденоскопия легко превращается из диагностической манипуляции в лечебную. При помощи специальных инструментов можно «прокрасить» жёлчевыводящие пути и извлечь конкременты.
На рисунке стрелкой обозначен конкремент в общем жёлчном протоке. При помощи дуоденоскопа в двенадцатиперстной кишке выполнено рассечение сфинктера Одди. Введено рентгеноконтрастное вещество, позволяющее визуализировать конкремент. При помощи специальной корзинки, выполняется захват и извлечение конкремента.

Лечение жёлчекаменной болезни
Лечение жёлчекаменной болезни только хирургическое. Консервативное лечение, прием жёлчегонных препаратов способствует миграции конкрементов из жёлчного пузыря в общий жёлчный проток и может вызвать острый билиарный панкреатит и механическую желтуху.
В зависимости от доступа и используемого оборудования холецистэктомия может быть выполнена открытым способом, лапароскопическим - через проколы в передней брюшной стенке и роботическим методом с использованием аппарата DaVinci. Каждый метод имеет свои показания и ограничения.
Холецистэктомия из открытого доступа, данный вид оперативного вмешательства показан при наличии противопоказаний для выполнения лапароскопической холецистэктомии. Такие, как тяжелая сердечно-сосудистая или дыхательная недостаточность, спаечная абдоминальная болезнь, наличие внутренних билиодигестивных свищей, синдрома Мириззи.
Лапароскопическая холецистэктомия является золотым стандартом в лечении жёлчекаменной болезни. Этот метод малотравматичен, обеспечивает отличную визуализацию и функциональность. Современное высокотехнологичное оборудование позволяет снизить риск интраоперационных осложнений.
Одним из вариантов лапароскопической операции является роботическая холецистэктомия с использованием аппарата DaVinci. Позволяет с ювелирной точностью произвести выделение внепеченочных жёлчевыводящих путей, тем самым обезопасив пациента от грозного осложнения - пересечения общего жёлчного протока.
Особые категории пациентов
Особое внимание требуется пациентам пожилого и старческого возраста. Множество сопутствующих заболеваний могут стать причиной отказа от планового хирургического лечения в пользу хирургического лечения «по жизненным показаниям» в других клиниках. В нашей клинике накоплен большой опыт оказания помощи пациентам старшей возрастной группы. После предоперационного обследования и подготовки пожилые пациенты могут рассчитывать на выполнение хирургического пособия.
Повышенного внимания требуют пациенты, страдающие сахарным диабетом с высоким индексом массы тела. На фоне сахарного диабета значительно снижены репаративные возможности организма, что наряду с выраженным болевым синдром и длительным постельным режимом может привести к ряду нежелательных осложнений.
У обеих групп пациентов лапароскопическая холецистэктомия является операцией выбора, т.к. малоинвазивный доступ позволяет значительно снизить хирургическую травму, значительно ускорить процесс активизации пациента. Как правило, вставать с кровати можно через 3-4 часа после операции. Благодаря ранней активации значительно снижается риск развития сердечно-сосудистых осложнений, спаечной абдоминальной болезни. Использование специальных удлиненных инструментов позволяет выполнять лапароскопическую операцию пациентам с индексом массы тела более 40 кг/м.
Как выполняется лапароскопическая холецистэктомия?
На фотографиях подробно показаны этапы лапароскопической холецистэктомии.

На снимке запечатлен этап мобилизации шейки жёлчного пузыря, выделения ее из сращений с двенадцатиперстной кишкой.

На этом снимке, при помощи лапароскопического инструмента вскрыта брюшина в области шейки жёлчного пузыря и выполняется мобилизация пузырного протока.

На этом снимке выделен пузырный проток и на него наложена клипса.

После наложения двух клипс на остающуюся часть пузырного протока и одной на уходящую, можно выполнять его пересечении.

После пересечения пузырного протока выполняется выделение и клипирования пузырной артерии.

Теперь, когда пузырная артерия пересечена, остается только отделить жёлчный пузырь от ложа и извлечь из брюшной полости.

На этом снимке показано отделение жёлчного пузыря от ложа в области шейки. Кажущаяся простота выполнения требует очень аккуратной работы, чтобы избежать повреждения печени.

Финальный этап операции. Жёлчный пузырь отделяется от ложа и извлекается из брюшной полости.
Как выглядят конкременты жёлчного пузыря?
На фотографиях представлены удаленные жёлчные пузыри с извлеченными конкрементами. Внешний вид конкрементов разнообразный. Они отличаются по форме, размерами, внешнему виду и структуре.

Осложнения после лапароскопической холецистэктомии
Самыми распространенными интраоперационными осложнениями являются пересечение пузырной артерии и общего жёлчного протока.
Кровотечение из пересеченной пузырной артерии останавливается клипированием и не вызывает технических трудностей у опытного хирурга.
Повреждение общего жёлчного протока требует выполнение реконструктивного вмешательства, сопряженного со значительными трудностями. В отдаленной перспективе такая хирургическая травма может привести к значительному снижению качества жизни и инвалидизации.
Выполнение холецистэктомии при помощи малоинвазивного и высокотехнологичного оборудования позволяет значительно снизить риски интраоперационных осложнений.
Послеоперационный период
При неосложненном течении послеоперационного периода практикуется ранняя активизация пациента, спустя 3-4 часа после операции. Прием пищи разрешен на вторые сутки. Выписка из стационара производится на 3-4 сутки, и зависит от индивидуального порога болевой чувствительности. Снятие швов не требуется, так как кожные раны ушиваются косметическими швами и рассасывающимися нитками.
Возвращение к привычному образу жизни и физическим нагрузкам возможно на 10-14 сутки, после полного заживления кожных ран.
Внешний вид после лапароскопической холецистэктомии:

Какие вопросы можно задать доктору на приеме?
- Нужна ли мне операция?
- Можно ли растворить конкременты?
- Почему лучше не растворять конкременты?
- Можно ли удалить просто камни, а пузырь оставить?
- Как измениться моя жизнь после холецистэктомии?
- Будут ли ограничения в питании?
- Будет ли больно после операции?
- Какой будет наркоз?
- Когда я смогу употреблять жирную тяжелую пищу, алкоголь?
- Нужны ли перевязки после выписки из стационара?
Вы можете обратиться в клинику колопроктологии и малоинвазиной хирургии для диагностики и лечения жёлчекаменной болезни. Благодаря соверменным операционным и высококвалифицированному персоналу, в клинике проводятся все виды лечения жёлчекаменной болезни, в том числе роботические операции.
Запишитесь на консультацию и получите качественное лечение в ближайшее время.
Записаться на прием
Читайте также:
- УЗИ, КТ при инфаркте сальника
- Легочный свищ после экстраплеврального пневмоторакса. Ведение пациента после экстраплеврального пневмоторакса
- Овариальный цикл. Характеристика и последовательность овариального цикла
- Липидный обмен при нейроциркуляторной дистонии. Клиника перехода вегето-сосудистой дистонии в ИБС
- Противозачаточные свечи: показания, техника применения и осложнения
