Исход воздействия протеза на железы твердого неба и альвеолярные отростки
Обновлено: 30.04.2024
Приобретенные дефекты появляются в процессе жизни человека, поэтому в большинстве своем наблюдаются у взрослых, когда уже закончилось формирование челюстно-лицевого скелета. Резекция челюстей проводится по поводу различных новообразований, а устранение ее последствий осуществляется в основном путем протезирования. Целью протезирования при такой патологии является восстановление утраченных функций, но нередко это бывает проблематичным из-за сложных клинических условий. Особенности протезирования больных зависят от величины и локализации дефекта, от состояния оставшихся зубов, от степени открывания рта и наличия или отсутствия рубцовых изменений мягких тканей, окружающих дефект.
Дефекты твердого и мягкого неба бывают врожденными и приобретенными. Первые относятся к порокам развития челюстно-лицевой области. Приобретенные дефекты возникают вследствие травмы (огнестрельной, механической), могут являться следствием воспалительных процессов (остеомиелит) или специфических заболеваний (сифилис, туберкулезная волчанка) и возникать после удаления опухолей.
Дефекты неба при сифилисе в настоящее время встречаются крайне редко. Чаще всего дефекты неба возникают в результате оперативных вмешательств по поводу доброкачественных или злокачественных опухолей. Приобретенные дефекты имеют различную локализацию и форму. После сифилиса рубцы располагаются вокруг дефекта и имеют звездчатую форму; после огнестрельных ранений рубцы большей частью массивные, плотные; после воспалительных заболеваний челюстно-лицевой области спаяны с подлежащими тканями; после резекции челюстей — ровные, гладкие, расположены по краю дефекта [1].
Дефекты могут располагаться в области твердого или мягкого неба или в том и другом месте одновременно. Различают передние, боковые и срединные дефекты твердого неба. В. Ю. Курляндский в зависимости от локализации дефекта и сохранности зубов различает четыре группы дефектов [2].
На кафедру ортопедической стоматологии из онкологического диспансера Екатеринбурга была направлена на консультацию пациентка Г., 64 лет, по поводу рецидива хондромы верхней челюсти (рис. 1).

Рис. 1. Хондрома верхней челюсти.
Анамнез: 4 года назад была проведена первая операция по поводу хондромы верхней челюсти, месяц назад был поставлен диагноз: рецидив хондромы верхней челюсти. В полости рта в передней трети твердого неба отмечается безболезненный узел с неровной поверхностью размером 8х15 мм и сквозной дефект, сообщающийся с гайморовой пазухой размером 7х10 мм (рис. 2).

Рис. 2. Клиническая картина верхней челюсти (до операции).
Все это время пациентка пользуется частичным пластиночным протезом-обтуратором с проволочными гнутыми кламмерами (рис. 3).

Рис. 3. Вид старого протеза.
Хондрома — доброкачественная неодонтогенная опухоль, характеризующаяся образованием зрелого хряща, спаянного с костью. Локализуется преимущественно в переднем отделе верхней челюсти в виде изолированного солитарного узла с гладкой или дольчатой и бугристой поверхностью. Опухоль безболезненна, возможно прорастание в носовую полость, верхнечелюстную пазуху или орбиту. Растет медленно. Относится к редким новообразованиям челюстных костей (1,3 % всех первичных опухолей челюстных костей), встречается преимущественно у женщин. Лечение — радикальное удаление методом экономной резекции челюсти в пределах здоровых тканей [3].
Больные с небольшими дефектами твердого неба, располагающимися в его средней части, при наличии достаточного количества зубов для кламмерной фиксации протезируются дуговыми протезами
Аппараты для разобщения полости носа и полости рта называются обтураторами («обтурировать» — запирать). Когда не требуется замещения отсутствующих зубов, готовят просто обтураторы, в случаях если одновременно с разобщением полостей носа и рта замещают отсутствующие зубы, изготовляют протезы-обтураторы. В зависимости от величины и локализации дефекта, а также условий полости рта различают простые и сложные обтураторы. Ограниченные дефекты твердого неба, когда имеются устойчивые зубы по обе стороны дефекта челюсти, сохранена нормальная функция сустава, а рубцовые изменения тканей протезного поля и приротовой области незначительны, относятся к простому протезированию [4].
После повторной операции пациентке показано ортопедическое лечение. У каждого больного оно имеет свои особенности: важно учитывать локализацию дефекта (твердое небо, мягкое небо, твердое и мягкое небо), величину дефекта (сохранность зубов на челюсти) и состояние тканей края дефекта. Локализация дефекта обусловливает форму базиса протеза, наличие или отсутствие зубов — устойчивость протеза на челюсти. Больные с небольшими дефектами твердого неба, располагающимися в его средней части, при наличии достаточного количества зубов для кламмерной фиксации протезируются дуговыми протезами. Дуга протеза несет на себе обтурирующую часть. Когда условия для фиксации дугового протеза отсутствуют или имеется обширный дефект твердого неба, рекомендуется его закрывать обычным съемным протезом, который достаточно полно разобщает полость рта и полость носа.
Поскольку у пациентки Г. после повторной операции образовался обширный срединный изолированный дефект твердого неба 36х23 мм при наличии опорных зубов на обеих половинах челюсти (дефект 1-й группы по В. Ю. Курляндскому), нами была выбрана конструкция частичного съемного протеза с металлическим базисом и опорноудерживающими кламмерами, отлитыми на дублированной огнеупорной модели.
Важно получить точный отпечаток краев дефекта, обращенных в полость рта, в противном случае трудно рассчитывать на хорошее разобщение полости рта и полости носа. Оттиск с верхней челюсти снимают эластическими оттискными материалами с предварительной тампонадой дефекта марлевыми салфетками (рис. 4).

Рис. 4. Клиническая картина после операции (тампонада дефекта перед снятием оттиска).
Благодаря тому, что альгинатная масса обладает упругостью — деформируется во время выведения из дефекта, а затем восстанавливает свою форму, ее применение в таких случаях предпочтительнее силиконовых, поскольку при выведении оттиска вероятность травмирования тканей, окружающих дефект, альгинатными массами меньше (рис. 5).

Рис. 5. Альгинатный оттиск верхней челюсти.
По слепку отливают модель. Наиболее плотное закрытие дефекта неба получают путем образования на небной стороне базисной пластинки валика высотой 0,5—1,0 мм, располагающегося вокруг дефекта на расстоянии 2—3 мм. Для этого гравируют модель, отступив на несколько мм от края дефекта на глубину 1,0—1,5 мм (рис. 6).

Рис. 6. Гравировка замыкающего валика.
Создаваемый на разобщающей пластинке валик вдавливается в слизистую оболочку, образуя в ней борозду и создавая замыкающий клапан по периферии дефекта. Однако при тонкой неподатливой слизистой оболочке или наличии рубцов по краю дефекта валик будет повреждать протезное ложе. В таких случаях можно использовать подкладку из эластической пластмассы.
Поскольку дефекты неба со временем постепенно уменьшаются, в базисной пластинке не следует делать каких-либо выступов в область дефекта и тем более вводить их в полость носа. Тампонирование дефекта твердой, выступающей частью базиса приводит к атрофии края кости и увеличению дефекта. Кроме того, соприкосновение обтурирующей части со слизистой полости носа приводит к ее хроническому раздражению.
Основной задачей при протезировании таких дефектов является наиболее точное выполнение небной стороны протеза по форме неповрежденной части неба. Мы полагаем, что последнюю задачу с успехом можно решить посредством металлического базиса, отлитого из кобальтохромового сплава, без снятия с модели.
Традиционно считалось, что кламмеры не должны препятствовать осадке протеза, увеличивающей плотность прилегания протеза к небу и тем самым герметичность закрытия дефекта. Поэтому кламмеры с окклюзионными накладками применять в таких случаях не рекомендовалось. Отчасти это оправданно, но, с другой стороны, имеет место повышенное (нефизиологическое) давление пластиночного протеза на подлежащие ткани. На рис. 2 на небе отчетливо видна проекция дистальной границы протеза с явными изменениями слизистой оболочки полости рта в этой области. Поэтому мы посчитали целесообразным применение цельнолитых опорноудерживающих кламмеров системы Нея. Учитывая, что в процессе пользования протезом возможно изменение размеров дефекта и бывает необходима уточняющая перебазировка базиса, небо выполнено в виде сетки, которая будет находиться внутри пластмассы (рис. 7, 8).

Рис. 7. Цельнолитой каркас съемного протеза на модели.

Рис. 8. Готовый съемный протез-обтуратор.
Поскольку отливка каркаса проводилась на модели, данная технология по сравнению с пластмассовым базисом дает идеальное (без зазоров) прилегание металлического базиса к зубам с оральной стороны, уменьшает объем протеза за счет меньшей толщины, а также снижает риск поломок базиса вследствие повышенной прочности металла. Цельнолитые опорноудерживающие кламмеры имеют плоскостное расположение по поверхностям зубов и дают хорошую фиксацию. Окклюзионные накладки, расположенные в межзубных промежутках, частично передают жевательное давление через пародонт, т. е. естественным путем, способствуя разгрузке.
Проведенное ортопедическое лечение данной пациентки благодаря использованию современных технологий в значительной степени позволило решить поставленные задачи. Фиксация протеза удовлетворительная. Отмечается отсутствие смещения протеза при значительном открывании полости рта (рис. 9).
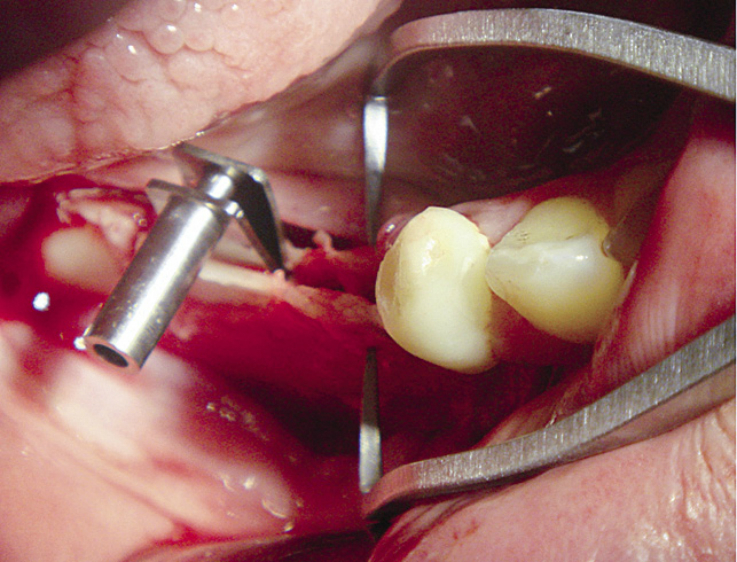
Рис. 9. Тест на фиксацию (при широком открывании рта протез не смещается).
При проведении проб на герметизацию дефекта было отмечено, что благодаря полному плотному прилеганию базиса протеза пища, жидкость и воздух из полости рта не проникают в полость носа.
Нарушение перечисленных выше функций при возникновении дефектов неба угнетающе действует на больных. Они становятся замкнутыми и сторонятся общества. Поэтому со стороны врача должно быть особенно чуткое, внимательное отношение к ним. В результате проведенного лечения у пациентки восстановились дыхание, жевание, речь и улучшилось психоэмоциональное состояние.
Исход воздействия протеза на железы твердого неба и альвеолярные отростки
Проведен анализ причин возникновения протезного стоматита, а также определена его распространенность у лиц, пользующихся съемными пластиночными протезами. Было проведено обследование слизистой оболочки полости рта 650 пациентов (345 женщин и 305 мужчин), пользующихся полными частичными съемными протезами, в возрасте от 55 лет и старше при помощи клинических методов стоматологического обследования пациентов (жалобы, анамнез, осмотр слизистой оболочки полости рта). Обследование проводилось на базе стоматологических поликлиник и кабинетов г. Нальчика. Съемные пластиночные протезы, покрывающие значительную поверхность слизистой оболочки полости рта, являются одним из главных факторов, которые могут вызвать раздражение и повреждение слизистой оболочки полости рта, а также осложнения в виде катарального воспаления, эрозивно-язвенных и гиперпластических процессов. В результате исследования у большинства обследованных пациентов был выявлен протезный стоматит в различных его проявлениях, что в свою очередь было связано с качеством используемых протезов и соблюдением правил гигиены по уходу за полостью рта и ортопедическими конструкциями. Также была установлена определенная зависимость изменений слизистой оболочки от длительности пользования протезами.

2. Голик В.П., Рузин Г.П. Качество несъемного протезирования как фактор развития воспалительных процессов челюстно-лицевой области // Украинский стоматологический альманах. 2012. № 4. С.110-116.
3. Фидаров Р. Оценка эффективности протезирования пациентов съемными протезами с замковой фиксацией: автореф. дис. . канд. мед. наук. Ставрополь, 2011. 108 с.
4. Гооге Л.А., Розалиева Ю.Ю. Протетические стоматиты у пациентов, пользующихся съемными конструкциями протезов // Саратовский научно-медицинский журнал. 2012. Т.8, № 2. С. 297-299.
5. Шутурминский В.Г. Результаты изучения распространенности протезных стоматитов у лиц, протезируемых съемными пластиночными протезами // Интегративная антропология. 2015. №1(25). С.50-54.
6. Пономарев С.А. Осложнения, клинические и технологические ошибки при ортопедическом лечении больных съемными зубными протезами и их профилактика: дис. … канд. мед. наук. Омск, 2014. 119 с.
Одним из наиболее сложных направлений ортопедии считается протезирование полными съемными протезами, которые требуют наличия особых условий фиксации в полости рта. Частичные съемные протезы могут крепиться на оставшиеся (опорные) зубы, тогда как полные съемные протезы требуют поиска альтернативных способов.
При конструировании съемных протезов врач стоматолог-ортопед принимает во внимание состояние височно-нижнечелюстного сустава (ВНЧС), нижней трети лица, податливость и подвижность слизистых оболочек, проверяет наличие тяжей и рубцов, степень атрофии костной ткани и наличие экзостозов, а также выраженность свода нёба (глубокое, среднее, плоское) и другое, что в случае протезирования съемными протезами имеет большое значение.
После сдачи протеза пациенту врач стоматолог-ортопед должен дать рекомендации по поводу использования протеза, а также обучить специальным речевым упражнениям для быстрой адаптации к конструкции. Для максимального сохранения эстетики и уменьшения риска осложнений после протезирования, повышения срока службы значительное внимание уделяется правилам ухода за протезом.
Известно, что потребность населения в ортопедическом лечении не сокращается и даже имеет тенденцию к росту. Частичную или полную вторичную адентию в возрасте 20-50 лет имеют 70% населения России. Процент лиц, которым необходимо протезирование частичными и полными съемными протезами, значимо увеличился и имеет склонность к омоложению. Анализ многих исследований выявил неблагоприятные условия для протезирования у 30-40% пациентов. Невозможность пользования повторно изготовленными съемными протезами наблюдалось у 20% обследованных, что было связано с некачественной предварительной подготовкой к ортопедическому лечению [1, с. 25; 2, с. 111; 3, с. 65]. Ввиду того что слизистая оболочка полости рта обладает защитными силами и высокими регенераторными свойствами, незначительные влияния различных травматических факторов (механические и физические), воздействующих на нее в процессе приема пищи, не вызывают существенных изменений. Для возникновения патологических изменений в слизистой оболочке необходимо воздействие раздражителей более значительной силы. Особенностью слизистой оболочки полости рта является то, что всякое травматическое повреждение слизистой оболочки неизбежно сопровождается ее инфицированием. Природа раздражителя, время и сила его воздействия, локализация, индивидуальные особенности, общее состояние организма, возраст влияют на степень повреждения и клинические проявления.
Изменения слизистой оболочки часто проявляются в виде катарального воспаления (гиперемия, отек), эрозивно-язвенных процессов и гиперплазии. Наблюдается определенная зависимость поражений слизистой оболочки от сроков пользования протезами. При пользовании протезами в течение 1-3 лет в подавляющем большинстве случаев выявляется изменение слизистой оболочки, протекающее по типу катарального воспаления (гиперемия, отек), с сохранением целостности эпителиального покрова. При осмотре слизистой оболочки нарушение ее целостности проявляется в виде эрозий и язв. При более длительном пользовании (свыше 3 лет) отмечаются гипертрофические процессы в сочетании с гиперемией.
Продолжительность, характер, интенсивность действия раздражителя, с одной стороны, и реактивность организма - с другой, определяют ответную реакцию протезного ложа.
Слизистая оболочка рта обладает высокой регенеративной способностью, а также относительной устойчивостью к внедрению инфекции. В силу функционального назначения слизистая оболочка рта (СОР) постоянно подвергается воздействию различных факторов (механических, химических и физических) и болезнетворных микроорганизмов и вирусов [4, с. 147].
Съемные пластиночные протезы, покрывающие существенную часть поверхности слизистой оболочки полости рта, являются одной из ведущих причин, вызывающих патологические изменения СОР [5, с. 52].
Известно, что пластиночный съемный протез, передавая жевательное давление на слизистую оболочку полости рта, задерживая самоочищение полости рта, приводит к видоизменению имеющегося равновесия между многообразными видами микроорганизмов, а также изменяет чувствительность нервных рецепторов слизистой оболочки.
Причинами возникновения осложнений после установки съемных протезов являются:
- некачественная подготовка к протезированию. Подготовка к протезированию заключается в необходимости санации полости рта, лечения и протезирования зубов, которые будут служить опорой для фиксации протеза;
- недостаточная гигиена полости рта. Плохая гигиена может привести к воспалению слизистой оболочки протезного ложа, образованию кариеса, пульпита зубов, которые служат опорой для протеза;
- перелом протеза. В результате поломки или смещения частей протеза нарушается его фиксация в полости рта, возникают дискомфорт и боль при его ношении;
- неточно изготовленный протез. Конструкция должна легко фиксироваться и также сниматься без особых усилий. В полости рта между конструкцией и десной не должно быть щелей, но при этом протез не должен давить и натирать мягкие ткани. В первом случае в промежутке будут скапливаться остатки пищи, во втором — на слизистой будут возникать намины, а в дальнейшем - пролежни;
- изменение прикуса и положения отдельных зубов, приводящее к смещению протеза.
Патологические изменения СОР, которые возникают при пользовании съемными пластиночными протезами, называют протезным стоматитом (ПС).
В результате анализа причин возникновения ПС доказано, что изменения сор протезного ложа могут возникать в результате хронической травмы. Травма слизистой оболочки является следствием погрешностей клинических этапов изготовления зубных протезов и нарушения технологии их изготовления. Несоответствие рельефа и границ протеза, неравномерная нагрузка на слизистую оболочку протезного ложа, которая обусловливается отсутствием множественных контактов искусственных зубов, а также сроки пользования протезами, влияющие на образование деформаций, шероховатостей и микропор, оказывают раздражающее действие [6, с. 50].
Не менее важной проблемой является реакция тканей протезного ложа на материалы, которые используются для изготовления съемных конструкций протезов. На современном этапе проводится разработка новых материалов для изготовления протезов, обладающих минимальными отрицательными воздействиями. Материалы, из которых изготовлены пластиночные протезы, значительно влияют на возникновение протезного стоматита. При нарушении технологии и, в частности, режима полимеризации акриловых пластмасс возникает избыток мономера, который является одним из токсикогенных факторов. При старении пластмассы также может появиться свободный мономер.
В возникновении ПС большое значение имеет соблюдение индивидуального ухода за полостью рта и правил пользования зубными протезами. Доказано, что значительная масса обследованных имеет низкий уровень знаний об индивидуальной гигиене и средствах для гигиенического ухода за ротовой полостью и съемными протезами, что впоследствии приводит к созданию оптимальных условий для размножения патогенной микрофлоры под базисом съемного протеза. Данному процессу также способствует нерегулярный уход за полостью рта и ортопедическими конструкциями.
Хроническая механическая травма (trauma mechanicum chronicum) как осложнение после протезирования встречается часто. На выраженность клинических проявлений и характер течения заболевания оказывают влияние такие факторы, как возраст больного, особенности строения слизистой оболочки полости рта (имеется или отсутствует подслизистая основа) и выраженность воздействия в месте приложения травмирующего фактора, микрофлора полости рта (риск присоединения вторичной инфекции). Нарушения целостности слизистой оболочки под воздействием хронических раздражителей чаще наблюдаются у людей преклонного возраста. Изменение положения зубов, частичная адентия, патологическое истирание твердых тканей зубов, приводящее к изменению высоты нижней трети лица и тургора слизистой оболочки, способствуют и являются причинами ПС у лиц пожилого возраста. Причиной длительного заживления поврежденной слизистой оболочки является замедление процессов регенерации у пожилых людей.
Вызванные хронической механической травмой поражения слизистой оболочки могут долго протекать без субъективных ощущений. Спустя некоторое время больные могут предъявлять жалобы на неприятные, слабо выраженные болезненные ощущения, дискомфорт в полости рта. При объективном осмотре определяются признаки катарального воспаления слизистой оболочки, проявляющиеся в виде отечности и гиперемированности, а также эрозивных и язвенных поражений слизистой оболочки, гиперпластических процессов в виде гипертрофии тканей пародонта, а также выраженный гиперкератоз. Все вышеперечисленное может выявляться в том или ином сочетании. При этом важным аспектом является возможность неблагоприятного влияния микрофлоры ротовой полости, что приводит в последующем к инфицированию травмированной слизистой оболочки.
Таким образом, довольно распространенным осложнением в ортопедической стоматологии продолжает оставаться протезный стоматит, что требует разработки адекватных методов лечения.
Целью проведенного нами исследования явилось определение распространенности протезного стоматита у больных, пользующихся частичными и полными съемными пластиночными протезами.
- Оценить состояние слизистой оболочки протезного ложа у пациентов, пользующихся съемными пластиночными протезами.
- Проанализировать причины возникновения протезного стоматита у обследованного контингента.
Материалы и методы исследования. Для решения поставленных задач было проведено обследование слизистой оболочки рта 650 пациентов в возрасте от 55 лет и старше (345 женщин и 305 мужчин), которые пользуются полными и частичными съемными протезами. Исследование проводилось на базе стоматологических поликлиник и кабинетов г. Нальчика. Для исследования применялись клинические методы обследования (жалобы, анамнез, осмотр слизистой оболочки полости рта) больного стоматологического профиля.
Оценка состояния слизистой оболочки рта производилась визуально. При осмотре определяли цвет слизистой оболочки (розовая, бледная, гиперемия, цианоз), отечность (наличие отпечатков зубов на слизистой щек по линии смыкания зубов), влажность, наличие первичных, вторичных элементов поражения (эрозий, язв, папиллом и др.). При осмотре языка обращали внимание на его размер, наличие налета, отпечатков зубов на боковых поверхностях, выраженность сосочков языка (атрофия, гипертрофия) и др. Гигиеническое состояние съемных пластиночных протезов определяли визуально.
Результаты исследования. Пациенты были разделены на группы в соответствии с данными клинического исследования (табл. 1).
Групповое разделение пациентов в соответствии с данными клинического исследования
Технологии протезирования последствий расщелин твердого и мягкого неба: предложение актуализированной клинической классификации
Специалисты по челюстно-лицевому протезированию занимаются нехирургической реконструкцией тканевых структур лица, к которым относится большинство врожденной патологии. Протезы твердого и мягкого неба у взрослых являются практикой, которая имеет тенденцию к уменьшению, учитывая постоянный прогресс хирургических техник. Однако их применение показано для тех пациентов с расщелинами неба, которые никогда не были прооперированы или хирургия не дала желаемого результата.
Данные протезы состоят из обтуратора, расположенного и удерживаемого в правильном положении между носо- и ротоглоткой, связанного с небной пластинкой посредством промежуточного устройства, называемого проводником. Авторы статьи предложили новую клиническую классификацию, учитывающую различные конформации неба, встречающиеся в повседневной практике. В настоящее время врожденные расщелины твердого и мягкого неба находятся под медицинским контролем с первых дней жизни. Комплексное лечение, с одной стороны, следует четкому терапевтическому календарю, с другой, является мультидисциплинарным, включая хирургию, ортофонию, ортодонтию, но также и челюстно-лицевое протезирование с изготовлением, в частности, перинатальных небных пластинок [1, 2].
Однако встречаются случаи, когда стоматолог сталкивается со взрослыми пациентами — носителями остаточных расщелин твердого и мягкого неба, среди которых выделяют неоперированные и неудачно оперированные. Конечно, это происходит все реже, учитывая прогресс реконструктивной хирургии. Подобная ситуация является особо инвалидизирующей, так как заведомо затрагивает анатомические, функциональные и психологические аспекты пациента.
Терминология
1. Расщелина вторичного неба
Расщелина вторичного неба — это врожденная аномалия развития анатомических структур твердого и мягкого неба из-за отсутствия слияния небных отростков верхней челюсти во время эмбриогенеза.
Отличные друг от друга (по месту и времени появления при эмбриогенезе лица) расщелины неба часто сочетаются с расщелинами губ и другими врожденными аномалиями, такими как синдром ЕЕС (более известный как «клешня омара»), где одновременно присутствуют эктодермальная дисплазия, эктродактилия и расщелины в области лица [3, 4].
В зоне вторичного неба более специфично выделяют следующие клинические формы несращений мягкого неба изолированно или твердого и мягкого неба вместе:
- полная расщелина мягкого неба,
- частичная расщелина мягкого неба,
- расщепление язычка мягкого неба,
- отсутствие язычка мягкого неба,
- расщелина мягкого и твердого неба,
- расщелина твердого и мягкого неба, альвеолярного отростка верхней челюсти и верхней губы (сочетанное несращение первичного и вторичного неба) [5].
2. Остаточные расщелины
Остаточные расщелины — это отсутствие физиологического слияния тканевых структур, присутствующее во взрослом состоянии. Когда в процесс вовлечено лишь мягкое небо, среди них в основном выделяют 3 категории:
- расщелины верхней губы, альвеолярного отростка верхней челюсти, твердого и мягкого неба с предшествующей частичной хирургической коррекцией (включающей в ряде случаев лишь простую эстетическую хейлопластику или глобальную реконструкцию первичного неба);
- неоперированные расщелины мягкого неба изолированно или твердого и мягкого неба вместе, чаще всего по причинам, не зависящим от аномалии, таким как противопоказания к хирургии и/или обезболиванию или отсутствие доступа в лечебное учреждение;
- остаточные расщелины, среди которых осознанно выделяют хирургические неудачи без возможности коррекции и недостаточность хирургического вмешательства.
Клиническое обследование
При обследовании мягкого неба сразу выделяется особый тип его корформации.
Несращения неба очень полиморфны. В частности, можно выделить:
- неоперированные несращения мягкого неба;
- вторичные расхождения после стафилорафий;
- остаточные перфорации;
- укорочение мягкого неба в результате ушивания (рис. 1) ;
- склерозированное мягкое небо (паралич или инертность);
- случаи фарингопластики.
Рис. 1. Ушитое мягкое небо, укороченное, но способное к сокращениям (фото Ж. Дишана).
В случае расщепления мягкого неба происходит атрофия мышц, натягивающих его, и небно-глоточных. Мышцы — подниматели неба разделены по срединной линии; их сокращение приподнимает и раздвигает оба фрагмента в зоне расщепления. Небно-глоточные мышцы, однако, сохраняют активную роль и имеют тенденцию к гипертрофии, маскируя фунциональный дефицит других мышц этой области. Верхний констриктор глотки гипертрофируется, скрывая сужение просвета глотки и формируя валик Пассавана (рис. 2) .
Рис. 2. «Валик Пассавана». Компенсаторная гипертрофия верхнего констриктора глотки (фото Ф. Дестрюо).
В случае укороченного мягкого неба его задняя граница отступает более чем на 1 см от задней стенки глотки. При этом передне-задний размер ротоглотки увеличен, и задний край мягкого неба не может контактировать с ее стенками. Верхний констриктор глотки также часто гипертрофируется, как и в случае расщепления.
Наконец, при инертном мягком небе мышечные и апоневротические элементы дезорганизованы. Само небо неспособно к сокращениям. Его инертность может быть вызвана повреждением нервных пучков во время хирургических вмешательств.
Во время клинического обследования можно наблюдать:
1) Нарушения глотания. При физиологическом акте глотания надгортанник опускается, слуховые (евстахиевы) трубы открываются, мягкое небо энергично сокращается и смещается языком к задней стенке глотки. Следовательно, для обеспечения окклюзии достаточно лишь адекватной длины мягкого неба. Вот почему среди пациентов с расщелинами мягкого и твердого неба около 10 % могут иметь нормальное глотание, но при этом они неспособны к закрытию гортани во время разговора. Это объясняется тем, что сила мышечного сокращения намного больше при акте глотания, чем при произношении звуков.
Для большинства пациентов нет эффективного закрытия между полостью рта и ротоглоткой, при этом расщепленное и укороченное мягкое небо никак не препятствует попаданию пищи и жидкостей в носоглотку и полость носа [6].
2) Нарушения произношения звуков. У данной группы пациентов они практически всегда встречаются, хотя и не являются специфическими: носовой оттенок речи, орализация носовых звуков, гортанные звуки или хриплое дыхание.
Классификации, ставшие устаревшими.
Ансамбль расщелин неба более или менее полно описан во многих классификациях. Виктор Во в своей классификации 1931 года, в частности, выделяет простые расщепления неба, ограниченные лишь мягкотканными структурами; расщепления вторичного неба частичные или полные, не заходящие за передний небный канал [8].
В классификации Кернахана и Старка, основанной на эмбриогенезе анатомических структур лица и шеи, выделяется несколько типов расщелин неба: полные и неполные в области вторичного неба и сочетанные первичного и вторичного неба [9].
Среди обеих классификаций ни одна не несет истинного клинического интереса и не предлагает терапевтического подхода, адаптированного к каждому конкретному случаю. Более интересной с точки зрения клиники является классификация Шаншоля, так как в ней выделены уровни сложности и возможный хирургический прогноз [10].
Но существует ли классификация остаточных расщелин твердого и мягкого неба, имеющая ценность для внутриротовой протетической реабилитации пациентов в челюстно-лицевой области?
Таблица № 1. Классификация Бенуа
КЛАССЫ
Расщепленное мягкое небо с сохранением тонуса
Ушитое слишком короткое мягкое небо, способное к сокращению
Инертное мягкое небо (склерозированное или парализованное)
или его отсутствие
ПОДКЛАССЫ
Нарушение положения резцов
Частичное отсутствие зубов
Полное отсутствие зубов
Актуализированная классификация с точки зрения анализа протетического подхода
Опираясь на ключевые позиции классификации Бенуа, авторы предлагают к рассмотрению новую классификацию, которая направляет специалиста к выбору различных элементов, составляющих протез твердого и мягкого неба, исходя из углубленного клинического обследования [12]. Данное обследование не отличается от классического обследования полости рта во время консультации, включая мысленное моделирование протетической конструкции. Точная методология обследования позволяет объединить максимум нужной информации для построения плана эффективного и адаптированного лечения с учетом изготовления протеза твердого и мягкого неба.
Протезы твердого и мягкого неба включают 3 элемента: небную пластинку, промежуточную деталь, или «проводник», и обтуратор [13], чьей целью является улучшение небно-глоточных функций, а следовательно, произношения звуков и глотания.
Небная пластинка играет много ролей и пункт за пунктом отвечает подклассам из классификации Бенуа (естественно, кроме подкласса В):
Рис. 3. Гипсовая модель (подкласс А) (фото К. Риньона-Брэта). Рис. 4. Анализ модели и концепция опоры будущего протеза (подкласс А) (фото К. Риньона-Брэта). Рис. 5. Реализация металлической опоры для литого частичного съемного протеза (подкласс А) (фото К. Риньона-Брэта).
- В зависимости от ситуации такой протез может сочетаться с несъемным протезом. Тогда говорят о смешанных, или комбинированных протезах. Несъемные протезы могут помочь интеграции небной пластинки, создавая контуры, зоны соединений или выступы преддверия, предварительно определенные в параллелометре, чтобы четко позиционировать положение кламмеров съемного протеза.
- Подкласс Г (полное отсутствие зубов): небная пластинка изготавливается из пластмассы, и концепция протезирования следует общепринятым правилам для полного съемного протеза.
Промежуточная часть и обтуратор (табл. № 2) .
Таблица № 2. Новая терапевтическая классификация: критерии выбора промежуточной части «проводника» и обтуратора
Класс 1
небо с сохранением
Класс 2
мягкое небо, способное
Класс 3
Отсутствие мягкого неба
Обтуратор ― аналог обтуратора Сюерсена
Класс 4
Инертное мягкое небо
с небольшой компрессией
Класс 5
Атипичное мягкое небо
Роль обтуратора — обеспечение герметичности просвета глотки для улучшения рото-лицевых функций (фонация, глотание). Следуя классификации Бенуа и учитывая существующие в клинике обтураторы, авторы предлагают их систематизацию в соответствии с классами расщелин:
- Класс 1 (расщепление мягкого неба с сохранением его тонуса): используют обтуратор Сюерсена (рис. 6) . Он состоит из клапана, помещенного в просвет глотки. Промежуточная его часть имеет форму петли. В вертикальном плане последняя должна находиться на уровне валика Пассавана; трансверзально она должна быть на расстоянии 3 мм от слизистой мягкого неба (при сокращенном сфинктере глотки). Классически петлю изготавливают из нержавеющей стали 18/10 мм (круглое сечение).
- Класс 2 (ушитое короткое мягкое небо, способное к сокращению): классикой будет использование обтуратора Шильтского (рис. 7—9) . В этом случае обтуратор располагается между задне-верхней поверхностью мягкого неба (то есть позади мягкого неба) и задней стенкой глотки. Промежуточная часть (желательно полукольцевидного сечения) спускается по срединной линии вдоль передне-нижней поверхности мягкого неба (в покое), от которого она отступает на 0,5 мм. Затем она огибает нижний его край и идет к носоглотке. Ее край должен быть на середине расстояния между мягким небом и задней стенкой глотки.
Рис. 6. Протез неба в полости рта и обтуратор Сюерсена (фото Ф. Помара). Рис. 7. Изготовление небного обтуратора Шильтского (подкласс А) (фото К. Риньона-Брэта).
Рис. 8. Протез твердого и мягкого неба (подкласс А) (фото К. Риньона-Брэта). Рис. 9. Примерка в полости рта протетической конструкции (подкласс А)
Важно отметить, что данные обтураторы для двух первых классов обеспечивают динамическую герметичность сфинктера глотки. Снятие слепка в динамике для 1-го и 2-го классов является сложным, требующим точности и опыта этапом.
Для изготовления обтураторов Сюерсена или Шильтского нужно снять функциональный слепок в 2 этапа с металлической опорой из стальной проволоки. Особое внимание уделяется положению обтурационной части. Например, для класса 2 слишком высокое положение имеет риск закрытия евстахиевых труб, а слишком низкое может мешать сокращениям мягкого неба.
Для реализации слепка можно воспользоваться термопластичной массой (типа массы Керра), которая будет моделироваться мышцами неба. Весь ансамбль: пластинка / проводник / слепочная масса — помещается в полость рта; затем пациента просят осуществить ряд упражнений, моделируя таким образом массу Керра (первый этап функционального небно-глоточного слепка). В хронологическом порядке просят произнести следующие фонемы: [Ta] [Пa] [Ka] [Сa]. Потом следует упражнение «глотание» (усилие, развиваемое мышцами во время глотания, намного выше, чем при произношении звуков) и сгибание/разгибание шейного отдела позвоночника для регистрации выступа первого шейного позвонка (С1, Атлас) на задней стенке глотки.
Эти упражнения заново повторяют во время второй фазы динамического слепка. Функциональная отметка мягкого неба улучшается во вторую фазу путем использования слепочной массы на базе окиси цинка, в которую добавляют немного талька для уменьшения гидрофильности (вторая фаза снятия функционального слепка) (рис. 10) .
Рис. 10. Динамический слепок и моделирование обтурационной части (для изготовления обтуратора Шильтского) при помощи фонетических упражнений и глотания (фото Ж. Дишана).
В первые дни ношения аппарата пациент находится под тщательным наблюдением, и иногда требуется перебазировка из медленно затвердевающего акрилата для улучшения герметизма.
При истинном классе 3 по Бенуа (инертное или отсутствующее мягкое небо) классически показан обтуратор Фрошеля и Шалита — статический обтуратор, не применяющийся сегодня из-за проблемы габаритов. Закрытие им хоан вызывало закрытую ринолалию (изменение голоса в связи с отсутствием носовой проходимости), необходимо было перфорировать вертикальную часть обтуратора для обеспечения адекватной вентиляции носа.
В настоящее время классикой стало разделять анатомическое отсутствие мягкого неба (как врожденную аномалию или результат хирургической коррекции расщелин) и инертное, неспособное к сокращению мягкое небо, так как терапевтический подход в каждом случае различный. В классификации Бенуа эти две ситауции объединены в один класс. Таким образом, авторы предлагают выделить:
- Класс 3 (отсутствие мягкого неба): обтуратор Фрошеля и Шалита заменяется на небную пластинку по типу Сюерсена, чье изготовление сравнимо с таковой для класса 1 (отличие лишь в снятии фукционального слепка, так как мягкое небо отсутствует).
- Класс 4 (инертное, склерозированное или парализованное мягкое небо): в данном случае прибегают к использованию обтуратора Мазаэри — устройства в форме «галеты», фиксированной на стальном стержне, который смещает мягкое небо кверху и кзади [14]. Это не обтурационный протез в полном смысле этого слова, а протетическая конструкция для статичного поднятия мягкого неба.
- Класс 5 (атипичное мягкое небо, состояние после фарингопластики): мы считаем нужным выделить последний, не описанный Бенуа, класс, куда можно отнести под термином «атипичный» те ситуации, когда после неудач фарингопластики остается небно-глоточная недостаточность. В данном случае можно изготовить «атипичный» обтуратор (рис. 11) , который несет двойной проводник, и двойной обтуратор, расположенный по обоим краям сшитого с задней стенкой глотки мягкого неба.
Рис. 11. Атипичный протез твердого и мягкого неба в случае фарингопластики (фото Ж. Дишана).
Заключение
Врожденные аномалии лица требуют тесного сотрудничества различных медицинских специальностей; симбиоз хирургии и протезирования практически постоянный в случае расщелин твердого и мягкого неба. Однако в случае остаточных несращений специалист по челюстно-лицевому протезированию один сталкивается с трудностями, присущими подобным клиническим ситуациям. Протезирование твердого и мягкого неба участвует в функциональной реабилитации, значительно улучшая произношение звуков и глотание.
Нужно всегда иметь в виду, что каждый случай индивидуален, и специалист должен адаптироваться к заданной клинической ситуации, подбирая самое эффективное и самое простое протетическое решение.
Несмотря на разработку новой классификации и выделение концептуальных принципов протезирования твердого и мягкого неба, установить неизменные правила сложно, настолько разнообразны клинические ситуации.
Тактика лечения пациентов с дефицитом костной ткани альвеолярных отростков
Бывают клинические ситуации, когда практикующему специалисту трудно выбрать наиболее оптимальный вид оперативного вмешательства, костнопластический материал и способ имплантации. В настоящее время известно много методов устранения дефицита костной ткани перед проведением последующей дентальной имплантации, но сравнительного анализа этих методов нет.
Для оптимизации работы необходимо изучить различные методы диагностики, стандартизировать схему обследования пациентов с дефицитом костной ткани перед проведением реконструктивных операций. Это позволит выбрать наиболее оптимальный хирургический метод, определить количество биоматериала и решить вопрос об этапности планируемых манипуляций.
Материалы и методы исследования
Настоящее исследование основано на результатах костнопластических операций, проведенных в целях подготовки к последующей дентальной имплантации, в период 2007—2011 гг. у 356 больных с деформацией и атрофией костной ткани альвеолярных отростков челюстей. Пациенты были в возрасте от 25 до 60 лет. Из них женщины — 215 чел., мужчины — 141 чел. Пациенты с дефицитом костной ткани на верхней челюсти — 203 чел., на нижней челюсти — 153 чел. При подготовке к операции имплантации у всех пациентов имелись показания к костнореконструктивным операциям в целях восстановления объема и формы альвеолярных отростков челюстей.
Нами было выделено несколько методик костновосстановительных операций, выполняемых при наличии дефицита костной ткани альвеолярного отростка для подготовки к дентальной имплантации.
В качестве трансплантатов использовались ксеногенные материалы OsteoBiol: «Apatos», «Gen-Оs», «mp3», «Sp-Block», пластина «Cortical Lamina», а также их сочетания. Кроме того, в комбинации биоматериалов применяли опилки аутокости. Для закрытия биоматериала и лучшей его адаптации к кости применялась мембрана «Evolution».
Полученные результаты и обсуждение
Поднадкостничная трансплантация биоматериала проведена у 67 больных.
Показаниями для операции были недостаточные высота и ширина альвеолярного отростка и снижение окклюзионной высоты. Вмешательство проводилось в два этапа. В ходе первого через вертикальный разрез по альвеолярной дуге формировали тоннель и вводили ксеногенные материалы OsteoBiol: «Apatos», «Gen-Os», «mp3», «Sp-Block», а также их сочетания (рис. 1).
Рис. 1. Поднадкостничная трансплантация. Тоннельная трансплантация. Этап введения КПМ.
Предпочтение отдавали «mp3» (простота и контроль введения материала) и «Sp-Block» (обеспечение жесткого профиля создаваемого объема костного материала). В ходе второго этапа, спустя 6 месяцев, в альвеолярном отростке формировали ложа, устанавливали имплантаты, которые затем ушивали наглухо узловыми швами. Через 14 дней размещали капу, приспосабливали старый протез. Спустя 4—5 мес. вскрывали имплантаты и проводили протезирование. Остеокондуктивные материалы как клинически, так и рентгенологически к этому времени не реструктурировались в зрелую кость; остеоиндуктивные представляли плотную минерализованную кость. В 97 % случаев операции были успешны.
Трансплантация по типу накладки с подготовкой кости проведена у 42 человек.
Показаниями для операции были недостаточная ширина и атрофия передней поверхности альвеолярного отростка, что создавало невозможность установки имплантата в правильное положение в соответствии с окклюзией. После традиционного трапециевидного разреза, обращенного в небную сторону, откидывания слизисто-надкостничного лоскута и скелетирования кости выполнили перфорацию кортикальной пластины по передней поверхности и на подготовленное костное ложе поместили биоматериал. Его фиксировали костными винтами и закрыли мембраной «Evolution». Для данного типа операций предпочтение отдавали костному блоку «Sp-Block», который обеспечивал создание жесткого профиля создаваемого объема костного материала, и пластине «Cortical Lamina», которая хорошо восстанавливает объем утраченной костной ткани с вестибулярной стороны альвеолярного отростка (рис. 2, 3).
Рис. 2. Трансплантация по типу накладки. Этап фиксации костного блока «Sp-Block» OsteoBiol.
Рис. 3. Трансплантация по типу накладки. Этап фиксации КПМ-пластины «Cortical Lamina» OsteoBiol.
Слизисто-надкостничный лоскут укладывался на место и фиксировался глухими узловыми швами. Второй этап, вскрытие имплантатов, проводили через 4—6 мес. Рентгенологически через 6 мес. граница собственной кости и ремоделированного биоматериала не определялась. У двух больных в раннем послеоперационном периоде отмечалось расхождение единичных швов. Наличие мембраны позволило полностью сохранить костнопластический материал. В дальнейшем заживление раны проходило благополучно. Имплантаты и опирающиеся на них ортопедические конструкции функционировали хорошо.
Внутрикостная трансплантация проведена у 41 человека.
Показаниями к операции были узкая альвеолярная дуга и необходимость ее смещения в вестибулярную сторону для создания правильного окклюзионного взаимоотношения. Слизистую оболочку и надкостницу рассекали по ходу альвеолярной дуги, при необходимости с вертикальными разрезами в сторону преддверья. Откидывали слизисто-надкостничный лоскут, скелетируя кость.
При помощи пьезохирургического инструмента осуществляли вертикальную остеотомию и репозицию вестибулярной стенки кнаружи. По возможности на дне образовавшегося пространства создают ложа для имплантатов и устанавливают их так, чтобы 1/2 или 1/3 тела имплантата фиксировалась в собственной кости. При значительном дефиците кости проводили только костнопластическую операцию. Образовавшиеся пустоты заполняли биоматериалом, который закрывали мембраной «Evolution».
Для данного типа операций предпочтение отдавали костнореконструктивным материалам «Apatos», «Gen-Os». Причем «Apatos» нами применялся у пациентов с 3-м и 4-м классом плотности костной ткани (по Misch), что обеспечивало повышение плотности костного регенерата в дальнейшем, а «Gen-Os» у пациентов с 1-м классом плотности костной ткани (по Misch), это позволяло получить костный регенерат меньшей плотности, что способствовало остеоинтеграции имплантатов. Через 5—6 мес. проводили вскрытие имплантатов, устанавливали супраструктуры и ортопеды осуществляли окончательное протезирование. Через 6 месяцев на рентгенограмме и РКТ определялась кость плотного строения, имплантаты окружены и плотно сращены с костной тканью. У каждого пациента успех операции составил 100 %.
Реконструкция альвеолярного сегмента верхней челюсти доступом через альвеолярный отросток с поднятием дна верхнечелюстной пазухи проведена у 52 больных.
Суть операции заключается в увеличении высоты альвеолярного отростка, поднятии дна верхнечелюстной пазухи путем введения биоматериала между ее дном и базальной костью. Показанием для такого доступа и костной пластики послужили наличие высоты базальной кости в области моляров и премоляров не менее 7—9 мм и ширина альвеолярной дуги 5 мм. Иначе говоря, уровень кости должен быть не менее 2/3 высоты имплантата. Биоматериал вводился доступом через ложе, сформированное для имплантата.
На границе с дном верхнечелюстной пазухи толщина биоматериала должна быть не менее 2—3 мм для цилиндриеского имплантата и 4—5 мм для плоского
Трапециевидный разрез проведен на 2—3 мм в сторону неба, параллельно альвеолярной дуге. Слизисто-надкостничный лоскут отведен в вестибулярную сторону. Это дало хороший обзор обеих сторон альвеолярного отростка и позволило оценить его размеры. Под контролем визиографии вводили гранулы биоматериала и легкими движениями при помощи остеотомов поднимали кортикальную пластинку дна верхнечелюстной пазухи. Перед каждым движением и сменой остеотома рану заполняли биоматериалом, утрамбовывая его, увеличивая высоту кости альвеолярного отростка и одновременно поднимая дно пазухи.
На границе с дном верхнечелюстной пазухи толщина биоматериала должна быть не менее 2—3 мм для цилиндриеского имплантата и 4—5 мм для плоского.
Проверяли состояние слизисто-надкостничного лоскута. Проводили туалет раны, внутренней части имплантата. Слизисто-надкостничный лоскут укладывали на место и фиксировали частыми глухими узловыми швами. Через 4—6 мес. имплантаты вскрывались и осуществлялось окончательное протезирование. У всех 52 человек функционирование имплантатов и ортопедических конструкций проходило хорошо. 4 пациентам спустя 1,5—2 года понадобилась замена протеза.
Реконструкция альвеолярного отростка и тела верхней челюсти доступом через дистально-латеральную стенку с поднятием дна верхнечелюстной пазухи.
Операция показана при малом количестве кости в области моляров, пневматическом типе верхнечелюстной пазухи с низким расположением бухт, в том числе в области бугра верхней челюсти (рис. 4, 5).
Рис. 4. Реконструкция альвеолярного отростка верхней челюсти комбинированным доступом через передне-латеральную и дистально-латеральную стенки с поднятием дна верхнечелюстной пазухи.
Рис. 5. Этап введения КПМ «mp3» OsteoBiol при операции синус-лифтинга.
Вмешательство проведено у 98 больных: 62 — двухэтапное, 36 — одноэтапная костная пластика с имплантацией. Трапециевидное рассечение слизистой оболочки и надкостницы осуществляли на уровне моляров и премоляров, отступив на 2 мм от центра альвеолярной дуги в небную сторону, с боковыми разрезами по направлению к своду преддверия. Отслаивали слизисто-надкостничный лоскут. Костное окно размером 15 x 15 мм либо 20 x 20 мм создавали на 3 мм выше альвеолярной дуги, чаще на уровне верхнего края базальной кости.
И при поднятии дна верхнечелюстной пазухи, и при трансплантации необходимо создание трехмерной математической виртуальной модели по РКТ
Спереди и сзади от скулоальвеолярного гребня трепанировали дистально-латеральную стенку верхней челюсти, расширяли костное окно, отсепаровывали слизистую оболочку по дну пазухи внутрь, вверх и вперед. В образовавшееся пространство вводили биоматериал, смешав его с кровью и опилками аутокости, утрамбовывали назад, вперед и вверх. Проверив по визиографу распределение биоматериала в трех плоскостях и убедившись, что объема будущей кости хватит для имплантации, закрывали костное окно мембраной Evolution. При немедленной имплантации со стороны альвеолярной дуги формировали ложа для имплантатов и устанавливали их.
Ремоделирование всего биоматериала зависело от количества собственной кости и введенного материала. Исследование биоптата биоматериала, взятого к концу 5—6-го мес., при отсроченной имплантации показало наличие плотной неструктурированной ткани. У 14 больных окончательной минерализации материала через 12—18 мес. не происходило. Вместе с тем функционирование имплантатов было хорошим.
Из 615 установленных имплантатов 98,5 % функционировали от 2 до 4 лет, 9 были удалены через 2—3 года в связи с периимплантитом. У пациентов IV—VI групп при вмешательствах использовали материал mp3 OsteoBiol, как наиболее адаптированный для синус-лифтинга.
Проведенный нами сравнительный анализ двухэтапной и одноэтапной операций позволяет рекомендовать одновременную аугментацию кости и имплантацию.
Для выбора каждого вида вмешательства и оперативного доступа был создан алгоритм в зависимости от размеров, локализации, степени атрофии верхней челюсти, близости дна верхнечелюстной пазухи, окклюзионного взаимоотношения челюстей.
Все используемые нами биоматериалы были эффективны. Следует рекомендовать их сочетание, особенно с аутокостью. Для выбора метода аугментации на верхней челюсти очень важна комплексная диагностика. И при поднятии дна верхнечелюстной пазухи, и при трансплантации необходимо создание трехмерной математической виртуальной модели по РКТ.
Читайте также:
