Признаки ТЭЛА (тромбоэмболии легочной артерии, острого легочного сердца) на ЭКГ
Обновлено: 04.05.2024
Признаки ТЭЛА на ЭКГ. Проявления тромбоэмболии легочных артерий
При ТЭЛА на ЭКГ характерным является сочетание одновременно возникающих однонаправленных изменений в отведениях III (иногда и aVF), отражающих поражение задненижнего отдела МЖП, и в правых грудных отведениях V1 - V3 (особенно в V1 , иногда и V4) вследствие поражения переднеперегородочной области. Ряд изменений ЭКГ в этих отведениях и их сочетания часто наблюдаются при ТЭЛА. По данным П. М. Злочевского, в 77% случаев ТЭЛА.
Еще McGinn S. и White P. описали ЭКГ синдром SIQIII при возникновении клинической картины тромбоэмболии легочной артерии. Мы считаем, что в настоящее время этот синдром точнее следует обозначать RSI и QRIII т. к. одновременно с появлением SI исчезает Q1 и комплекс QRS1 приобретает форму RS (зубец S увеличивается и в отведениях aVL, V5, V6), а в III отведении появление Q сопровождается исчезновением S и увеличением амплитуды R (QRIII). Тем более, что на фоне прогрессирования тяжести острого легочного сердца (ОЛС) QIII уменьшается, a RIII увеличивается.
Появление формы RSI и QRIII и особенно увеличение в динамике амплитуды позднего RIII характерно для блокады левой задней ветви пучка Гиса. Последняя развивается, вероятно, в связи с поражением задненижнего отдела МЖП.
С этим же трансмуральным повреждением МЖП связано и смещение вверх от изоэлектрической линии сегмента RS - ТIII (иногда RS - ТaVF) и реципрокное смещение вниз от изолинии сегмента RS - ТI, aVL. Нередко имеется также отрицательный зубец ТIII(aVF). Такие изменения QRST, как правило, отсутствуют по II отведении, т. к. остается интактной заднебоковая стенка ЛЖ.

В этот же острейший период ТЭЛА в большинстве случаев на ЭКГ наблюдает смещение вверх от изолинии сегмента RS - Т в правых грудных отведениях, особенно выраженное в отведении V1 и нередко появление отрицательного зубца TV1-V3(V4). Что отражает наличие трансмурального повреждения переднего отдела МЖП. Реципрокным изменением является смещение вниз от изолинии сегмента RS - TV5,V6(V4).
В связи с поражением переднего отдела МЖП и правого желудочка приблизительно у 1/3 больных ТЭЛА регистрируется неполная или полная блокада правой ветви пучка Гиса. Это нарушение внутрижелудочковой проводимости весьма специфично и имеет при ТЭЛА свои особенности, отличающиеся от БПВ пучка Гиса при инфаркте миокарда. Во-первых, для ТЭЛА характерно быстрое, но поэтапное нарастание правой блокады в течение десятков минут — часов — 1 — 2 суток острого периода. И такое же быстрое в течение 1 — 2 суток исчезновение БПВ при улучшении состояния больного.
Нередко неполная блокада правой ветви при прогрессировании ТЭЛА дает увеличение SI и RV1, но так и не достигает параметров полной блокады правой ветви. В других случаях рано появившаяся полная БПВ при прогрессировании ТЭЛА дает еще большее уширение QRS. При очень большом уширении QRS (RV1) иногда происходит нормализация изменений сегмента RS-T . Во-вторых, для ТЭЛА весьма характерно сочетание блокады правой ветви с блокадой левой задней ветви пучка Гиса (при инфаркте миокарда чаще с блокадой левой передней ветви). Обе блокады нередко неполные.
Перечисленные изменения ЭКГ в остром периоде ТЭЛА дают разную динамику в зависимости от течения болезни. При ухудшении состояния, нарастании проявлений острого легочного сердца на ЭКГ углубляется и, нередко, расширяется зубец SI,aVL,V6, увеличивается амплитуда и/или ширина зубца RIII (уменьшается QIII), а при БПВ, зубца R-r. Еще более часто увеличивается смещение вверх сегмента RS - ТIII или/и сегмента RS - TV1,V2 и смещение вниз сегмента RS - TI,aVL,V5,V6. Иногда уменьшается глубина зубца ТIII,V1-V3.
Cлучай ТЭЛА у пациента с генетической коагулопатией

Тромбоэмболия лёгочной артерии (ТЭЛА) — заболевание с высокой летальностью, что обусловлено в числе прочего многообразием симптоматики. Полиморфизм клинической картины ТЭЛА приводит к частым ошибкам в диагностике. Ситуация осложняется и тем, что с данной патологией может столкнуться врач любой специальности: терапевт, гинеколог, хирург, травматолог, онколог, что подчёркивает важность детального изучения принципов диагностики и лечения ТЭЛА практическими врачами. Однако несмотря на многообразие клинических симптомов манифестации ТЭЛА, доминирующим симптомокомплексом является одышка. В связи с жалобами респираторного характера пациенты чаще всего сначала обращаются к терапевту.
Представлен клинический случай рецидивирующей тромбоэмболии лёгочной артерии у молодого пациента с наследственной тромбофилией. Рассмотрены особенности клинической симптоматики ТЭЛА и сложности диагностического пути в терапевтической практике. Проанализированы причины поздней диагностики ТЭЛА.
Жалобы
Впервые пациент отметил появление сухого кашля и одышки смешанного характера при занятии горнолыжным спортом.
Анамнез
Симптомы заболевания появились в апреле 2014 года во время спортивных нагрузок. Связав симптомы с охлаждением, пациент обратился к терапевту по месту жительства. Без дополнительных обследований был установлен диагноз ОРИ, пациент получал лечение н естероидными противовоспалительными препаратами ( НПВС) без значительного эффекта.
При повторном обращении к терапевту в связи с кашлем и одышкой через месяц был установлен диагноз "бронхиальная астма", назначено лечение ингаляционными бронходилятаторами (Форадил, Вентолин по требованию) амбулаторно. Спирометрия (исследование функции внешнего дыхания) в тот период не проводилась, диагноз был установлен клинически.
В течение следующих двух месяцев на фоне лечения нарастала одышка, кашель сохранялся. Пациент самостоятельно прекратил применение ингаляционных препаратов из-за отсутствия положительного эффекта. В этот период начал испытывать ограничения в физических нагрузках прежней интенсивности, однако за медицинской помощью не обращался.
27.08.2014 пациент обратился в частный медицинский центр в связи с усилением интенсивности вышеуказанных жалоб, значимым снижением толерантности к физической нагрузке (ТФН). Проведено исследование функции внешнего дыхания, выявлена умеренная обструкция бронхов:
- объём форсированного выдоха за первую секунду 76 % (норма — более 85 %);
- индекс Тиффно — индекс наличия или отсутствия нарушений бронхиальной проходимости — 80 % (норма).
При проведении пробы с бронхолитиком значимой динамики не получено. По результатам посева мокроты (27.08.14) обнаружен обильный рост условно-патогенных микроорганизмов Neisseria subflava, Streptococcus viridans и умеренный рост Serratia marcescens.
По результатам обследования установлен диагноз "хронический обструктивный бронхит этиологии Serratia marcescens”. Назначено:
- антибактериальная терапия цефалоспорином перорально;
- ингаляции фиксированной комбинацией ингаляционного кортикостероида (иГКС) и бета-агониста продлённого действия (БАПД) симбикорт 160/4,5 мкг;
- бронхолитик короткого действия Беродуал 2 раза в день.
В течение августа-сентября 2014 года пациент отметил критическое снижение ТФН: возникновение одышки при минимальной физической нагрузке и значительную общую слабость.
В октябре 2014 года пациент вновь обратился к участковому терапевту, где был установлен диагноз "Вегето-сосудистая дистония по гипертензивному типу. Бронхиальная астма лёгкого течения, обострение". Рекомендовано продолжить приём иГКС и БАПД, к лечению добавлен приём бета-адреноблокаторов. Впервые с момента первичного обращения пациенту было назначено проведение электрокардиографии (ЭКГ) и эхокардиографии (ЭХОКГ) в плановом порядке.
- увеличение размера правого желудочка до 37 мм.;
- трикуспидальная регургитация (обратное движение крови из правого желудочка в правое предсердие) III степени;
- систолическое давление в правом желудочке 103 мм рт ст. при норме 25 мм рт. ст.;
- объём, систолическая и диастолическая функции левого желудочка не были нарушены;
- фракция выброса (объём крови, выталкиваемой левым желудочком в момент его сокращения в просвет аорты) 71 %, что является нормой.
Хронических заболеваний пациент не отмечал. Туберкулёз, вирусные гепатиты не переносил. Операции не переносил. Получал травмы:
- 1999 г. — вывих правого локтевого сустава;
- 2001 г. — перелом правого лучезапястного сустава;
- 2003 г. — разрыв передней крестообразной связки правого коленного сустава;
- 2012 г. — перелом проксимальной фланги I пальца правой кисти.
Обследование
- Общее состояние удовлетворительное,
- Тахипноэ (учащённое поверхностное дыхание) до 24 в минуту и тахикардия в покое до 97 ударов в минуту.
- Артериальное давление 110/70 мм рт.ст.
- Дыхание везикулярное (норма), хрипов нет.
- Тоны сердца приглушены. Акцент второго тона над лёгочной артерий. Второй тон образуется во время расслабления сердца после короткой паузы.
- Живот мягкий, безболезненный. Симптом Пастернацкого отрицателен симметрично, то есть при лёгком поколачивании в поясничной области пациент не чувствует боли. Положительный симптом Пастернацкого является признаком болезни почек.
В стационаре проведена компьютерная томография органов грудной клетки с контрастированием лёгочной артерии и её ветвей для исключения ТЭЛА.
- Выявлен участок снижения пневматизации (воздушности) в прикорневой зоне правого лёгкого по типу матового стекла, чётко ограниченный от нормальной ткани междольковым интерстицием (промежутком). Размер участка 44 х 20 х 24 мм.
- В 1 и 2 сегментах левого лёгкого и во 2 сегменте правого лёгкого — участки снижения пневматизации ткани по типу матового стекла большего диаметра, но меньшей интенсивности.
- В просвете ветвей лёгочной артерии — множественные пристеночные и обтурирующие (которые закупоривают ветви артерии) дефекты контрастирования.
- Справа дефекты в сегментарных артериях 1, 2, 3, 4 и 8 сегментов, а также в субсегментарных артериях 10 сегмента, обтурация (закупорка) субсегментарных артерий 10 сегмента.
- Слева дефекты в сегментарных артериях 1, 2, 3, 6, 9 и 10 сегментов
У пациента выявлен повышенный уровень D-димера (показателя тромбообразования): 1865 нг/мл (норма — до 500 нг/мл).
При компрессионной ультрасонографии вен нижних конечностей данных за тромбоз поверхностных и глубоких вен не получено.
- Синусовый ритм с частотой сердечных сокращений (ЧСС) 100 в минуту.
- Отклонение электрической оси сердца вправо (один из критериев патологии сердца).
- Признаки перегрузки правого желудочка.
Диагноз
- Внегоспитальная двухсторонняя инфарктная пневмония справа верхней и средней доли, слева верхней доли на фоне тромбоэмболии в мелкие и средние ветви лёгочной артерии из невыявленного источника.
- Дыхательная недостаточность II степени.
Лечение
С учётом стабильности гемодинамики и отсутствия признаков высокого риска тромболизис (растворение тромбов в сосудах) пациенту не проводился, что не противоречит действующим рекомендациям.
- Антикоагулянтная терапия (способствует более медленному свёртыванию крови и препятствует образованию тромбов): гепарин в дозе 1000 МЕ/час с последующим переходом на антикоагулянты непрямого действия — варфарин.
- Чтобы восстановить параметры сердца и для профилактики прогрессирования лёгочной гипертензии, назначена небольшая доза ингибитора ангиотензинпревращающего фермента (эналаприл 2,5 мг/сутки).
30.10.14 после проведённого лечения на контрольных томограммах сохраняются дефекты в нижнедолевых ветвях обоих лёгких протяжённостью 15 мм, слева они распространяются в сегментарные ветви 9 и 10 сегментов. Справа сохраняются дефекты сегментарных ветвей 1 и 2 сегментов.
В паренхиме (ткани) лёгких очаговые и инфильтративные изменения не определяются. По настоянию родственников пациент с незначительной положительной динамикой был переведён в пульмонологическое отделение ГКБ № 33 г. Екатеринбурга. В рамках этой госпитализации пациенту была проведена тромболитическая терапия стрептокиназой, а также замена варфарина на ривароксабан.
После выписки из ГКБ № 33 пациент был направлен в Новосибирск для решения вопроса о хирургическом лечении в условиях научно-исследовательского института (НИИ) патологии кровообращения имени Мешалкина.
13.01.15 при перфузионно-вентиляционной синциографии лёгких (ПВСЛ) выявлены сегментарные дефекты перфузии ( сниженный захват радиофармпрепарата миокардом) в бассейнах левой и правой лёгочной артерии, дефекты вентиляции не выявлены.
27.01.15 проведена тромбэндартерэктомия (удаление атеросклеротических бляшек и восстановление проходимости сосудов) из ветвей лёгочной артерии.
Пациент продолжает регулярный приём ривароксабана 20 мг 1 раз в сутки. Для коррекции лёгочной гипертензии принимал силденафил 20 мг 3 раза в сутки в течение 1 месяца, затем илопрост (Вентавис) 5 мг 6 раз в сутки под контролем артериального давления в течение 1 месяца (отмена по экономическим причинам).
17.02.15 при исследовании маркеров тромбофилии в МАУ "Клинико-диагностический центр" выявлен полиморфизм (многообразие) гена ингибитора активатора плазминогена I (PAI I) — 4G/4G, гена рецепторов тромбоцитов ITGA2 (C/T) и ITGB3 (С/С). То есть патология пациента связана с генетической мутацией, которая передалась ему от одного из родителей.
22.07.15 при контрольной оценке состояния внутрисердечной гемодинамики на ЭХОКГ выявлена значимая положительная динамика в виде уменьшения размеров правых камер сердца, снижения давления в лёгочной артерии до 41 мм рт. ст., нормализации формы потока в лёгочных артериях.
Клинически состояние пациента также улучшилось: уменьшилась одышка и слабость, пациент вернулся к умеренной физической активности и к труду (сидячая работа за компьютером). Качество жизни и прогноз этого пациента улучшились благодаря предпринятым усилиям врачей после постановки диагноза.
Заключение
Длительный период от момента первичного обращения (апрель 2014) до постановки диагноза (октябрь 2014) повлияли на течение заболевания и произошедшие изменения внутрисердечной и пульмональной гемодинамики, а также на прогноз для жизни молодого пациента.
"Маски" ТЭЛА разнообразны. Низкая настороженность врачей в отношении этого заболевания в данном клиническом случае была обусловлена, по всей видимости, отсутствием традиционных факторов риска: курения, ожирения, сахарного диабета, варикозной болезни или тромбофлебита, малоподвижности.
В сложных клинических случаях у пациентов молодого возраста без явных факторов риска венозных тромбоэмболий, своевременное проведение таких доступных неинвазивных методов диагностики как ЭКГ и ЭХОКГ позволит заподозрить ТЭЛА.
Признаки ТЭЛА (тромбоэмболии легочной артерии, острого легочного сердца) на ЭКГ
Изменение ЭКГ на фоне ТЭЛА. Дифференциация ЭКГ при ТЭЛА
Эволюция ЭКГ при улучшении состояния больного ТЭЛА по стадиям впервые была описана П. М. Злачевским (1964). Она выражается быстрым уменьшением смещения вверх сегмента RS - ТIII,aVF,V1-V3. до полной его нормализации в течение 2 — 7 суток болезни, (соответственно исчезает и реципрокное смещение вниз сегмента RS - ТI,aVL,V5,V6). Одновременно происходит углубление зубца ТIII,aVF,V1-V3(V4). Затем исчезает синдром SI QIII. В дальнейшем в течение 2 — 4 недель уменьшается глубина зубца Т, который к концу этого периода становится положительным. Как было сказано выше (наши наблюдения), блокада правой ветви пучка Гиса исчезает в первые же дни улучшения состояния, одновременно с нормализацией положения сегмента RS - Т.
При тромбоэмболии мелких ветвей легочной артерии на ЭКГ могут появиться лишь синдром SIQIII и отрицательный зубец ТIII,V1-V3(aVF). И здесь одновременные одинаковые изменения в задненижней и переднеперегородочной областях. Следует отметить, что как раз в некоторых из таких случаев зубец QIII может быть глубоким и широким, а поздний зубец rIII — невысоким. Это, вероятно, обусловлено тем, что до ТЭЛА имело место отклонение электрической оси сердца влево (rSIII), а степень блокады левой задней ветви пучка Гиса невелика. Соответственно исчезает начальный rIII, a SIII существенно не уменьшается, превращаясь вместе с начальным qIII в глубокий и широкий зубец QIII.
Во всех остальных случаях ТЭЛА зубец QIII выражен, но узкий в противоположность уширенному QIII при задненижнем инфаркте миокарда.
Таким образом, основными ЭКГ признаками, позволяющими дифференцировать ТЭЛА и инфаркт задненижней стенки левого желудочка, являются: 1) однонаправленное смещение сегмента RS - Т вверх в III и правых трудный отведениях; 2) инверсия зубца Т также одновременно в III, aVF и правых грудных отведениях; 3) нормальная ширина зубца QIII при наличии выраженных смещений вверх сегмента RS - ТIII,V1,V2; 4) поэтапное увеличение степени блокады правой ветви пучка Гиса. Остальные признаки, такие как отсутствие увеличенного QII, подъема сегмента RS - Т и отрицательного Т_ и сочетание блокады левой задней (RSI, QRIII) и правой ветвей пучка Гиса могут наблюдаться и при задненижнем инфаркте миокарда, хотя очень характерны для ТЭЛА. При ТЭЛА, особенно рецидивирующей, могут увеличиваться зубцы РII,III, aVF как признак острой перегрузки правого предсердия.
В острый период ТЭЛА могут наблюдаться пароксизмы мерцательной аритмии и тахикардии, экстрасистолия и полная или неполная А - V блокада.
Часть описанных ЭКГ симптомов могут наблюдаться и в других случаях острого легочного сердца (тяжелые пневмонии, спонтанный пневмоторакс), но реже и они менее выражены.
• ТЭЛА вызывает острую перегрузку правого сердца, которая, однако, не обусловлена первичной патологией сердца.
• Для острой ТЭЛА характерен синдром МакГинна-Уайта, при котором отмечается сочетание SI-QIII и депрессия сегмента ST в отведении V1 с подъемом сегмента ST и отрицательной терминальной частью зубца Т в отведении III, причем в отведении III регистрируется большой зубец Q.
• К другим изменениям, выявляемым на ЭКГ при ТЭЛА, относятся неполная или полная блокада ПНПГ, высокий зубец R в отведении V1 и глубокий отрицательный зубец Т в грудных отведениях.
• Серьезные нарушения ритма, например, групповые желудочковые экстрасистолы или желудочковая тахикардия, регистрируются в тяжелых случаях, обычно в терминальной стадии.
При ТЭЛА возникает внезапная перегрузка правых отделов сердца (острое легочное сердце), которая, однако, не связана с первичным заболеванием сердца, например поражением клапанов. Наиболее частой причиной ТЭЛА бывает тромбоз глубоких вен, например в послеоперационном периоде, после тяжелых родов, а также передозировка диуретиков.
ЭКГ-изменения характерны для ТЭЛА и имеют диагностическое значение при своевременной регистрации ЭКГ. Поскольку ТЭЛА при фульминантной форме представляет непосредственную угрозу жизни больного и без лечения обычно приводит к смерти, к изменениям ЭКГ следует отнестись очень внимательно.
На ЭКГ, регистрируемой сразу после появления клинической картины острой ТЭЛА, отмечается так называемой синдром МакГинна-Уайта. Это важный признак острой ТЭЛА. Для него характерно сочетание SI-QIII, которое соответствует повороту электрической оси сердца кзади. В отведении I при этом регистрируется глубокий зубец S, а в отведении III - большой (т.е. глубокий и уширенный) зубец Q.
Кроме того, для ТЭЛА характерны также следующие важные изменения. В отведении I, помимо глубокого зубца S, регистрируется депрессия сегмента ST. При блокаде ПНПГ, когда в отведении I также регистрируется глубокий зубец S, такая депрессия ST не наблюдается. В то же время в отведении III, наряду с большим зубцом Q, регистрируются подъем сегмента ST, отрицательная терминальная часть зубца Т.
Большой зубец Q может стать причиной ошибочной диагностики ИМ задней стенки. В отведении aVL изменения ЭКГ часто бывают такими же, как в отведении I. Описанные изменения известны как синдром МакГинна-Уайта. Cиндром МакГинна-Уайта является характерной особенностью острой ТЭЛА. Однако его выявляют не всегда, так как он обычно бывает преходящим и уже через несколько часов может исчезнуть.
При острой ТЭЛА возможны также другие изолированные изменения: неполная или полная блокада ПНПГ, признаки гипертрофии правого желудочка (ПЖ) (например, высокий зубец R или R' в отведении V1), позднее появляются также остроконечный отрицательный зубец Т с депрессией сегмента ST в отведениях V1-V4, иногда даже в отведении V6.
Известны также случаи, когда, несмотря на то, что диагноз ТЭЛА не вызывал сомнений, на ЭКГ внезапно появлялись признаки, соответствующие правому типу, правопредсердный зубец Р, иногда синусовая тахикардия без соответствующих изменений. Эти изменения быстро исчезают при улучшении клинического состояния больного.
Серьезные нарушения ритма сердца, такие как групповые желудочковые экстрасистолы и желудочковая тахикардия или фибрилляция желудочков, часто появляются в терминальной стадии фульминантной ТЭЛА.
Особенности ЭКГ при ТЭЛА:
• Сочетание SI-QIII, подъем сегмента ST и большой зубец Q в отведении I
• Блокада правой ножки пучка Гиса (ПНПГ)
• Признаки гипертрофии ПЖ
• Отрицательный зубец Т в отведениях V1-V4
• Нарушения ритма сердца (синусовая тахикардия)

Острая ТЭЛА.
Синусовая тахикардия с частотой сокращений желудочков 150 ударов в минуту.
Сочетание SI-QIII, депрессия сегмента ST в отведении I, большой зубец Q и подъем сегмента ST и отрицательная терминальная часть зубца Т в отведении III представляют собой синдром МакГинна-Уайта.
Инфаркта миокарда (ИМ) задней стенки нет.
Учебное видео ЭКГ при миокардите, перикардите и ТЭЛА
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Легочная эмболия с упоминанием об остром легочном сердце (I26.0)
Острая правожелудочковая недостаточность (острое легочное сердце) характеризуется острым расширением сердца и легочной артерии, выраженной гипертензией в них, снижением сократительной функции правых отделов сердца, нарушаем диффузии газов в легких и гипоксемией, застоем в большом круге кровообращения.
Диагностика острого легочного сердца основывается на быстрой оценке клинической ситуации, использовании в целях экспресс-информации ЭКГ и рентгенографии, зондирования правых отделов сердца и легочной артерии с последующей селективной ангиопульмонографией, изучении газового состава артериальной крови.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной

13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Этиология и патогенез
Наиболее частой причиной развития острой правожелудочковой недостаточности является массивная тромбоэмболия легочной артерии (ТЭЛА) и ее ветвей.
Патогенез острого легочного сердца (на фоне ТЭЛА).
В формировании ОЛС участвуют два патогенетических механизма:
«Механическая» обструкция сосудистого русла возникает вследствие обширной обструкции артериального русла легких (на 40–50%, что соответствует включению в патологический процесс 2–3 ветвей легочной артерии), что увеличивает общее легочное сосудистое сопротивление (ОЛСС). Увеличение ОЛСС сопровождается повышени-ем давления в легочной артерии, препятствующей выбросу крови из правого желудоч-ка, уменьшению наполнения левого желудочка, что суммарно приводит к снижению минутного объема крови и падению артериального давления (АД).
Гуморальные нарушения, возникающие в первые часы после обструкции сосудистого русла, в результате выброса биологически активных субстанций (серотонина, простагландинов, катехоламинов, выделение конвертазы, ангиотензинпревращающего фермента, гистамин), приводят к рефлекторному сужению мелких ветвей легочной артерии (генерализованная гипертоническая реакция легочных артерий), что еще больше увеличивает ОЛСС.
Первые часы после ТЭЛА характеризуются особенно высокой легочной артериальной гипертензией, быстро приводящей к перенапряжению правого желудочка, его дилатации и декомпенсации.
Эпидемиология
ТЭЛА — очень распространённая патология; её диагностируют у 23-220 человек из 100 000 в год. Смертность вследствие ТЭЛА составляет 10-20%. У 40-70% больных лёгочную эмболию не диагностируют. ТЭЛА является третьей по частоте причиной смерти от сердечно-сосудистых заболеваний после инфаркта миокарда и инсульта.
Факторы и группы риска

С целью более адекватной диагностики ТЭЛА были предложены различные шкалы для подтверждения вероятности ее развития. Одной из наиболее используемых из этих шкал был Женевский счет клинической вероятности ТЭЛА. В данной шкале все факторы риска развития ТЭЛА распределялись по баллам, а суммарное количество баллов говорило о величине вероятности развития ТЭЛА у конкретного пациента.

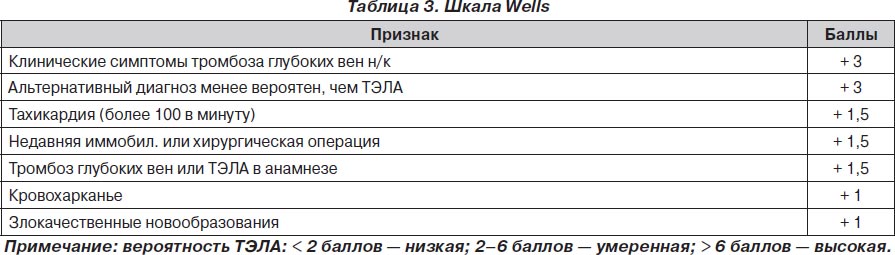
Наиболее показательным было сравнение Женевского счета и счета Wells, так как они оказались самыми прогностически точными подсчетами в диагностике ТЭЛА. Сравнение этих двух таблиц показало, что при низкой (6 против 9 %) и средней (23 против 26 %) вероятности развития ТЭЛА данные шкалы риска не различались. При диагностике с высокой вероятностью развития ТЭЛА Женевский счет превосходил счет Wells почти в два раза - 49 против 76 %.
Клиническая картина
Клинические критерии диагностики
- одышка, возникшая или усилившаяся внезапно; - появление в груди острой боли, напоминающей стенокардию в момент эмболии и усиливающейся при дыхании и кашле при плеврите; - бледность с пепельным оттенком кожи, реже цианоз; - тахикардия (частота сердечных сокращений более 100 в 1 минуту), возможно возникновение нарушений сердечного ритма в форме экстрасистолии, реже мерцательной аритмии; - артериальная гипотензия вплоть до коллапса; - симптомы гипоксии миокарда; - церебральные расстройства (психомоторное возбуждение, очаговые поражения мозга, связанные с кровоизлияниями, явления отека мозга, полиневрит, обморок, судороги, кома);
Cимптомы, течение
Начало заболевания, как правило, острое. Клиническая картина зависит от характера основного процесса, степени поражения легочных сосудов и выраженности дыхательной недостаточности. Одним из характерных симптомов ТЭЛА и острого легочного сердца является внезапное появление одышки. Возникает также резкая кинжальная боль за грудиной, как при инфаркте миокарда. Кровохарканье и боль в груди как признаки развития инфаркта легкого вначале появляются редко. Головокружение, тошнота, рвота, потеря сознания, судороги — признаки циркуляторной гипоксии мозга и в общем не патогномоничны для ТЭЛА. При объективном обследовании нередко отмечаются признаки кардиогенного шока со снижением артериального давления, симптомами гипоперфузии периферических тканей, цианоз, вздутие шейных вен (повышение венозного давления), возможно быстрое набухание и болезненность печени, во втором и третьем межреберье слева усиленная пульсация. При аускультации над легочной артерией 2-й тон усиливается, появляется систолический, а иногда и диастолический шум; у мечевидного отростка нередко выслушивается ритм галопа.
Диагностика
Электрокардиографическая диагностика ОЛС при ТЭЛА основывается на характерных для него признаках перегрузки правых отделов сердца :
– переходная зона в грудных отведениях смещается влево (что соответствует по-вороту сердца вокруг продольной оси по часовой стрелке),
– увеличивается амплитуда зубцов R (или появляются зубцы R') в отведениях aVR, V, и зубцов S в левых грудных отведениях,
– зубец Р в отведениях II и III становится высоким, иногда заостренным (так называемая Р-pulmonale), возрастает амплитуда его положительной фазы в отведении V1.
Рентгенография органов грудной клетки
Характерные рентгенологические симптомы в начале заболевания отсутствуют. В последующем может определяться расширение ствола легочной артерии, увеличение правого желудочка, выпячивание правой дуги и верхней полой вены. При ТЭЛА — рентгенологическая картина обтурации крупных ветвей. Рентгенологические симптомы обтурации крупных ветвей легочной артерии без развития инфаркта легкого:
1) выбухание легочного конуса и расширение тени сердца вправо за счет правого предсердия;
2) резкое расширение корня легкого (реже двустороннее), его обрубленность, деформация, фрагментация;
3) ампутация на уровне устья долевой артерии с регионарным исчезновением или ослаблением сосудистого рисунка;
4) локальное просветление дисковидных ателектазов в легких;
5) высокое стояние диафрагмы на стороне поражения.
В диагностике степени выраженности правожелудочковой сердечной недостаточности первостепенное значение придается инвазивным методам исследования гемодинамики с зондированием правых отделов сердца, легочной артерии и с последующей артериографией легких. В начале заболевания имеется прямая зависимость между объемом поражения сосудов легких и внутрисердечным давлением. Центральное венозное давление также возрастает и превышает нормальный уровень 0,7—0,9 кПа (5—7 мм рт. ст.) в 1,5—2, а то и в 3 раза. Систолическое давление в правом желудочке и легочной артерии повышается до 5,3— 8 кПа (40—60 мм рт. ст.), возрастает также ДДЛА (до 20—24 ми рт. ст.), в то время как давление «заклинивания» в легочных капиллярах остается нормальным (1,1—1,5 кПа — 8—11 мм рт. ст.). Такие различия в уровне давления в разных участках сосудов малого круга кровообращения (особенно между ДДЛА и давлением «заклинивания») являются важными диагностическими критериями ТЭЛА. По мере прогрессирования сердечной недостаточности систолическое давление в правых отделах сердца и легочной артерии снижается, наряду с этим уменьшается и сердечный выброс. В случаях же быстрого лизироваиия сгустка и восстановления проходимости по артериальному руслу легочная гипертензия также уменьшается, однако при этом сердечный выброс возрастает.
У больных с острой правожелудочковой недостаточностью снижается р02 артериальной крови ниже 10,7 кПа (80 мм рт. ст.). Немаловажное значение в диагностике ТЭЛА приобретает сравнительное определение р02 артериальной крови при дыхании атмосферным воздухом и 100 % кислородом в течение 30 мин. Снижение р02 в артериальной крови менее 8,7 кПа (65 мм рт. ст.) и отсутствие его значительного повышения при дыхании 100% кислородом (в норме до 40—53 кПа — 300—400 мм рт. ст.) с большой вероятностью указывает на ТЭЛА.
Лабораторная диагностика
При ОЛС изменения в ОАК развиться не успевают и обусловлены основной патологией, приведшей к развитию ОЛС, или осложнениями ТЭЛА:
Читайте также:
- Лечение апластической анемии - пересадка костного мозга
- Сухотка спинного мозга. Боли при опухолях спинного мозга.
- Периферическая полиневропатия при отравлении - признаки, причины
- Доброкачественные опухоли щитовидной железы. Фолликулярный рак щитовидной железы.
- Косоглазие при параличе четвертого (IV) черепного нерва. Двусторонний паралич поднимателей и синдром Дуэйна
