Переходно-клеточный рак нос. Аденокарцинома носовых пазух.
Обновлено: 01.05.2024
Переходно-клеточный рак нос. Аденокарцинома носовых пазух.
Переходно-клеточный рак (плоскоклеточный неороговевающий рак, ни линдроклеточный рак, рак респираторного эпителия) — злокачественная опухоль эпителия шнейдеровой мембраны. Встречается в полости носа, его синусах и в области носоглотки. Гистологически построен из комплексов и тяжей многослойного плоского эпителия переходного тина с резко выраженным базальным слоем, призматические клетки которого нередко располага ются частоколом. Могут встречаться участки плоскоклеточной дифферениировки. а также дифференцировки в цилиндрический эпителий с явлениями слизеобразования. Переходно-клеточный рак иногда развивается на основе малигнизации переходно-клеточной папилломы. Отличается быстрым ростом, ранним и распространенным метастазированием как в регионарные, так и в отдаленные лимфатические узлы, а также в различные органы. Переходио-клеточному раку свойственна высокая радиочувствительность.
Аденокарцинома рак железистого строения может встречаться в лю бом участке слизистой оболочки носа и придаточных пазyx, однако излюбленная локализация задневерхние отдели полости носа и клетки решетчатого лабиринта. Аденокарциному различают в зависимости от степени дифференцировки и способности к образованию слизистой секрета. Высокодифференцированная неметастазирующая аденокарцииома чрезвычайно близка к деструи рующей аденоме. Она сохраняет ацинарно тубулярное строение с минимальными признаками клеточного атипична отличаясь от аденомы признаками инфильтративного роста и выраженной местной деструкцией костных стенок. В отличие от плоскоклеточного рака адекокарцинома растет экзофитно, выполняя соответствующую анатомическую полость, поэтому клинические симптомы тканевой деструкции появляются сравнительно поздно. Менее дифференцированные аденокарциномы могут быть представлены ацинарными, тубулярными и сосочковыми структурами, выстланными цилиндрическим или кубическим эпителием с выраженным клеточным атипизмом и высокой митотической активностью. Они обладают выраженным инфильтративным деструируюшим ростом, рано проникают в глазницу и полость черепа, могут давать отдаленные гематогенные метастазы.
Слизистая адекокарцинома характеризуется высокой продукцией раковых клеток слизистого секрета с образованием слизистых «озер» и наличием перстневидных клеток. Гистологически напоминает слизистый рак органов желудочно-кишечного тракта.
Аденокистозный рак (цилиидрома, адеиомиоэпнтелиома, базалоидная карцинома) — одна из наиболее часто встречающихся злокачественных железистых опухолей верхних дыхательных путей. Макроскопически нередко имеет вид мягкого полипа на широком основании. Происходит из эпителия протоков слизисто-белковых желез слизистой оболочки носа и придаточных пазух и является аналогом аденокистозного рака больших слюнных желез и малых слюнных желез глотки. Гистологически выявляют мелкие, гиперхромные опухолевые клетки, образующие тяжи и комплексы, которые напоминают протоковые и ацинарные структуры и придают опухоли криброзный, трабекулярный или кружевной вид. Протоковые структуры содержат эозииофильный ШИК-положительный материал, напоминающий гиалиновые цилиндры почечных канальцев. В строме, окружающей эпителиальные структуры, часто обнаруживаются признаки гиалиноза. Опухоль отличается большой склонностью к инвазивному росту с периневральным распространением, метастазирует.

Мукоэпидермоидный рак. В структуре этой опухоли в разных соотношениях сочетаются признаки аденокарциномы н участки плоскоклеточной дифференцировки. Происхождение мукоэпидермоидного рака в области носа и придаточных пазух связывают с покровным респираторным эпителием и дистальными отделами выводных протоков желез. Рак рассматривают как результат дивергентной днфференцировки базальных клеток этого типа эпителия. Гистологически в опухоли часто встречают участки эпителия переходного типа. Следует дифференцировать от озлокачествлеииой смешанной опухоли, в пользу которой свидетельствует обнаружение в строме опухоли миксоидных и хоидроидных участков.
Низкодифференцированный (анапластический) рак составляет около 1/3 рака носа и придаточных пазух Часто встречается в области носовой перегородки и носоглотки. Отличается резко выраженной катаплазией эпителиальных клеток, большой склонностью к некрозу и изъязвлению. Дифференциальный диагноз следует проводить со злокачественными лимфобластическими лимфомами и ретикулосаркомой.
Носоглоточпый (назофарикгеальный) рак выделяют в особую группу в связи с его клинико-морфологическим своеобразием. Будучи производным респираторного эпителия, выстилающего слизистую оболочку носоглотки с расположенными здесь трубными н глоточной миндалинами, эта опухоль обнаруживает тесную связь с местной лимфоидной тканью. Развивается преимущественно у лиц мужского пола и в более молодом возрасте, чем рак носа и придаточных пазух (в половине наблюдений встречается у лиц моложе 30 лет). Чаще всего возникает вблизи наружного отверстия слуховых труб (в области розенмюллеровых ямок) и растет в лимфоидной ткани трубной миндалины в глубине слизистой обилочки, длительно не изъзвляется. Может распространиться по слуховой трубе в полость среднего уха (ранним симптомом при этом является тугоухость). Реже возникает в области глоточной миндалины.
Первые метастазы дает рано в латеральные заглоточные лимфатические узлы у угла нижней челюсти затем в глубокие шейные лимфатические узлы но переднему краю грудиноключично-сосцевидной мышцы Растет по лимфатическим сосудам и перииевральным лимфатическим щелям, обусловливая раннюю неврологическую симптоматику, вызывает деструкциюкрыльев и тела клиновидной кости, проникает в основание черепа Может давать отдаленные метастазы. Выделяют несколько вариантов строения носоглоточного рака: плоскоклеточный ороговеваютий. нлоскоклеточный не ороговеваютий и недифференцированный рак. Последние 2 варианта обычно отличаются значительной инфильтрацией стромы опухоли лимфоидными элементами, что послужило основанием для термина «лимфоэпителиальный рак», хотя лимфоциты относятся к местной лимфоидной ткани. При неороговевающем варианте, который многие исследователи продолжают относить к переходно-клеточным ракам, комплексы опухолевых клеток образуют тяжи и лентовидные структуры с палисадом базальных клеток.
Эти комплексы окружены (устой лимфоидной инфильтрацией с проникновением лимфоцитов между клетками ракового эпителия. Именно к этому варианту (тип Рего) относится термин «лимфоэпителиома» . Второй вариант (тип Шминке) представлен низкодифференцированной опухолью, выполненной крупными полигональными клетками со светлой цитоплазмой и гиохромным ядром, которые образуют синтниий и с трудом просматриваются в строме лимфоидного органа, так как окружены лимфоцитами. При электронной микроскопии в лимфоэпителиальном раке обнаруживают признаки плоскоклеточной дифференцировки. Область возникновения лимфоэпителиального рака ограничена уровнем носоглотки. Рак ротоглотки носит характер эпидермоидного.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Аденома. Рак носа и придаточных пазух.
Аденома — редкая доброкачественная опухоль железистого строения. Большинство аденом носа и его придаточных пазух описано у больных старше 40 лет Локализуется в участках слизистой оболочки, наиболее богатых слизисто-белковыми железами на передних концах нижних и средних носовых раковин, заднем отделе перегородки носа, в области tuberculum septi, верхнечелюстной (гайморовой) пазухе, клетках решетчатою лабиринта. Макроскопически имеет вид небольшого выбухающего образования на широком осно вании с гладкой розовой или красной поверхностью. Микроскопически выглядит как отграниченный узелок, построенный из тубулярных. сосочковых и/или кистозных структур, содержащих слизистый секрет и выстланных цилиндрическим или кубическим эпителием. Аденомы малых размеров клинически проявляются как медленно растущие доброкачественные образования.
С увеличением размеров они приобретают характер пограничной опухоли быстро растут, выполняя полость носа и соседнего синуса, разрушают костные стенки и даже проникают в полость черепа. Часто наблюдают носовые крово течения. Этот вариант роста, известный как «деструируюшая аденома», особенно часто наблюдают при локализации опухоли на латеральных стенках носа, а также в задних его отделах и клетках решетчатого лабиринта. При этом микроскопически опухоль сохраняет структуру аденомы с экспансивным характером роста и признаками пролиферации клеток эпителия. Обладает большой склонностью к рецидивам. Некоторые исследователи относят «деструирующую аденому» к группе высокодифференцированных неметастазирующих аденокарцином.
Оксифильная аденома (онкоцитома) редкая доброкачественная опухоль железистого строения. Обнаруживается преимущественно у лиц пожилой возраста. Образована компактными комплексами и тяжами крупных клеток кубической формы с эозинофильной мелкозернистой цитоплазмой. В центре эпителиальных комплексов намечаются железистые просветы, митозы крайки редки, строма опухоли скудная. Среди компактных участков могут встречать ся тубулярные и папиллярные структуры.

Плеоморфная аденома (смешанная опухоль) наиболее частая доброкачественная опухоль сложных желез. Встречается в области ротоглотки, мягкого неба, может выявляться в полости носа и в верхнечелюстных пазухах Имеет характерную структуру двухкомпонентной опухоли. Эпителиальный компонент представлен клетками, соответствующими эпителию протоков слюнных желез и миоэпителиальным клеткам.
Мезенхимальный компонент образован фиброваскулярной тканью с участками миксоматоза, хондроидной ткани изредка очагами остеогенеза. Исгочником роста служит эпителий протоков местных альвеолярно-трубчатых желез слизистой оболочки, являющихся аналогами малых слюнных желе» ротоглотки. Опухоль длительно сохраняет доброкачественный характер, растет экспансивно в виде мягкого эластичного узла, покрытого слизистой оболочкой. Может иметь одну или несколько круп ных полостей, выполненных слизисто-серозным содержимым, макроскопически имитируя кисту. Для гистологической вернфикации опухоли в таких случаях нужно исследовать утолщенные участки стенки кисты. Малигнизация наблюдается редко.
Рак носа и придаточных пазух
Рак носа и придаточных пазух — самая частая разновидность злокачественных опухолей верхних дыхательных путей. Наблюдают одинаково часто у. Мужчин и женщин старше 40 лет, однако определенные виды рака этой области преобладают у лиц мужского пола и встречаются в более молодом возрасте. Возникновению рака обычно предшествуют диспластические изменения эпителия, лейкоплакия, дискератозы, атипические реактивные гиперплазии, а также доброкачественные опухоли — папилломы и аденомы. В ряде случаев развитие рака трудно связать с каким-либо предшествующим процессом. Встречается плоскоклеточный (эпидермоидный) и переходио-клеточный рак, адеиокарциномы, мукоэпидермоидный, аденокистозный, недифференцированный (аналластический) и лимфоэпителиальный рак. Первое место по частоте поражения занимает рак верхнечелюстных пазух и полости носа, затем следует рак решетчатого лабиринта, лобных и клиновидных пазух. Рак носа и параназальных синусов имеет большее количество гистологических вариантов строения, чем рак носоглотки.
Плоскоклеточный (эпидермоидный) рак — самая частая разновидность рака слизистой оболочки носа и его придаточных пазух. За исключением эпидермоидного рака преддверия носа, этот рак относится к метапластическому раку, т. е. развивается в участках метаплазии многорядного мерцательного эпителия в многослойный плоский. Не исключают возможность развития плоскоклеточного рака из базальных клеток покровного респираторного эпителия путем их дивергентной дифференцировки. Характеризуется теми же вариантами строения, что н плоскоклеточный ороговевающий рак других локализаций высокодиффереицированный, умеренно дифференцированный и низкодифференцированный рак. Исходной локализацией эпидермоидного рака (в ряде наблюдений) служат места слияния эмбриональных закладок — линии срастания лобного, верхнечелюстного и небного отростков (перегородка носа, область решетчатого лабиринта и носослезного протока). Первыми клиническими проявлениями рака полости носа и верхнечелюстной пазухи могут быть дакриоциститы.
Плоскоклеточный рак растет преимущественно эндофитно, вызывая деструкцию костей лицевого скелета, прорастая в глазницу и полость черепа. Дает мегастазы в регионарные лимфатические узлы (заглоточные, подчелюстные, шейные), реже встречаются отдаленные метастазы Вариантом плоскоклеточною рака является веретеноклеточный рак (псевдосаркома, плеомрфный рак), который характеризуется наличием capкомоподобных участков с выраженным клеточным полиморфизмом и атипичными митозами. При тщательном гистологическом исследовании удается найти переходы от плоскоклеточных компчексов к рассыпному веретеноклеточному типу строения. Такие переходы подтверждают эпителиальную, а не соединительнотканную природу веретеноклеточного компонента. Веретеноклеточный рак обладает выраженным инвазивным ростом, характеризуется ранним и обильным метастазированием.
Среди форм высокодифференцированного плоскоклеточyого рака выделяют бородавчатый рак, или веррукозную карциному. Для него характерен экзофитный рост с формированием остроконечных эпителиальных выростов, покрытых широким роговым слоем с признаками паракератоза. Четкая стратификация эпителиального пласта с минимальными признаками клеточной атипии отличает этот гистологический тип от других форм плоскоклеточного рака. Растет медленно, длительное время проявляя признаки локального инвазивного роста, и не дает метастазов.
а) Терминология:
1. Аббревиатура:
• Аденокистозный рак (АКР)
2. Определение:
• Слюнной тип синоназальной аденокарциномы
б) Визуализация:
• Лучший диагностический критерий:
о Плохо отграниченное объемное образование верхнечелюстной пазухи или полости носа с периневральным распространением (ПНРО)
• Локализация:
о Верхнечелюстная пазуха: 47%, полость носа: 30%, решетчатая пазуха: 11 %, сфеноидальная пазуха: 5%, решетчатая пазуха: 2%
• Размер:
о Большой (> 4 см) при обнаружении
• Морфология:
о Четкие контуры (низкая степень злокачественности) - расплывчатые контуры (высокая степень злокачественности)
1. Рекомендации по визуализации:
• Лучший метод визуализации:
о Мультипланарная МРТ с контрастом на основе гадолиния
• Выбор протокола:
о Жироподавление на постконтрастных последовательностях позволяет повысить выявляемость ПНРО
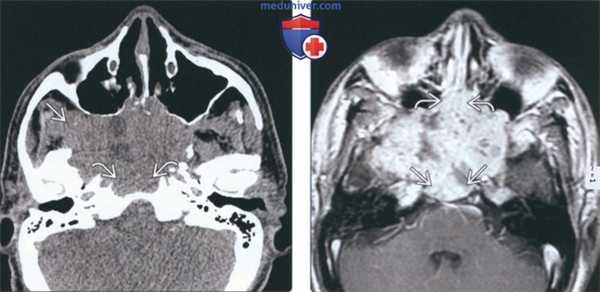
(Слева) На аксиальной КТ без КУ в сфеноидальных пазухах определяется большое мягкотканное образование неоднородной плотности, распространяющееся кнаружи в правую подвисочную ямку и кзади в скат. Картина типична для поздней стадии Т синоназального аденокистозного рака (АКР).
(Справа) На аксиальной MPT (Т1 ВИ С+) у этого же пациента определяется диффузное неоднородное контрастирование опухоли с обширной инвазией ската и распространением в полость носа.
2. КТ при аденокистозном раке носа и околоносовых пазух:
• КТ с КУ:
о Низкая степень злокачественности: солидное контрастирующееся мягкотканное образование с четкими контурами
о Большие образования высокой степени злокачественности хуже отграничены и неравномерно накапливают контраст
• КТ в костном окне:
о Опухоли низкой степени злокачественности могут приводить к ремоделированию костей
о Опухоли высокой степени злокачественности приводят к инфильтрации и выраженной деструкции костей
3. МРТ при аденокистозном раке носа и околоносовых пазух:
• Т1 ВИ:
о Сигнал низкой —промежуточной интенсивности (аналогичный мышцам)
• Т2 ВИ:
о Неоднородный промежуточный сигнал (> мышц); низкодифференцированные образования — ниже Т2 сигнал
• Т1 ВИ С+ FS:
о Диффузное контрастирование, более неравномерное в низкодифференцированных опухолях
о Утолщение и контрастное усиление ближайших нервов (особенно V2) означает ПНРО
в) Дифференциальная диагностика аденокистозного рака носа и околоносовых пазух:
1. Синоназальный плоскоклеточный рак:
• Преимущественное поражение верхнечелюстной пазухи
• Агрессивная деструкция кости
• Лучевые признаки могут быть идентичны АКР
2. Синоназальная аденокарцинома (интестинальный тип):
• Склонность к поражению решетчатых пазух
• Менее вероятно ПНРО
3. Эстезионейробластома:
• Возникает в верхних отделах полости носа
4. Недифференцированный синоназальный рак:
• Агрессивнее, чем АКР обладает более быстрым ростом
5. Злокачественная опухоль малой слюнной железы твердого неба:
• Опухоль распространяется в верхнечелюстную пазуху, а не растет из нее
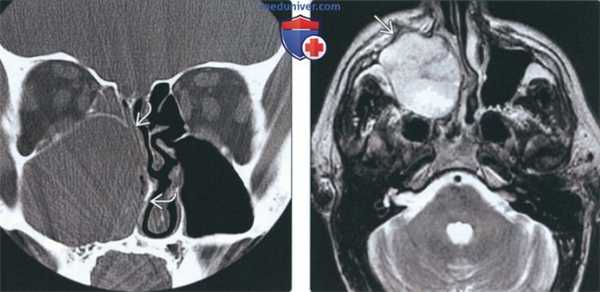
(Слева) На корональной КТ в костном окне определяется снижение пневматизации правой верхнечелюстной пазухи, обусловленное большим экспансивным АКР. Внутренняя стенка верхнечелюстной пазухи разрушена; объемное образование распространяется в полость носа. Обратите внимание на отклонение носовой перегородки влево.
(Справа) На аксиальной МРТ (Т2ВИ) у этого же пациента визуализируется объемное образование с неоднородным сигналом во всех отделах, минимально распространяющееся в предчелюстные мягкие ткани. Четкие края опухоли позволяют предположить более низкую степень злокачеавенности АКР.
г) Патология:
1. Общая характеристика:
• Сопутствующие нарушения
о Склонность к ПНРО и инвазии костей
2. Стадирование, градации, классификация аденокистозного рака носа и околоносовых пазух:
• Три гистологических типа:
о Решетчатый (52%): лучшая выживаемость
о Тубулярно-трабекулярный (20%)
о Солидный (29%): наихудший исход, выше уровень ПНРО
• Стадирование осуществляется с использованием классификации TNM:
о У большинства пациентов опухоль проявляется на стадии Т4
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Обструкция носа, боль в лице, носовое кровотечение
• Другие признаки/симптомы:
о Выделения из носа, онемение в зоне иннервации V2, отек тканей лица и области рта, анопсия, аносмия, слезотечение, язвы в области рта
2. Демография:
• Возраст:
о От раннего подросткового до 80 лет (средний: 51 год)
• Этническая принадлежность:
о Чаще заболевают люди европейского происхождения
• Эпидемиология:
о Синоназальный АКР составляет 10-25% всех АКР головы и шеи, 1% злокачественных опухолей головы и шеи, 1,3-11,5% всех злокачественных опухолей синоназальной области
3. Течение и прогноз:
• Опухоль преимущественно обнаруживается на поздних стадиях из-за задержки диагностики и наличия симптомов, имитирующих синусит
• Общая пятилетняя выживаемость: 50-86%:
о Первичные опухоли полости носа: наилучшая выживаемость; опухоли сфеноидальной пазухи: наихудшая о Уровень рецидивов не зависит от возраста или гистопатоло-гического типа
о Уровень рецидивов выше при вовлечении кости
• Поздние рецидивы могут возникать даже > 15 лет спустя после изначального лечения
• Синоназальный АКР реже дает отдаленные метастазы, чем АКР другой локализации:
о Локальный рецидив: 52%, отдаленные метастазы: 40%, регионарная лимфаденопатия: 19%
4. Лечение:
• Хирургическое (резекция) + лучевая терапия после операции
Рак носоглотки
Рак носоглотки – злокачественная опухоль носовой части глотки. Может проявляться заложенностью носа, беспричинными носовыми кровотечениями, болями в зоне носоглотки и области уха, заложенностью уха, шумом и звоном в ушах, нарушением слуха, головными болями, неврологическими расстройствами, нарушениями жевания и глотания. В процессе диагностики рака носоглотки учитывают жалобы, клиническую симптоматику, данные риноскопии, фарингоскопии, эндоскопии носоглотки, КТ, МРТ, ПЭТ-КТ, рентгенографии черепа, биопсии и других исследований. Лечение – лучевая терапия, химиотерапия, стереотаксическая хирургия, традиционные хирургические вмешательства.
Общие сведения
Рак носоглотки – злокачественная неоплазия, происходящая из эпителиальных клеток верхней части глотки. Характеризуется выраженной неравномерностью распределения среди людей разных рас. В среднем, по данным различных авторов, злокачественные новообразования носоглотки составляют от 0,25 до 3% от общего количества онкологических поражений. При этом на территории Южного Китая рак носоглотки является самой часто диагностируемой формой рака у мужчин и третьей по распространенности у женщин. Уровень заболеваемости лиц, проживающих в странах Африки и Юго-Западной Азии, а также выходцев из этих стран, эмигрировавших в США, составляет около 18%. Обычно симптомы рака носоглотки появляются в возрасте старше 50 лет. Лечение осуществляют специалисты в сфере онкологии и отоларингологии.
Причины
Причины возникновения этой патологии точно не выяснены. Факторами риска, повышающими вероятность развития рака носоглотки, являются курение, злоупотребление алкоголем, пристрастие к острой, пряной, соленой и горячей пище. Определенную роль играют хронические риносинуситы. Установлено, что данным заболеванием чаще страдают пациенты, зараженные вирусом Эпштейна-Барр. Отмечается связь рака носоглотки с ионизирующим излучением (при проживании в экологически неблагоприятных районах, предшествующей лучевой терапии или многократных радиологических исследованиях), избыточной инсоляцией и длительным профессиональным контактом с определенными токсичными веществами. Некоторые исследователи указывают на существование наследственной предрасположенности.
Классификация
С учетом особенностей гистологического строения опухоли выделяют три основных типа рака носоглотки:
- Плоскоклеточная ороговевающая карцинома.
- Дифференцированная и недифференцированная неороговевающая карцинома.
- Базалоидная карцинома.
Наряду с перечисленными новообразованиями в области носоглотки могут возникать саркомы, лимфомы и некоторые другие виды злокачественных неоплазий. Из-за неэпителиального происхождения такие опухоли не включаются в группу раков носоглотки и рассматриваются в других разделах онкологии.
В клинической практике используют четырехстадийную классификацию рака носоглотки:
- 1 стадия – выявляется локальный узел, не выходящий за пределы носоглотки.
- 2А стадия – рак носоглотки распространяется на среднюю часть глотки, в процесс могут вовлекаться полость носа, миндалины, мягкое небо и корень языка.
- 2В стадия – обнаруживаются метастазы в лимфоузлах на стороне поражения.
- 3А стадия – выявляется поражение средней части глотки и двусторонние метастазы в шейных лимфоузлах / рак носоглотки распространяется на околоносовые пазухи, отмечается одно- или двухстороннее поражение шейных лимфоузлов / опухоль прорастает зону вокруг зева, распространяется на ипсилатеральные и контрлатеральные лимфоузлы.
- 4А стадия – рак носоглотки прорастает орбиту, верхнюю челюсть и черепные нервы, обнаруживается двухстороннее поражение регионарных лимфоузлов.
- 4В стадия – выявляются метастазы в надключичных лимфоузлах.
- 4С стадия – наблюдается отдаленное метастазирование.
Симптомы рака носоглотки
На ранних стадиях возможно бессимптомное течение. При прогрессировании процесса возникает клиническая картина, включающая в себя три группы симптомов: носовые, ушные и неврологические. В список носовых симптомов, характерных для рака носоглотки, входят заложенность носа, гнусавость, носовые кровотечения, неприятный запах из носа или изо рта, наличие плотного опухолевидного образования и боли в области носоглотки, не связанные с инфекционным заболеванием. В число ушных симптомов включают боли, нарушения слуха, серозный отит, шум или звон в ушах. Неврологические симптомы рака носоглотки проявляются в виде упорных головных болей, нарушений речи, расстройств жевания и глотания, парезов и параличей лицевых мышц.
Возникновение неврологических расстройств при раке носоглотки обусловлено внедрением неоплазии в основание черепа. Прорастание ретросфеноидального пространства сопровождается поражением II-VI черепных нервов. Возможны парез жевательных мышц, невралгия тройничного нерва, птоз и нарушение движений глазного яблока. При распространении рака носоглотки на область, расположенную кзади от околоушной слюнной железы, выявляются признаки поражения IX-XII черепных нервов: расстройства вкуса, дисфагия, сухость во рту или избыточная саливация, нарушения дыхания, синдром Горнера (экзофтальм, миоз, птоз и ангидроз лица) и слабость мышц языка.
Время появления и выраженность перечисленных симптомов рака носоглотки могут различаться в зависимости от расположения, скорости и направления роста новообразования. При достаточном увеличении размеров рака носоглотки выявляется синдром Троттера, включающий в себя одностороннюю боль в ухе, языке и нижней челюсти, одностороннюю тугоухость и нарушение подвижности мягкого неба вследствие сдавления нижнечелюстного нерва. При лимфогенном метастазировании рака носоглотки обнаруживается одно- или двухстороннее увеличение заднешейных и глубоких шейных лимфоузлов, в последующем в процесс вовлекаются надключичные лимфоузлы.
На момент постановки диагноза лимфогенные метастазы выявляются у 80% больных раком носоглотки. В половине случаев поражение лимфоузлов носит двухсторонний характер. У 30-35% пациентов наблюдается отдаленное метастазирование. При размере первичной опухоли более 6 см вероятность обнаружения отдаленных метастазов возрастает до 70%. Обычно при раке носоглотки поражаются кости, легкие и печень. На поздних стадиях возникают истощение, признаки раковой интоксикации и нарушения функций различных органов.
Диагностика
Диагноз рак носоглотки выставляется на основании жалоб, истории заболевания, данных осмотра, пальпации, неврологического исследования и дополнительных диагностических процедур. При пальпации шеи обнаруживают увеличенные лимфоузлы (в случае лимфогенного метастазирования). При проведении риноскопии и фарингоскопии выявляют опухолевидное образование. При преимущественно эндофитном росте рака носоглотки визуальные изменения в области первичного очага могут быть незначительными даже при прорастании соседних анатомических структур, наличии регионарных и отдаленных метастазов, поэтому для оценки распространенности опухоли необходимо углубленное обследование.
Обследование при подозрении на рак носоглотки включает в себя биопсию, рентгенографию черепа, КТ и МРТ головы и шеи. Перечисленные методики позволяют установить тип опухоли, оценить ее распространенность, а также степень вовлеченности твердых и мягкотканных структур головы и шеи. При проведении неврологического осмотра определяют уровень поражения черепных нервов и выявляют общие неврологические расстройства, свидетельствующие о наличии отдаленных метастазов в головном мозге.
Кроме того, для обнаружения вторичных очагов рака носоглотки назначают рентгенографию грудной клетки, УЗИ, КТ или МРТ печени и сцинтиграфию костей скелета. Дифференциальную диагностику рака носоглотки проводят с назофарингитом, гиперплазией лимфатического глоточного кольца и увеличением лимфоузлов, обусловленным другими патологическими состояниями (некоторыми воспалительными поражениями ЛОР-органов, инфекциями волосистой части головы, острым лейкозом, лимфомой и т. д.).
Лечение рака носоглотки
Проведение радикальных оперативных вмешательств при раке носоглотки зачастую невозможно, поскольку при попытке резекции новообразования обычно не удается полностью удалить злокачественные клетки, расположенные у основания черепа. Методом выбора является лучевая терапия. Западные онкологи при раке носоглотки используют сочетание радиотерапии и химиотерапии, однако, согласно результатам исследований, проведенных в странах Азии (зоне наибольшего распространения рака носоглотки) комбинированная терапия первичного очага не имеет преимуществ по сравнению с изолированным использованием лучевой терапии. Наряду с классической лучевой терапией в настоящее время все чаще применяют стереотаксическую хирургию (современный метод высокоточного облучения).
При лимфогенных метастазах рака носоглотки также осуществляют лучевую терапию. При недостаточной эффективности облучения (отсутствии уменьшения или незначительном уменьшении лимфоузлов) выполняют лимфаденэктомию. При наличии отдаленных метастазов радиотерапию сочетают с химиотерапией. Назначение химиопрепаратов позволяет почти вдвое улучшить показатели пятилетней выживаемости на поздних стадиях рака носоглотки, однако многие пациенты не могут получить лечение в достаточном объеме из-за ярко выраженных побочных эффектов. При местных рецидивах достаточно эффективна лучевая терапия, при ограниченном рецидивном поражении лимфоузлов показано хирургическое вмешательство.
Прогноз
Прогноз при раке носоглотки определяется распространенностью первичного онкологического процесса (особое прогностическое значение имеет степень инвазии опухоли в основание черепа), наличием, размером и количеством метастазов в лимфоузлах, возрастом пациента (возраст старше 50 лет рассматривается, как неблагоприятный прогностический фактор) и гистологическим типом неоплазии. Средняя пятилетняя выживаемость при раке носоглотки первой стадии составляет 90%, второй – 80%, третьей – 70%, четвертой – 50%.
Рак полости носа и околоносовых пазух
Рак полости носа и околоносовых пазух – злокачественные опухоли, поражающие носовую полость, верхнечелюстные, лобные, решетчатую или клиновидную придаточные пазухи. Проявляется ощущением давления, затруднением носового дыхания, выделениями из носа и носовыми кровотечениями. В ряде случаев отмечаются онемение и ощущение мурашек на коже лица, экзофтальм, лицевые деформации и выпадение зубов. Диагноз рака околоносовых пазух и носовой полости устанавливается с учетом анамнеза, данных внешнего осмотра, риноскопии, рентгенографии, КТ, МРТ и результатов биопсии. Лечение оперативное в сочетании с предоперационной радиотерапией и химиотерапией.
Рак полости носа и околоносовых пазух – новообразования эпителиального происхождения, локализующиеся в носовой полости и придаточных синусах. Составляют 1,5% от общего количества онкологических заболеваний. Обычно поражают людей старше 40 лет. Мужчины болеют чаще женщин. Рак околоносовых пазух в 75% случаев возникает в зоне верхнечелюстного синуса, в 10-15% - в носовой полости и основной (решетчатой) пазухе, в 1-2% - в зоне клиновидного и лобного синусов. Рак полости носа и придаточных синусов распространяется на близлежащие ткани, включая костные структуры, метастазирует в регионарные лимфоузлы, но очень редко дает отдаленные метастазы. Лечение осуществляют специалисты в сфере онкологии, отоларингологии и челюстно-лицевой хирургии.
Причина рака полости носа пока не выяснена, но установлены три группы факторов, способствующих развитию данной патологии: профессиональные вредности, хронические воспалительные процессы и вредные привычки. Риск развития рака околоносовых пазух и носовой полости повышается при постоянном контакте с вредными веществами, вдыхаемыми в процессе выполнения профессиональных обязанностей. Наибольшая вероятность возникновения онкологических поражений наблюдается у пациентов, занимающихся деревообработкой, обработкой кожи и производством никеля. Особенно значим контакт с химическими соединениями, используемыми при производстве мебели. По статистике, у краснодеревщиков рак полости носа и придаточных пазух становится причиной гибели в 6,6 раз чаще, чем в среднем по популяции.
Большую роль в развитии рака околоносовых пазух и полости носа играет курение. Некоторые специалисты в числе факторов риска указывают употребление алкоголя. Вероятность развития этой группы заболеваний увеличивается при хроническом рините, риносинусите, гайморите (воспалении надчелюстных пазух), фронтите (воспалении лобных пазух), сфеноидите (воспалении клиновидной пазухи) и этмоидите (воспалении решетчатого лабиринта). Имеет значение национальность пациентов – рак околоносовых пазух и носовой полости чаще выявляется у жителей Китая и Средней Азии.
В связи с особенностями локализации выделяют пять видов данной патологии: рак полости носа и четыре типа рака околоносовых пазух: верхнечелюстной, фронтальной, основной и решетчатой. С учетом особенностей гистологического строения различают семь разновидностей опухоли: плоскоклеточный, переходноклеточный, мукоэпидермоидный, аденокистозный и недифференцированный рак, аденокарцинома и прочие виды рака.
При определении прогноза и тактики лечения используют сложную классификацию TNM, в которой отражены особенности каждой стадии рака околоносовых пазух (прорастание тканей, уровень поражения тех или иных близлежащих органов) с учетом локализации. В клинической практике нередко пользуются упрощенной классификацией:
- 1 стадия – рак полости носа и околоносовых пазух не распространяется на костные структуры, регионарные лимфоузлы не задействованы.
- 2 стадия – новообразование распространяется на костные стенки, но не выходит за пределы пазухи, лимфоузлы интактны.
- 3 стадия – рак околоносовых пазух и носовой полости разрушает кость и прорастает в соседние полости, есть метастазы в регионарных лимфоузлах.
- 4 стадия – опухоль прорастает скуловые кости, нижнюю челюсть и кожу лица. Регионарные лимфоузлы теряют подвижность, спаиваются с окружающими тканями с образованием инфильтратов или распадом.
Из-за редкого отдаленного метастазирования в этой классификации не отражен вариант рака околоносовых пазух с гематогенными метастазами.
Симптомы рака полости носа
Симптомы этой группы болезней отличаются большим разнообразием. Картина заболевания определяется локализацией, размером и видом новообразования. На начальных стадиях обычно наблюдается бессимптомное течение или скудные проявления, напоминающие хронический ринит либо синусит. Пациенты с раком околоносовых пазух предъявляют жалобы на боль в зоне придаточных пазух, головную боль, заложенность носа и носовые выделения. Некоторые больные отмечают снижение обоняния. Иногда первым признаком болезни становится увеличение регионарных лимфоузлов.
Остальные проявления обусловлены локализацией рака полости носа и околоносовых пазух и повреждением близлежащих анатомических структур. При опухолях внутренних отделов гайморовой пазухи наблюдаются боль в верхней челюсти, отдающая в ухо либо висок, сильная головная боль, выделения и кровотечения из соответствующей половины носа. При новообразованиях в задненаружном отделе верхнечелюстного синуса возможны затруднения при приеме пищи, вызванные прорастанием рака околоносовой пазухи в жевательные мышцы.
Опухоли передненижнего отдела гайморовой пазухи могут распространяться на верхнюю челюсть и твердое небо, вызывая интенсивную зубную боль, потерю зубов и образование язв на деснах. При прорастании таких новообразований в жевательные мышцы и височно-нижнечелюстной сустав выявляются затруднения при попытке открыть рот. При поражении мягких тканей лица отмечаются лицевые деформации. Отек век, слезотечение, сужение глаза или экзофтальм характерны для рака околоносовой пазухи, локализующегося в верхней части задневнутренней зоны верхнечелюстного синуса. Рак лобных пазух проявляется резко выраженными болями в области лба, отеком век, смещением глаза и деформацией лица.
Диагноз рака околоносовых пазух и полости носа основывается на жалобах, данных анамнеза, результатах осмотра и дополнительных исследований. При сборе анамнеза отоларинголог выясняет наличие вредных привычек, профессиональных вредностей и хронических воспалительных заболеваний. При внешнем осмотре врач обращает внимание на деформации лица, состояние век, наличие одностороннего экзофтальма, возможность свободных движений нижней челюстью и т. д.
Рак полости носа обнаруживаются при проведении риноскопии. Фарингоскопия позволяет выявлять вторичные изменения, обусловленные прорастанием рака околоносовых пазух в ротовую полость и полость носоглотки. Наряду с фарингоскопией осуществляют фиброскопию, в процессе которой специалист изучает поверхность носоглотки и берет с измененного участка образец ткани для гистологического исследования. При расположении опухоли в придаточном синусе врач выполняет пункцию с забором материала.
Всех пациентов с подозрением на рак полости носа и придаточных пазух направляют на обзорную рентгенографию соответствующей области. При возможности проводят рентгенографию с использованием контрастного вещества, КТ и МРТ. При подозрении на прорастание рака околоносовых пазух в полость черепа назначают рентгенографию черепа. В некоторых случаях осуществляют диагностическую гайморотомию. Для выявления гематогенных метастазов выполняют рентгенографию грудной клетки и УЗИ брюшной полости.
Лечение
Лечебная тактика при раке околоносовых пазух и носовой полости определяется индивидуально с учетом локализации, размера, гистологического типа и распространенности новообразования. Как правило, используют комбинированную терапию, включающую в себя хирургическое вмешательство, химиотерапию и радиотерапию. В предоперационном периоде пациентам с раком полости носа и околоносовых синусов назначают дистанционную телегамматерапию и химиотерапию. Операцию проводят через 3 недели после окончания химио- и радиотерапии.
Объем хирургического вмешательства зависит от вовлечения различных органов и анатомических структур. В ряде случаев при раке околоносовых пазух приходится выполнять экзентерацию глазницы, удаление верхней челюсти и другие травматичные операции. При прорастании новообразования в полость черепа к участию в оперативном лечении привлекают нейрохирурга. В послеоперационном периоде назначают антибиотики и сосудосуживающие средства, проводят радио- и химиотерапию. При серьезных косметических дефектах осуществляют пластические операции в отдаленном периоде. При распространенном и рецидивирующем раке полости носа и синусов лечение консервативное.
Прогноз при раке околоносовых пазух и носовой полости в первую очередь зависит от стадии заболевания. На 1-2 стадии средняя пятилетняя выживаемость после хирургического удаления новообразования составляет 75%. Применение комбинированной терапии позволяет повысить этот показатель до 83-84%. На 3-4 стадиях выживаемость резко снижается. При метастазах в регионарных лимфатических узлах до 5 лет с момента постановки диагноза удается дожить всего 37% пациентов, получавших комбинированную терапию. При использовании только лучевой терапии или только оперативного вмешательства пятилетняя выживаемость на этой стадии по различным данным колеблется от 18 до 35%. Трехлетняя выживаемость на 4 стадии составляет чуть более 30%.
Читайте также:
- Рентгенограмма, КТ, МРТ при артрозе дугоотростчатых суставов шейных позвонков
- Лечение запора и кишечной непроходимости у больных раком
- Нарушения обмена метионина
- Внутриглазные методы введения антибиотиков: внутрикамерное и интравитреальное
- Клиника, диагностика, лечение ювенильной ангиофибромы носоглотки
