Остеомы полости носа. Рентгенологическая диагностика остеом полости носа
Обновлено: 26.04.2024
а) Терминология:
1. Определение:
• Доброкачественная опухоль кости в околоносовой пазухе или носовой ямке
2. Ассоциированные синдромы:
• Синдром Гарднера (СГ) или Фицджеральда-Гарднера
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Преимущественно кости лицевого и мозгового черепа, нижняя челюсть
о Лобная > решетчатая > верхнечелюстная > сфеноидальная пазуха
• Размер:
о Обычно 0,5-10 см, может быть больше:
- Вследствие непрерывного роста в отсутствие лечения может достигать очень больших размеров
• Морфология:
о Куполообразная на широком основании или грибовидная на ножке
(Слева) На корональной КТ в костном окне в верхнечелюстной пазухе, решетчатом лабиринте и полости носа справа определяется огромная остеома смешанной плотности. Дно глазницы истончено. Носовые раковины справа не визуализируются. Края оаеомы повторяют границы анатомических аруктур, но не приводят к их вздутию.
(Справа) На аксиальной КТ в костном окне определяется плотная остеома решетчатого лабиринта слева, распространяющаяся в экстракональное проаранство левой глазницы и приводящая к проптозу у этого пациента. (Слева) На корональной КТ (реконструкция,) определяется большая компактная оаеома, распространяющаяся из решетчатою лабиринта слева в медиальные отделы глазницы и в верхние отделы левой верхнечелюаной пазухи. Клинически определяется проптоз.
(Справа) На сагиттальной КТ (реконструкция) в задних отделах правой верхнечелюстной пазухи определяется большая компактная остеома с бугристыми краями, распространяющаяся кверху в задние отделы глазницы и приводящая к проптозу у этого пациента. (Слева) На аксиальной КТ без КУ у пациента с синдромом Гарднера в правой верхнечелюаной пазухе определяется маленькая кортикальная остеома на ножке. Признаки синусита отсутавуют. В области ветви нижней челюсти с обеих сторон видны большие остеомы.
(Справа) На сагиттальной КТ без КУ у этого же пациента визуализируются множественные остеомы верхней и нижней челюаи. Обратите внимание на непрорезавшиеся зубы, типичные для синдрома Гарднера.
2. Рентгенография при синоназальной остеоме:
• Рентгенологические признаки:
о Опухоль с плотностью кости в пазухе или полости носа
о Ровная, иногда бугристая поверхность
о На широком основании или на ножке
о Может сочетаться с синуситом или мукоцеле
3. КТ при синоназальной остеоме:
• КТ в костном окне:
о Губчатая остеома рентгеноконтрастна и содержит рентгенонегативные включения, напоминающие губчатую кость о Кортикальная остеома большей частью равномерно рентгеноконтрастна, плотность ниже в точке прикрепления к исходной кости
4. МРТ при синоназальной остеоме:
• Т1 ВИ: ↓ сигнал во всех последовательностях; можно спутать с газом
• Т2 ВИ: гипоинтенсивный сигнал, соответствует сигналу в костном мозге
• Т1 ВИ С+: отсутствие заметного контрастного усиления (за исключением зоны фиброза)
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Тонкосрезовая КТ без контрастирования или КЛКТ
• Выбор протокола:
о При остеомах большого размера с поражением твердой мозговой оболочки оправдано использование МРТ перед операцией:
- МРТ с контрастированием лучший метод оценки прилежащих интраорбитальных и интракраниальных структур
в) Дифференциальная диагностика синоназальной остеомы:
1. Синоназальная фиброзная дисплазия:
• Экспансивное поражение кости с типичным матриксом в виде «матового стекла»
2. Синоназальная оссифицирующая фиброма:
• Толстая костная стенка из зрелой костной ткани → незрелая ретикулофиброзная кость в центре
• Центральные отделы опухоли большей частью более рентгенонегативны на КТ
3. Синоназальная остеосаркома:
• Костеобразующая злокачественная опухоль кости
• Элевация надкостницы, нечеткие края
• Часто присутствует мягкотканный компонент
4. Остеобластома:
• Доброкачественная опухоль с более агрессивными лучевыми признаками (отек окружающей кости и периостальная реакция)
5. Антролит:
• Отложения солей: СаСO3, Са3(РО)32, Mg3(РO4)2, MgCO3 в «гнезде» (обезвоженная слизь)
• Носит доброкачественный характер, но может приводить к воспалительным изменениям
г) Патология:
1. Общая характеристика:
• Генетика:
о Обычно не носит семейный характер
о При множественных остеомах вероятен СГ
• Сопутствующие нарушения:
о СГ: множественные остеомы, полипы кишечника, мягкотканные новообразования, сверхкомплектные зубы, одонтомы
2. Классификация синоназальной остеомы:
• Кортикальная («слоновая кость») остеома
• Губчатая (зрелая) остеома
• Смешанная кортикальная/губчатая остеома
(Слева) На рентгенограмме в прямой проекции определяется классическая компактная остеома в нижних внутренних отделах правой лобной пазухи в остальном хорошо пневматизированной.
(Справа) На аксиальной КТ в костном окне определяется плотная компактная остеома правой лобной пазухи, пересекающая срединную линию, рас пространяющаяся влево и интракраниальною обеих лобных пазухах присутствует «запертый» секрет. Остеомы чаще обнаруживаются в лобных пазухах, чем в любых других. (Слева) На аксиальной КЛКТ определяется губчатая остеома передней стенки правой верхнечелюстной пазухи. Остеома состоит из ядра, представленного губчатой костью, покрытого толстой и ровной кортикальной пластинкой.
(Справа) На сагиттальной КЛКТ у этого же пациента определяется остеома, широким основанием связанная с передней пенкой верхнечелюстной пазухи. Обратите внимание на неравномерную толщину и неровный край кортикальной плапинки. В области дна определяется муцинозная ретенционная псевдокиста однородной плотности, не ограниченная кортикальной пластинкой. (Слева) На корональной реформатированной КЛКТ у этого же пациента определяется губчатая остеома неправильной формы. Признаки синусита отсутпву-ют, т.к. остеома располагается ниже устья пазухи и не препятствует оттоку.
(Справа) На аксиальной КТ в костном окне определяется большая компактная опеома, возникшая в правом клиновидно-решетчатом кармане. Устье правой сфеноидальной пазухи блокировано, что послужило причиной формирования в ней мукоцеле.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Маленькие остеомы бессимптомны
о Остеома лобной пазухи может приводить к постоянной или преходящей головной боли различной степени выраженности
• Другие признаки/симптомы:
о Диплопия и/или проптоз, деформация лица, симптомы синусита, головокружение, острый или хронический риносинусит, выделения из носа/обструкция носа, дакриоцистит, носовое кровотечение
2. Демография:
• Возраст:
о 12-70 лет; медианный = 37 лет
• Пол:
о М:Ж = от 3:2 до 3,1:1
3. Лечение:
• Резекция, если занимает > 50% пазухи
е) Диагностическая памятка:
1. Следует учесть:
• Синдром Гарднера при множественных остеомах
2. Заключение:
• Укажите размер остеомы относительно пазухи (например, > или <50%)
ж) Список использованной литературы:
1. Lee JH et al: Underestimation of rhinogenic causes in patients presenting to the emergency department with acute headache. Acta Neurol Taiwan. 24(2):37-42, 2015
2. Almasi M et al: Sinolith in the ethmoid sinus: report of two cases and review of the literature. Eur Arch Otorhinolaryngol. 267(10):1649-52, 2010
Доброкачественные опухоли полости носа
Доброкачественные опухоли полости носа — группа новообразований полости носа, имеющих различное тканевое происхождение, отличающихся отсутствием изъязвления опухоли и ее метастазирования. Доброкачественные опухоли полости носа проявляются затруднением носового дыхания, нарушением восприятия запахов, чувством инородного тела в носу, головной болью, слизисто-гнойными выделениями из носа. Основными в диагностике доброкачественных опухолей полости носа являются данные риноскопии и гистологического исследования. Распространенность опухолевого процесса оценивается при проведении рентгенографии носовых пазух, фарингоскопии, КТ черепа, КТ и МРТ головного мозга, офтальмологического обследования. Лечение доброкачественных опухолей полости носа заключается в их иссечении, электрокоагуляции, лазеродеструкции, склерозировании.

Общие сведения
Среди доброкачественных опухолей полости носа встречаются папиллома, ангиома, кровоточащий полип, хондрома, остеома, фиброма, аденома, хордома, миксома, липома. Доброкачественные опухоли полости носа в отоларингологии наблюдаются у пациентов любого возраста. У детей преобладают опухоли врожденного характера, связанные с нарушениями дифференцировки зачатков эмбриона и возникновением аномалий в процессе внутриутробного развития. К ним относятся ангиомы, дермоидные кисты, ганглионевромы, хордомы.

Причины
В отношении врожденных доброкачественных опухолей полости носа причинными факторами являются различные экзо- и эндогенные тератогенные воздействия на женщину в период беременности. Триггерными факторами появления доброкачественных опухолей полости носа у взрослых являются длительные неблагоприятные воздействия на слизистую носа. Они могут быть связаны с наличием хронического заболевания носоглотки инфекционного (хронический ринит, гайморит, синусит, ринофарингит, аденоиды) или аллергического (аллергический ринит, поллиноз) генеза; запыленностью или задымленностью рабочего помещения; вдыханием различных раздражающих веществ (например, у работников химической или фармацевтической промышленности); частым травмированием носа и его слизистой оболочки.
Симптомы
Доброкачественные опухоли полости носа в начале своего развития протекают без каких-либо клинических проявлений. Симптоматика возникает, когда опухоль достигает существенных размеров и начинает препятствовать нормальному поступлению воздуха в носоглотку. При этом пациент испытывает затруднение носового дыхания, что обычно и служит поводом для его обращения к отоларингологу. Отмечается также снижение восприимчивости запахов (гипосмия), ощущение инородного тела в полости носа и носовые кровотечения, особенно интенсивные при сосудистом характере опухоли.
В результате нарушения вентиляции носовой полости часто происходит присоединение вторичной инфекции с развитием ринита или риносинусита. В таких случаях пациенты с доброкачественными опухолями полости носа предъявляют жалобы на слизистые или слизисто-гнойные выделения из носа, головную боль и боль в области воспаленной пазухи.
Некоторые доброкачественные опухоли полости носа (ангиома, хондрома, остеома) обладают инфильтративным ростом и могут распространяться в околоносовые пазухи, глотку, полость орбиты, головной мозг. Разрастание таких опухолей с поражением глотки имеет клиническую картину, подобную доброкачественным опухолям глотки и проявляющуюся нарушением глотания (дисфагия) и дыхания. Прорастание опухоли в орбиту характеризуется экзофтальмом, диплопией, сужением полей зрения, ограничением подвижности глазного яблока, снижением остроты зрения. Распространение доброкачественной опухоли полости носа на структуры головного мозга может проявляться усилением головной боли, односторонней сглаженностью носогубной складки, эпилептическими приступами, нарушениями со стороны черепно-мозговых нервов и другими симптомами.
Остеомы и хондромы зачастую прорастают в костные структуры, формирующие полость носа, и стенки околоносовых пазух, вызывая при этом их разрушение. В результате в клинической картине этих доброкачественных опухолей полости носа наблюдается искривление носовой перегородки и различные деформации лица.
Диагностика
Доброкачественные опухоли полости носа диагностируются отоларингологом. Проводится риноскопия, которая позволяет врачу рассмотреть образование, дифференцировать его от склеромы и инородного тела, по внешнему виду определить, к какому виду опухолей оно относится. Бессимптомно протекающие доброкачественные опухоли полости носа начальной стадии могут быть обнаружены случайным образом при проведении риноскопии по поводу другого заболевания. Сложные в диагностическом плане образования полости носа являются показанием к консультации онколога и проведению эндоскопической биопсии.
Нарушение обоняния при доброкачественных опухолях полости носа выявляется в ходе ольфактометрии. С целью изучения степени прорастания опухоли в соседние с полостью носа структуры проводится рентгенография околоносовых пазух, рентгенография и КТ черепа, фарингоскопия, КТ и МРТ головного мозга; консультация окулиста с проверкой остроты зрения, экзофтальмометрией, определением полей зрения и офтальмоскопией (осмотром глазного дна). Для выявления патогенной микрофлоры при наличии инфекционного процесса берется мазок из зева и полости носа.
Лечение доброкачественных опухолей полости носа
В связи с нарушением нормальной дыхательной функции, опасностью малигнизации и разрастания доброкачественные опухоли полости носа являются показанием к хирургическому лечению. Ограничением к проведению оперативного вмешательства может быть пожилой возраст пациента и наличие хронических декомпенсированных заболеваний (сердечная недостаточность, ИБС, тяжелая гипертоническая болезнь, дыхательная недостаточность, бронхиальная астма, сахарный диабет, почечная недостаточность, цирроз печени и пр.).
Способ удаления опухоли полости носа зависит от ее вида, размеров и характера ее роста. Небольшие фибромы, аденомы и папилломы удаляют эндоскопическим методом под местной анестезией с применением электрокоагулирующей петли. Кровоточащий полип носа иссекают вместе с участком носовой перегородки в месте его прикрепления. Для профилактики рецидивов основание опухоли прижигают путем криообработки или электрокоагуляции. Крупные доброкачественные опухоли полости носа иссекают скальпелем, радиоволновым ножом или с применением лазера. Для четкой дифференциации опухолевых клеток от окружающих тканей в ходе операции применяется хирургический микроскоп.
Сосудистые доброкачественные опухоли полости носа небольшого размера удаляют лазером, путем электрокоагуляции или криодеструкции. Удаление больших ангиом сопряжено с опасностью массивного кровотечения, поэтому их удаляют после предварительной перевязки сонных артерий. При распространении ангиомы глубоко в окружающие ткани применяется окклюзия питающих ее сосудов или склерозирование опухоли.
Остеомы и хондромы, прорастающие в костные стенки и соседние с носом структуры, нередко приходится удалять по частям, используя не только эндоназальный, но и наружные операционные доступы. Операция может сопровождаться резекцией костных структур и значительного объема тканей лица с образованием дефектов, требующих реконструкции методами пластической хирургии.
Прогноз
Большинство доброкачественных опухолей полости носа отличаются медленным неинвазивным ростом и не склонны к малигнизации, что делает их прогностически благоприятными для полного выздоровления пациента, особенно при своевременно проведенном лечении. Папилломы и кровоточащий полип носа часто осложняются послеоперационными рецидивами. Наиболее неблагоприятными из доброкачественных опухолей полости носа являются остеомы и хондромы, по мере роста вызывающие разрушение окружающих тканей и склонные к озлокачествлению с развитием остеосаркомы и хондросаркомы. После удаления остеом и хондром зачастую остаются обширные дефекты тканей, в полости носа могут образовываться синехии, возможно развитие атрезии хоан. Эти факторы приводят к стойкому нарушению носового дыхания и полной потере обоняния.
Остеомы полости носа. Рентгенологическая диагностика остеом полости носа
Остеомы, исходящие из костных элементов полости носа, встречаются чрезвычайно редко. Однако они могут проникать в носовую полость из соседних придаточных пазух, например из решетчатого лабиринта или гайморовой пазухи. Чаще всего эти доброкачественные опухоли находят в лобных пазухах и в решетчатом лабиринте. Клиническими методами могут быть распознаны только крупные остеомы, проникшие в полость носа.
Рентгенологические признаки остеомы придаточных пазух носа патогномоничны для этой опухоли. На рентгенограмме легко обнаруживается очень интенсивная, равномерной плотности тень с резкими, отчетливыми, большей частью неправильными контурами. Помимо рентгенологического обнаружения остеомы, всегда необходимо определять ее топографическое расположение в пазухе и место прикрепления ножки. Этой цели чаще всего можно достигнуть путем многоосевой рентгенографии, а в трудных случаях—томографии. Для уточнения диагностики при остеомах придаточных пазух носа может быть рекомендована также стереорентгенография.
Известные трудности представляет рентгенодиагностика остеохондромы. Последнюю можно подозревать, основываясь на признаках меньшей интенсивности и неравномерности тени опухоли, неодинаковой резкости ее контуров.
Крупные остеомы могут разрушать тонкие костные стенки пазух и орбит. Поэтому при описании рентгенограмм следует обращать внимание на эти изменения. Нередко проникают в орбиту остеомы решетчатого лабиринта. Местом прикрепления ножки остеомы в лобной пазухе может быть не только одна из стенок, но и перегородка между пазухами. Небольшие остеомы лобных пазух нередко бывают случайной находкой. Таким больным следует рекомендовать повторное рентгенологическое исследование не раньше чем через 1—11/2 года для решения вопроса о характере роста остеомы. Во избежание иатрогенного заболевания таким больным в протоколе не следует писать слова «опухоль».

Остеомы растут медленно, но известен и быстрый их рост, который может угрожать нарушением функции жизненно важных органов. В одном из наших наблюдений над больной 18 лет с двусторонней остеомой лобных пазух опухоль через 2 года увеличилась в 3—4 раза, проникла в решетчатый лабиринт и обе орбиты, резко выпятив и сместив оба глазных яблока кнаружи. Больная вначале отказалась от операции, а позднее удаление опухоли по жизненным показаниям привело, к сожалению, к грубым косметическим дефектам лица.
Редко встречающаяся остеома гайморовой пазухи может быть принята за проникший в нее коренной зуб. Дифференциальная диагностика решается многоосевым исследованием, однако иногда представляет значительные трудности из-за плохой выявляемости корней зуба. Наличие свища в области недостающего зуба и введение через него контрастного вещества облегчают диагностику. Остеома основной пазухи считается большой редкостью и может быть распознана только рентгенологически. После оперативного удаления остеомы из придаточной пазухи носа показана контрольная рентгенография, так как при неполном удалении опухоли может последовать рецидив.
К реже встречающимся доброкачественным опухолям придаточных пазух носа относятся хондромы, фибромы и опухоли ангиоматозного типа — гемангиомы, гемангиоэндотелиомы, анпюфибромы и т. д. Характерной особенностью этих опухолей при прогрессивном росте является их злокачественное течение, ведущее к большим костным нарушениям и повреждениям жизненно важных органов. Несмотря на экспансивный рост перечисленных опухолей, рентгенологически могут наблюдаться обширные костные дефекты в полости носа, решетчатом лабиринте и других пазухах.
Затемнение полости носа носит гомогенный, бесструктурный характер, напоминая рентгеновскую картину, характерную для полиноза носа. Важным отличительным рентгенологическим признаком как доброкачественной, так и злокачественной опухоли, исходящей из полости носа, как указывалось выше, является односторонность поражения. Кроме того, для доброкачественной опухоли может быть общим с односторонним полипозом носа рентгенологический симптом растяжения полости и смещения носовой перегородки в здоровую сторону благодаря экспансивному росту новообразования.
Этот типичный для экспансивного роста доброкачественной опухоли рентгенологический признак растяжения полости характерен также и для локализации ее внутри придаточной пазухи носа. Гистологический диагноз опухоли на основании данных рентгенологического исследования не может быть установлен и решается путем сопоставления с клиническими данными, в том числе и с результатами биопсии. Большое диагностическое значение приобретает метод серийной рентгенографии носа и его придаточных пазух после лучевого лечепия доброкачественных опухолей, так как он не только служит для контроля успешности рентгено-или радиевой терапии, но, как показали исследования автора, и проливает свет в области изучения процессов костной репарации и регенерации.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Остеома
Остеома – доброкачественная опухоль, развивающаяся из костной ткани. Отличается благоприятным течением: растет очень медленно, никогда не озлокачествляется, не дает метастазов и не прорастает в окружающие ткани. Обычно остеомы локализуются на внешней поверхности костей и располагаются на плоских костях черепа, в стенках гайморовых, решетчатых, клиновидных и лобных пазух, на большеберцовых, бедренных и плечевых костях. Поражаться также могут тела позвонков. Остеомы бывают одиночными, исключение – болезнь Гарднера, для которой характерны множественные опухоли и врожденные остеомы костей черепа, обусловленные нарушением развития мезенхимальной ткани и сочетающиеся с другими пороками. Лечение всех видов остеом только хирургическое.
МКБ-10
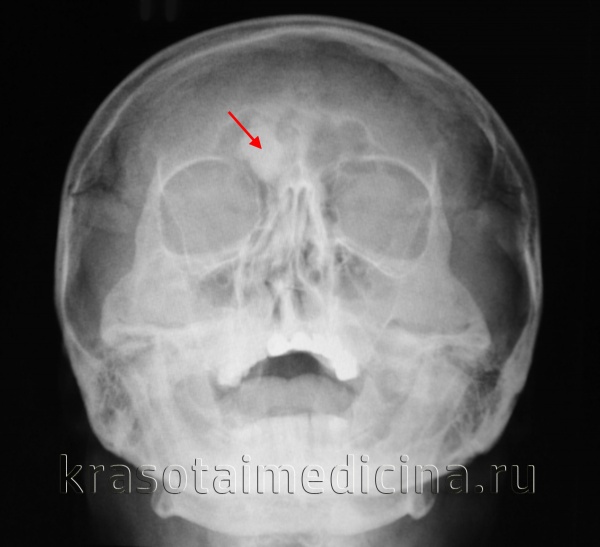


Остеома – доброкачественное опухолевидное образование, образующееся из высокодифференцированной костной ткани. Отличается крайне медленным ростом и очень благоприятным течением. Случаев перерождения остеомы в злокачественную опухоль не выявлено. В зависимости от разновидности может сопровождаться болями или протекать бессимптомно. При сдавливании соседних анатомических образований (нервов, сосудов и т. д.) возникает соответствующая симптоматика, требующая оперативного вмешательства. В остальных случаях хирургическое удаление остеомы обычно производят по косметическим соображениям.
Остеомы обычно развивается в детском и юношеском возрасте. Чаще страдают пациенты мужского пола (исключение – остеомы лицевых костей, которые чаще развиваются у женщин). Синдром Гарднера, сопровождающийся развитием множественных остеом, носит наследственный характер. В остальных случаях предполагается, что провоцирующими факторами может стать переохлаждение или повторные травмы.
Классификация
С учетом происхождения в травматологии выделяют два вида остеом:
- Гетеропластические – развиваются из соединительной ткани. В эту группу входят остеофиты. Могут появляться не только на костях, но и в других органах и тканях: в местах прикрепления сухожилий, в диафрагме, плевре, мозговой ткани, оболочках сердца и т. п.
- Гиперпластические – развиваются из костной ткани. К этой группе относятся остеомы и остеоидные остеомы.
- Остеома по своей структуре ничем не отличается от нормальной костной ткани. Образуется на костях черепа и лицевых костях, в том числе – в стенках придаточных пазух носа (лобной, гайморовой, решетчатой, клиновидной). Остеома в области костей черепа в 2 раза чаще наблюдается у мужчин, в области лицевых костей – в 3 раза чаще у женщин. В подавляющем большинстве случаев выявляются одиночные остеомы. При болезни Гарднера возможно образование множественных остеом в области длинных трубчатых костей. Кроме того, выделяют врожденные множественные остеомы костей черепа, которые обычно сочетаются с другими пороками развития. Сами по себе остеомы безболезненны и протекают бессимптомно, однако при сдавливании соседних анатомических образований могут вызывать самую разнообразную клиническую симптоматику – от нарушения зрения до эпилептических припадков.
- Остеоидная остеома также является высокодифференцированной костной опухолью, однако ее структура отличается от нормальной костной ткани и состоит из обильно васкуляризованных (богатых сосудами) участков остеогенной ткани, хаотично располагающихся костных балочек и зон остеолиза (разрушения костной ткани). Обычно остеоидная остеома не превышает 1 см в диаметре. Встречается достаточно часто и составляет около 12% от общего числа доброкачественных опухолей костей.
- Остеофиты могут быть внутренними и наружными. Внутренние остеофиты (эностозы) растут в костномозговой канал, обычно бывают одиночными (исключение – остеопойкилоз, передающееся по наследству заболевание, при котором наблюдаются множественные эностозы), протекают бессимптомно и становятся случайной находкой на рентгенограмме. Наружные остеофиты (экзостозы) растут на поверхности кости, могут развиваться вследствие различных патологических процессов или возникать без видимой причины. Последняя разновидность экзостозов часто встречаются на лицевых костях, костях черепа и таза. Экзостозы могут протекать бессимптомно, проявляться в виде косметического дефекта или сдавливать соседние органы. В отдельных случаях отмечается сопутствующая деформация костей и перелом ножки экзостоза.
Симптомы
Клиника остеомы зависит от ее месторасположения. При локализации остеомы на внешней стороне костей черепа она представляет собой безболезненное, неподвижное, очень плотное образование с гладкой поверхностью. Остеома, расположенная на внутренней стороне костей черепа может вызывать расстройства памяти, головную боль, повышенное внутричерепное давление и даже становиться причиной развития эпилептических припадков. А остеома, локализующаяся в области «турецкого седла», может стать причиной развития гормональных нарушений.
Остеомы длинных трубчатых костей обычно протекают бессимптомно и выявляются при подозрении на болезнь Гарднера или становятся случайной находкой при проведении рентгенологических исследований.
Остеомы, расположенные в области придаточных пазух носа, могут вызывать различные глазные симптомы: птоз (опущение века), анизокорию (разный размер зрачков), диплопию (двоение в глазах), экзофтальм (выпучивание глазного яблока), снижение зрения и т. д. В некоторых случаях также возможна обструкция дыхательных путей на стороне поражения.

Диагностика
Диагноз остеомы выставляется на основании дополнительных исследований. На начальном этапе выполняется рентгенография. Однако такое исследование не всегда эффективно из-за небольших размеров остеом и особенностей их расположения (например, на внутренней поверхности костей черепа). Поэтому основным методом диагностики часто становится более информативная компьютерная томография.
Дифференциальный диагноз остеом в области лицевых костей и костей черепа проводится с солидной одонтомой, оссифицированной фиброзной дисплазией и реактивными разрастаниями костной ткани, которые могут возникать после тяжелых травм и инфекционных поражений. Остеомы длинных трубчатых костей необходимо дифференцировать от остеохондромы и организованной периостальной мозоли.
Лечение
В зависимости от локализации лечением остеом занимаются либо нейрохирурги, либо челюстно-лицевые хирурги, либо травматологи. При косметическом дефекте или появлении симптомов сдавливания соседних анатомических образований показана операция. При бессимптомном течении остеомы возможно динамическое наблюдение.

Остеоидная остеома
Характеристика
Может располагаться на любых костях, кроме грудины и костей черепа. Типичная локализация остеоидной остеомы – диафизы (средние части) и метафизы (переходные части между диафизом и суставным концом) длинных трубчатых костей нижних конечностей. Около половины всех остеоидных остеом выявляется на большеберцовых костях и в области проксимального метафиза бедренной кости. Развивается в молодом возрасте, чаще наблюдается у мужчин. Сопровождается нарастающими болями, которые появляются еще до возникновения рентгенологических изменений. Примерно 10% от общего числа случаев составляют остеоидные остеомы позвонков.
Первым симптомом остеоидной остеомы становится ограниченная боль в области поражения, которая по своему характеру вначале напоминает мышечные боли. В последующем боли становятся спонтанными, приобретают прогрессирующий характер. Болевой синдром при таких остеомах уменьшается или исчезает после приема анальгетиков, а также после того, как пациент «расходится», но снова появляется в покое. Если остеома локализуется на костях нижних конечностей, больной может щадить ногу. В некоторых случаях развивается хромота.
В начале болезни никаких внешних изменений не выявляется. Затем над областью поражения формируется плоский и тонкий болезненный инфильтрат. При возникновении остеомы в области эпифиза (суставной части кости) в суставе может определяться скопление жидкости. При расположении вблизи зоны роста остеоидная остеома стимулирует рост кости, поэтому у детей может развиваться асимметрия скелета. При локализации остеомы в области позвонков может формироваться сколиоз. И у взрослых, и у детей при таком месторасположении также возможно появление симптомов сдавливания периферических нервов.
Диагноз остеоидной остеомы выставляется на основании характерной рентгенологической картины. Обычно из-за своего расположения такие опухоли лучше видны на рентгеновских снимках по сравнению с обычной остеомой. Однако в ряде случаев также возможны затруднения из-за малого размера остеоидной остеомы или ее локализации (например, в области позвонка). В таких ситуациях для уточнения диагноза используется компьютерная томография.
В ходе рентгенологического исследования под кортикальной пластинкой выявляется небольшой округлый участок просветления, окруженный зоной остеосклероза, ширина которой увеличивается по мере прогрессирования заболевания. На начальном этапе определяется четко видимая граница между ободком и центральной зоной остеомы. В последующем эта граница стирается, так как опухоль подвергается обызвествлению.
При гистологическом исследовании остеоидной остеомы обнаруживается остеогенная ткань с большим количеством сосудов. Центральная часть остеомы представляет собой участки образования и разрушения кости с причудливо переплетающимися балочками и тяжами. В зрелых опухолях выявляются очаги склерозирования, а в «старых» - участки настоящей волокнистой кости.
Дифференциальный диагноз остеоидной остеомы проводится с ограниченным склерозирующим остеомиелитом, рассекающим остеохондрозом, остеопериоститом, хроническим абсцессом Броди, реже – опухолью Юинга и остеогенной саркомой.
Лечением остеоидной остеомы обычно занимаются травматологи и ортопеды. Лечение только хирургическое. В ходе операции выполняется резекция пораженного участка, по возможности – вместе с окружающей его зоной остеосклероза. Рецидивы наблюдаются очень редко.

Остеофиты
Такие разрастания могут возникать по различным причинам и по ряду характеристик (в частности, происхождению) отличаются от классических остеом. Однако, из-за сходной структуры – высокодифференцированной костной ткани – некоторые авторы относят остеофиты в группу остеом.
Практический интерес представляют экзостозы – остеофиты на наружной поверхности кости. Они могут иметь форму полусферы, гриба, шипа или даже цветной капусты. Отмечается наследственная предрасположенность. Образования чаще возникают в период полового созревания. Самые распространенные экзостозы – верхней трети костей голени, нижней трети бедренной кости, верхней трети плечевой кости и нижней трети костей предплечья. Реже экзостозы локализуются на плоских костях туловища, позвонках, костях кисти и плюсны. Могут быть одиночными или множественными (при экзостозной хондродисплазии).
Диагноз выставляется на основании данных рентгенографии и / или компьютерной томографии. При изучении рентгеновских снимков нужно учитывать, что реальный размер экзостоза не соответствует данным рентгенограммы, поскольку верхний, хрящевой слой на снимках не отображается. При этом толщина такого слоя (особенно у детей) может достигать нескольких сантиметров.
Лечение оперативное, проводится в отделении травматологии и ортопедии и заключается в удалении экзостоза. Прогноз хороший, рецидивы при одиночных экзостозах наблюдаются редко.
2. Эпидемиология опухолей скелета: учебно-методическое пособие/ Чернякова Ю.М., Иванов С.А., Ядченко В.Н. - 2012
Кафедра оториноларингологии РМАПО, Москва
Остеомы носа и околоносовых пазух (обзор литературы)
Журнал: Российская ринология. 2016;24(2): 50‑54
Остеома полости носа и околоносовых пазух является самой частой доброкачественной опухолью данной локализации. Несмотря на это существует определенное количество разночтений в подходе к лечению данной опухоли. В работе представлен обзор современных публикаций по эпидемиологии, симптоматике, диагностике и лечению остеом носа и околоносовых пазух.
Остеома представляет собой медленно растущую опухоль из костной ткани [1]. Это наиболее часто встречающееся доброкачественное новообразование носа и околоносовых пазух, которое выявляется у 3% населения, в основном у пациентов мужского пола от 20 до 50 лет (средний возраст около 40 лет) 2.
Первое упоминание об остеоме, по-видимому, принадлежит Viega (1506) [5], однако впервые описал заболевание как опухоль из костной ткани Vallisnieri (1733) [6].
Рассматриваются три основные причины возникновения остеом: нарушения эмбриогенеза, инфекции и травмы [1, 7]. Согласно эмбриональной теории, источником опухоли является костная пролиферация, локализованная в области соединения хрящевых решетчатых костей с лобными. В пользу этой теории свидетельствует тот факт, что наиболее частой локализацией новообразования является лобно-решетчатое соединение [8, 9]. Однако это обстоятельство не объясняет возникновение остеом другой локализации. В основе инфекционной и травматической теорий лежат воспалительный и реактивный процессы, которые могут вызывать ремоделирование костной ткани [10, 11]. Вместе с тем, далеко не у всех пациентов возникновению остеомы предшествует травма, и формирование данного новообразования представляет собой более длительный процесс, чем воспалительное заболевание полости носа [10, 11]. Кроме того, нередко (до 63% случаев) остеома возникает в интактной пазухе [3]. Важно также отметить, что наличие остеомы часто сочетается с анатомическими вариациями внутриносовых структур (пневматизированный петушиный гребень, инфраорбитальная клетка и др.), что имеет важное значение в планировании хирургического лечения [8].
Остеома носа и околоносовых пазух может быть как основным заболеванием, так и проявлением другого, например синдрома Гарднера (множественные остеомы челюстно-лицевой области в сочетании с полипами толстого кишечника и другими опухолями мягких тканей) [12].
По типу развития остеомы могут быть центральными, периферическими или экстраскелетными. Центральные остеомы растут из эндоста, периферические - из периоста, а экстраскелетные - в мышечных тканях [1]. Остеомы, поражающие полость носа и околоносовые пазухи, в основном являются периферическими [1].
Остеома чаще всего поражает лобную пазуху (52-71,8% случаев), реже - клетки решетчатого лабиринта (16,9-22%), верхнечелюстную (1,7-6,3%) и клиновидную (4,9%) пазухи, полость носа (0,6%) [13, 14]. Описаны немногочисленные случаи поражения нижней [15] и средней [16] носовых раковин, перегородки носа [13], твердого неба [17], носослезного канала [18] и носовой кости [19]. В случае поражения носовой кости имела место остеома центрального типа.
Течение заболевания, особенно на начальных стадиях, обычно бессимптомно, По разным данным, от 4 до 10% всех остеом могут протекать без выраженной клинической картины [2, 20]. Опухоль растет со средней скоростью 0,44-6 мм в год [21]. В дальнейшем клинические проявления заболевания зависят в первую очередь от локализации и размера новообразования. Разрастание опухоли может приводить к полной обтурации устья пораженной пазухи или полости носа и, как следствие, к возникновению мукоцеле или риносинусита [15]. Поэтому для остеомы характерен целый ряд неспецифических симптомов, которые встречаются при воспалительных заболеваниях полости носа и околоносовых пазух: заложенность носа, головные боли в области лба, аносмия, слезотечение и диплопия [1, 22]. Тем не менее подчеркивается, что в большинстве случаев ведущим симптомом остеомы является головная боль в области лобной пазухи [1, 22]. Разрастаясь за пределы пазухи, опухоль способна вызывать деформацию лица [23], в результате вовлечения в процесс орбиты могут появится проптоз, периорбитальная боль, хемоз, при поражении окуломоторных мышц - диплопия [24], а при компрессии носослезного канала - слезотечение [14]. В результате высмаркивания может возникнуть периорбитальная эмфизема [14]. В редких случаях отмечается снижение зрения в результате компрессии зрительного нерва [25], а при интракраниальном распространении опухоли могут возникать вторичные осложнения, такие как абсцесс мозга, менингит [26, 27] и пневмоцефалия [28].
Однако, несмотря на многочисленные попытки, до настоящего времени не удается выявить конкретные модели роста и факторы, влияющие на его скорость и характер [29, 30].
В связи с частым бессимптомным течением и неспецифической симптоматикой заболевания количество случайно диагностированных остеом при компьютерной томографии (КТ) носа и околоносовых пазух достигает 1-3% [3, 31]. На К.Т. опухоль обычно представлена плотной гомогенной массой с резкими, отчетливыми контурами [1, 22]. В связи с тем, что очертания опухоли совпадают с контуром пазухи, не всегда удается установить точку прикрепления новообразования («ножку») к стенке синуса [11]. Точно определить анатомическую локализацию образования позволяет однофотонная эмиссионная КТ, благодаря накоплению 99m Tc-метилендифосфоната [32]. Отмечаются также преимущества магнитно-резонансной томографии при интракраниальном росте новообразования [33].
По своему гистологическому строению остеомы подразделяют на три типа: первый тип - эбурнированный (компактный), представленный очень плотной кортикальной костью, содержащей минимальное количество фиброзной ткани и костного мозга; второй тип - зрелый (губчатый), при котором в губчатой кости присутствуют пространства, заполненные фиброзной тканью, костным мозгом и жировой тканью; третий тип - смешанный, сочетающий признаки первых двух типов [34].
Дифференциальную диагностику остеомы проводят с другими доброкачественными опухолями из костной ткани [3, 20, 34]. В литературе не описано ни одного случая малигнизации остеом [34].
Единственным методом лечением остеом носа и околоносовых пазух является их хирургическое удаление. Большинство авторов считают, что при маленьких бессимптомных опухолях целесообразно придерживаться выжидательной тактики и периодически контролировать состояние новообразования. M. Smith и T. Calcaterra в своей работе утверждают, что к операции нужно прибегать в случае обтурации более чем 50% просвета пазухи [35]. Однако Y. Pons и соавт. (2013) считают, что остеомы нужно удалять вне зависимости от их размера, так как при небольших новообразованиях операции сопровождаются минимальной травматизацией тканей [20]. С. Georgalas и соавт. сформировали 3 принципа для определения необходимости хирургического лечения остеомы носа и околоносовых пазух: первый - остеома ассоциирована с симптомами, для которых отсутствуют другие возможные причины; второй - большая или растущая остеома; третий - наличие или неизбежное развитие осложнений [36].
Способ хирургического лечения зависит от размеров и локализации опухоли. Существует три хирургических доступа: эндоназальный, наружный и комбинированный. Недостатком эндоназального доступа является его ограниченность при крупных размерах опухоли и/или труднодоступной ее локализации. Однако постоянное совершенствование эндоскопической хирургии снижает количество ограничений и противопоказаний к данному типу вмешательства. В обзоре хирургических доступов при лечении остеом, выполненном С. Georgalas и соавт. (2011), определены следующие положения о возможностях эндоскопической хирургии:
1) ограничения эндоскопического доступа при латеральной локализации опухоли на нижней стенке лобной пазухи и распространение на ее переднюю стенку и носослезный канал;
2) относительное противопоказание (из-за длительности операции) - большие опухоли с локализацией на задней/верхней стенке лобной пазухи;
3) не является противопоказанием интраорбитальное и интракраниальное распространение опухоли [36].
Однако авторы отмечают, что, несмотря на возможность применения эндоназального доступа, он является более длительным, а в случае возникновения осложнений хирургу труднее справится с их устранением. Кроме этого, существует необходимость в специальных инструментах и оборудовании [36]. В исследовании М. Turri-Zanoni и соавт. (2012) был продемонстрирован достаточно большой диапазон применения эндоскопического доступа при остеомах различной локализации. Так, были прооперированы 60 пациентов с фронтоэтмоидальной и интраорбитальной локализацией остеом. Трансназальный эндоскопический доступ был выполнен в 52% случаях, комбинированный - в 41%, открытый - в 7%. Послеоперационный период во всех трех группах протекал без осложнений. Как противопоказания для трансназального доступа авторами были предложены следующие критерии:
1) маленький переднезадний диаметр соустья лобной пазухи при большом ее объеме (ограничивается маневренность инструментов в пазухе);
2) эрозия задней стенки лобной пазухи в сочетании с мультилобулярной остеомой с интракраниальным распространением;
3) распространение опухоли за пределы передней лобной стенки;
4) наличие посттравматических анатомических изменений;
5) прикрепление опухоли к боковой или верхнебоковой орбитальной стенке.
Авторы отмечают, что при эндоскопическом доступе вместе с меньшей травматичностью наблюдается также уменьшение периода госпитализации, однако для овладения этим способом нужно более длительное обучение и опыт. Подчеркивается, что размер опухоли, крайне латеральное и/или интраорбитальное ее распространение больше не являются абсолютными противопоказаниями для трансназального эндоскопического доступа [37]. A. Chiu и соавт. (2005) представили методику оценки степени распространения остеом лобной пазухи для определения возможного хирургического лечения (см. таблицу). По мнению авторов, только остеомы I и II степени могут быть удалены эндоскопически [38]. Однако в более новых исследованиях продемонстрировано успешное эндоскопическое удаление опухолей III и IV степени [39, 40]. Суммируя вышеперечисленные факты, можно сделать вывод, что трансназальный эндоскопический доступ все чаще является эффективной альтернативой открытому варианту хирургического вмешательства.

Классификация остеом лобной пазухи
Популярным и распространенным при хирургическом лечении остеом остается наружный доступ. В этих случаях обычно применяются наружная фронтоэтмоидотомия, остеопластическая фронтотомия или краниофациальная резекция. Все перечисленные способы позволяют хорошо визуализировать новообразование и обеспечивают хороший доступ к остеоме лобной пазухи. Однако при локализации опухоли в носослезном канале и решетчатом лабиринте ее визуализация при наружном доступе недостаточна. Кроме этого, наружный доступ сопровождается значительной травматизацией тканей и осложнениями (кровопотеря, послеоперационные косметические дефекты, парестезии и др.) [36]. Поэтому комбинированный доступ является наиболее предпочтительным и целесообразным, так как позволяет тщательно и полностью удалить опухоль [4, 11, 31, 33, 41], а также избежать при этом значительной травматизации. Чаще всего из-за жесткой структуры опухоли приходится прибегать к парциальному удалению новообразования [36]. Иногда при поражении лобной пазухи задняя стенка может быть истончена или даже полностью отсутствовать, в таких случаях рекомендовано ее укрепление во избежание пролабирования лобной доли мозга [36, 40].
В дополнение к классическим эндоскопической и открытой техникам необходимо также отметить возможность удаления опухоли при помощи ультразвукового костного аспиратора 43, который может использоваться как в сочетании с эндоскопом [43, 44], так и при открытой операции [42]. Однако оценка данного метода затруднена из-за его относительной новизны и небольшого количества описанных клинических случаев.
Рецидив опухоли происходит редко, а период его возникновения достаточно длителен (5-8 лет) [45]. Важно отметить, что в имеющейся литературе описаны рецидивы, возникшие при удалении остеом центрального типа [46], и только в одном случае имел место рецидив опухоли при локализации в околоносовой пазухе (решетчатом лабиринте) [45]. Возникновение рецидива, как правило, связано с неполным удалением новообразования [45].
Читайте также:
- Моторная денервация нижнечелюстного нерва - лучевая диагностика
- Платибазия. Уплощение основания черепа. Травма шеи.
- Глюкокортикоиды при глазных болезнях. Противопоказания к назначению глюкокортикоидов в офтальмологии
- Показания для артроскопической резекции дистального конца ключицы
- Периампулярный рак - диагностика
