Остеобластома позвоночника (остеоид-остеома) - лечение, прогноз
Обновлено: 22.04.2024
а) Терминология:
1. Аббревиатура:
• Остеоид-остеома (00)
2. Определение:
• Доброкачественное костеобразующее новообразование, характеризующееся экстенсивной реакцией и непропорциональностью болевого синдрома
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Может поражать практически любую кость
о Кортикально-диафизарное расположение: 65-70%:
- Наиболее частая локализация
- Бедренная кость > большеберцовая кость: вместе составляют 60% от общего количества остеоид-остеом
- Кисти и стопы: = 20% (ладьевидная, таранная, пяточная)
о Интрамедуллярное расположение - редко:
- Обычно кости запястья и предплюсны, редко эпифизы
о Внутрикапсулярное расположение:
- Чаще всего шейка бедренной кости, часто по ходу калькара
- В литературе имеются сведения о поражении локтевого, лучезапястного, коленного суставов, а также суставов стопы и дугоотростчатых суставов
о Субпериостальное расположение:
- Как правило, внутрикапсулярно; чаще всего бедренная и таранная кости
о Позвоночник: 10%:
- Задние элементы
- Поясничный отдел (59%) > шейный > грудной > крестцовый
о В редких случаях наблюдается одновременное многоочаговое поражение
(Слева) Рентгенография в ПЗ проекции: морфологические изменения на фоне внутрикапсуллярной ОО у ребенка. Визуализируется едва заметный литический очаг в межвертельной области и дистальное уплотнение калькара. Головка левой бедренной кости находится в положении наружного подвывиха на фоне хронического выпота, что способствует преждевременно -му изменению фигуры слезы. В конечном итоге, имеется вальгусная деформация бедренной кости, развившаяся в результате подвывиха и изменения характера осевой нагрузки.
(Справа) КТ, аксиальная проекция, без контрастного усиления: ОО у этого же пациента располагается в переднем кортикальном слоев наряду с реактивным изменением калькара. (Слева) Рентгенография в ПЗ проекции: типичная ОО шейки бедренной кости у молодого человека. Литический очаг расположен в шейке бедренной кости и обусловливает выраженные реактивные изменения в виде уплотнения калькара и формирования остеофитов. Гнездо опухоли окружено небольшой зоной склероза, который при внутрикапсулярном расположении может быть менее выражен, чем при кортикально-диафизарной ОО.
(Справа) КТ, аксиальная проекция, без контрастного усиления: игла, установленная для проведения чрескожной термальной абляции ОО, расположенной в переднем кортикальном слое. (Слева) Рентгенография в ПЗ проекции: у пациента с анамнезом, позволяющим предположить наличие 00 визуализируется округлый очаг склероза, расположенный в медиальном кортикальном слое бедренной кости или сопряженно с ним. Обратите внимание на минимально выраженный склероз и отсутствие периостальной реакции, что позволяет отличить этот патологический очаг от обычной кортикальной ОО.
(Справа) МРТ, корональная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: патологический очаг у этого же пациента характеризуется сигналом низкой интенсивности, располагается не в кортикальном слое, а сопряженно с ним и окружен зоной умеренного отека костного мозга.
2. Рентгенография при остеоид-остеоме:
• Кортикально-диафизарное расположение:
о Овальный литический очаг, расположенный в пределах плотного кортикального слоя
о Окружающая кортикальная кость утолщена и склерозирована:
- Склероз может скрывать подлежащий литический очаг
о ± центрально расположенная зона склероза в рентген прозрачном очаге
• Внутрикапсулярное (внутрисуставное) расположение:
о Овальный литический очаг, расположенный в кортикальном слое
о ± склеротическая реактивная реакция кости по периферии
о Склеротическая реактивная реакция кости часто наблюдается на удалении от очага и имеет внесуставное расположение
о Выпот в суставе
о Может служить причиной раннего развития остеофитов и остеоартроза
о При хроническом течении - аномалии развития:
- Гиперемия → избыточный рост или раннее закрытие физарной зоны, в зависимости от скелетного возраста
• Субпериостальное расположение:
о Округлый склеротический очаг отслаивает надкостницу, но развивается не в кортикальном слое
о ± сопутствующая склеротическая реакция, более ограничена, чем при ОО других локализаций
о Как правило, внутрикапсуллярная, сопровождается суставным выпотом
• Интрамедуллярное расположение:
о Хорошо очерченное образование
о Очаг опухоли частично или полностью кальцифицирован
о Возможно наличие окружающей рентген прозрачной зоны
о Реактивный склероз выражен минимально или отсутствует
• Позвоночник:
о Задние элементы; сложно различить при рентгенографии:
- Наличие литического очага не характерно
- Возможна склеротическая реакция вокруг очага
о Неротационный сколиоз, вогнутость на стороне поражения
3. КТ при остеоид-остеоме:
• КТ эффективна для диагностики и уточнения локализации опухоли:
о Кортикальное расположение или субпериостальное или интрамедуллярное
• Сопряженная и/или удаленная склеротическая реакция
• Литический очаг ± центральная зона склероза
• К очагу часто примыкают питающие сосуды
• Ассоциированный патологический перелом (редко)
• КТ контроль при чрескожной радиочастотной абляции
4. МРТ при остеоид-остеоме:
• МРТ признаки гнезда опухоли:
о Режим Т1: Округлый очаг, несколько более интенсивный, по отношению к мышце
о Режим Т2: более выраженная гиперинтенсивность:
- Гнездо может характеризоваться сигналом низкой интенсивности, в зависимости от васкуляризации и кальцификации
о Активно контрастируется:
- Динамическое контрастирование: наибольшая разница между патологическим очагом и костным мозгом наблюдается в артериальную фазу
о Гнездо, как правило, хорошо визуализируется, но может быть относительно неприметным в результате эффекта усреднения
• МРТ признаки реактивного ответа:
о Реакция и утолщение кортикального слоя: сигнал низкой интенсивности во всех последовательностях
о Реактивные изменения костного мозга представлены его отеком в 63%
о Элевация надкостницы или изменения в сопряженных мягких тканях в 50%: сигнал высокой интенсивности в последовательностях, чувствительных к жидкости
о Внутрикапсулярные очаги индуцируют суставной выпот
о Предостережение: если гнездо опухоли не визуализируется, реактивные изменения могут быть ошибочно приняты за первичную опухоль
• МРТ контроль при лазерной абляции
5. Сцинтиграфия при остеоид-остеоме:
• При сцинтиграфии наблюдается округлая интенсивно активная зона в области гнезда опухоли:
о Высокая чувствительность
о Симптом двойной плотности: зона очень высокой активности в области гнезда, окруженная менее активной реактивной костью
о Округлость очага позволяет отличить новообразование от стрессового перелома, когда наблюдается более линейная активность
• Интенсивность гнезда опухоли, расположенного внутрикапсулярно может быть ниже, чем при кортикальном расположении
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография, как правило, позволяет установить диагноз
о КТ подтверждает наличие опухоли и уточняет место ее расположения
• Совет по протоколу:
о При КТ необходимо выполнять тонкие срезы и использовать режим переформатирования
о Наибольшее контрастное усиление достигается в артериальную фазу:
- Постконтрастная МРТ должна выполняться в качестве динамического исследования или через 30 секунд после инъекции
(Слева) Рентгенография в боковой проекции: кортикально-диафизарная ОО с выраженным утолщением заднего кортикального слоя большеберцовой кости. Утолщенная кость скрывает собственно гнездо опухоли
(Справа) КТ, аксиальная проекция, без контрастного усиления: у этого же пациента визуализируется задняя периостальная реакция в виде нагромождения, окружающая округлый литический очаг, глубоко погруженный в кортикальный слой. Эта ОО располагается непосредственно около питающего сосуда. Такое взаимоотношение наблюдается часто. (Слева) Рентгенография в боковой проекции: овальный литический очаг и окружающая его зона склероза В, которые позволяют диагностировать ОО.
(Справа) МРТ, корональная проекция, режим STIR: гнездо опухоли у того же пациента характеризуется типичным сигналом высокой интенсивности в режиме STIR. Обратите внимание на зону высокоинтенсивного сигнала в примыкающей надкостнице, а также в сопряженном участке костномозгового канала. Доброкачественное новообразование выглядит на МРТ, за счет таких реактивных изменений более агрессивно, однако соответствует ОО. (Слева) КТ, аксиальная проекция, без контрастного усиления: необычный пример ОО. На этом уровне визуализируется склерозированная корткальная кость, окружающая зону перелома. Возникает желание расценить патологическую область, как стрессовый перелом.
(Справа) КТ, аксиальная проекция, без контрастного усиления, срез выполнен немногодистальнее предыдущего: линия перелома ведет к необычного вида паталогическому очагу, расположенному под кортикальным слоем в костномозговом пространстве. Эта ОО привела к возникновению патологического перелома. Реакция кортикального слоя обусловлена обоими процессами.
в) Дифференциальная диагностика остеоид-остеомы:
1. Кортикально-диафизарное расположение очага:
• Стрессовый перелом:
о Консолидация сопровождается склеротической реакцией, аналогично ОО
о Реакция линейная, пересекает кость; является диагностическим признаком
о КТ или МРТ позволяют подтвердить линейность перелома
• Хронический кортикальный остеомиелит:
о Округлый или овальный литический очаг, окруженный плотной зоной склероза
о Возможно наличие плотного секвестра
2. Внутрикапсулярное расположение очага:
• Артрит:
о Выпот, формирование остеофитов
• Остеосаркома или саркома Юинга:
о Реактивный склероз и/или отек костного мозга могут имитировать данные злокачественные новообразования
о Отсутствие деструкции кости или мягкотканного компонента при ОО имеет дифференциально-диагностическое значение
г) Патология:
1. Макроскопические и хирургические особенности:
• Округлый, красный, рыхлый или зернистый очаг, окруженный компактной белой скперозированной костью
2. Микроскопия:
• Центральная зона васкуляризированной соединительной ткани:
о Содержит остеоид-продуцирующие остеобласты
о Микротрабекулярный участок, отграниченный набухшими аппозиционно расположенными остеобластами помогает отличить ОО от остеобластомы
• Гиперваскулярная склерозированная кость окружает центральную патологическую зону:
о Резкая граница между центральным очагом и окружающей зоной склероза
(Слева) КТ, корональная проекция, костный режим: интрамедуллярная ОО таранной кости. Обратите внимание на склерозированное гнездо опухоли, окруженное кольцом просветления, что характерно для такого типа ОО. Окружающая зона склероза отсутствует. Расположение в кистях/стопах является типичным.
(Справа) МРТ, сагиттальная проекция, режим Т2: выраженный отек в структуре надколенника у молодого пациента с болью в переднем отделе коленного сустава. На этом срезе фокальный патологический очаг не визуализируется. Без видимого гнезда опухоли, отек может способствовать ошибочной диагностике более агрессивного состояния. (Слева) МРТ, сагиттальная проекция, режим Т2 с подавлением сигнала от жира, более медиальный срез: у этого же пациента визуализируется небольшой фокальный округлый патологический очаг. На фоне генерализованного отека в структуре надколенника, этот низкоинтенсивный очаг не является специфичным. Здесь необходимо подумать об 00, однако такая картина также может соответствовать небольшому костному островку с несвязанным с ним отеком костного мозга надколенника.
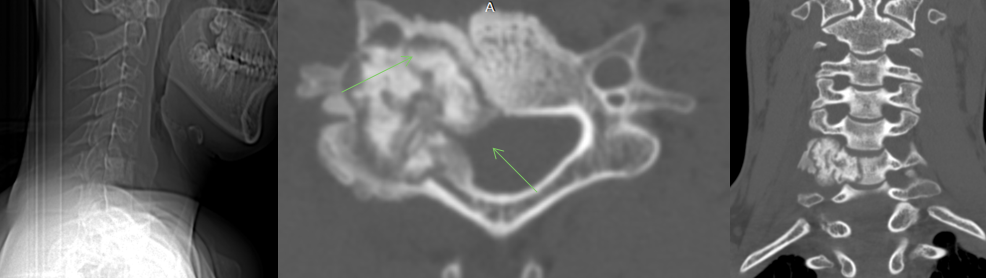
(Справа) КТ, аксиальная проекция, костный режим: у этого же пациента визуализируется кортикально расположенный литический очаг округлой формы с умеренными реактивными изменениями вокруг него. Это изображение позволяет достоверно диагностировать ОО. (Слева) Сцинтиграфия в ПЗ проекции: повышенное накопление в задних структурах позвонка Т12. Округлый участок накопления визуализируется на вершине вогнутости сколиотической дуги. Результаты КТ подтвердили наличие ОО в этой области. При наличии неротационного сколиоза у подростков необходим поиск ОО.
(Справа) КТ, аксиальная проекция, костный режим: классический вид ОО. В дуге позвонка визуализируется хорошо отграниченный литический очаг, который содержит костный матрикс. Патологический очаг окружен зоной реактивного склероза.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль, которая усиливается ночью:
- Сначала периодическая, затем постоянная:
Ранние умеренно выраженные симптомы могут способствовать позднему обращению за медицинской помощью
- В 80% отмечается снижение интенсивности боли при приеме салицилатов или нестероидных противовоспалительных препаратов
о При внутрикапсулярном расположении патологического очага отмечаются признаки синовита, суставная боль и ограничение объема движений в суставе
о Клинический осмотр: четко локализованная выраженная болезненность:
- Вероятно наличие сопутствующего отека и покраснения
о При поражении позвоночника развивается неротационный сколиоз с вогнутостью на стороне очага
• Другие признаки/симптомы:
о Внутрикапсулярное расположение патологического очага и длительное течение заболевания способствуют раннему развитию остеоартроза (до 50% случаев внутрикапсулярного расположения новообразования в шейке бедренной кости)
о При внутрикапсулярном расположении, в зависимости от скелетного возраста, возможно появление аномалий развития
о Иногда наблюдается мышечная атрофия
о В редких случаях появляются неврологические симптомы
2. Демография:
• Возраст:
о Как правило, в диапазоне 10-25 лет:
- Чаще всего страдают дети и подростки
• Пол:
о М > Ж в соотношении 3:1
• Эпидемиология:
о Составляет 4-10% первичных костных опухолей (исключая миелому)
3. Течение и прогноз:
• При отсутствии лечения боль приобретает постоянный характер
• Описаны случаи обратного развития опухоли и разрешения болевого синдрома без вмешательства:
о В течение различного периода времени, обычно от многих месяцев до многих лет
• Рецидив опухоли после ее абляции или удаления крайне редок
• Случаи злокачественного перерождения в литературе не описаны
4. Лечение:
• Радиочастотная термальная абляция под контролем КТ:
о По данным литературы эффективность первичной процедуры достигает 75-90%:
- При крупных и асферических очагах может потребоваться повторная процедура абляции
о Избежать осложнений поможет тщательное предоперационное планирование
о Необходимо избегать ожогов кожи, даже при поверхностном расположении патологического очага
• Эффективными могут быть лазерная абляция под контролем МРТ и ультразвуковая абляция
• Альтернативным методом является хирургическая резекция:
о Объем резекции обычно превышает таковой при термальной абляции. Резекция приводит к ослаблению кости
о Во время резекции можно не заметить гнездо опухоли и удалить только зону склероза
е) Диагностическая памятка. Следует учесть:
• Диагностика внутрикапсулярной ОО часто запаздывает:
о Патологический очаг, ввиду своего малого размера часто остается незамеченным
о Отдаленные склероз и отек не распознаются в качестве реактивных изменений, а рассматриваются, как зона интереса
о Признаки аномалии роста и артроза могут перекрывать патологический очаг
• ОО необходимо рассматривать как одну из возможных причин развития сколиоза у молодых пациентов
• Не отвлекайте свое внимание на зону реактивных склероза и отека в сопряженном отделе кости или прилегающих мягких тканях
• При динамической МРТ патологический очаг становиться более заметным (важно при необычном расположении опухоли)
• Перед выполнением чрескожной абляции ОО убедитесь, что очаг не является хроническим кортикальным абсцессом:
о Перед абляцией, для гистологического подтверждения ОО, выполняется биопсия
о Постабляционное инфицирование может представлять собой активное распространение преабляционного очага инфекции
ж) Список использованной литературы:
1. Aiba Н et al: Conservative treatment for patients with osteoid osteoma: a case series. Anticancer Res. 34(7):3721-5, 2014
2. Bourgault C et al: Percutaneous CT-guided radiofrequency thermocoagulation in the treatment of osteoid osteoma: a 87 patient series. Orthop Traumatol Surg Res. 100(3)323-7, 2014
3. Fuchs Set al: Postinterventional MRI findings following MRI-guided laser ablation of osteoid osteoma. EurJ Radiol. 83(4):696-702, 2014
4. Ciftdemir M et al: Atypical osteoid osteomas. Eur J Orthop Surg Traumatol. 25(1):17-27, 2013
Остеобластома позвоночника и остеоидная остеома

Остеобластома и остеоидная остеома (остеоид-остеома) – весьма сходные между собой доброкачественные остеобластические опухоли костей, которые долгое время не разделялись. Это обусловлено тем, что оба новообразования имеют сходную гистологию и образуются за счет неминерализованной органической части костного матрикса (остеоида), предшествующей созреванию костной ткани. Но в отличие от остеоид-остеомы, остеобластома склонна к быстрому росту, что вызывает деформацию пораженной кости, а также в отдельных случаях она озлокачествляется.
Поэтому сегодня остеобластомой называют опухоли костей с размерами более 1,5 см, а остеоидной остеомой – аналогичные новообразования с диаметром менее 1,5 см. Они могут поражать практически любые губчатые кости скелета, но особенно часто обнаруживаются в позвоночнике. Также опухоли такого рода формируются в бедренной и большеберцовой, плечевой и локтевой кости. При этом в основном остеоидная остеома встречается у детей и подростков (преимущественно мальчиков), а пик диагностирования приходится на период наиболее активного роста. Хотя иногда впервые она может обнаруживаться и в 30—40 лет и вплоть до 70 лет. Остеобластома более характерна для взрослых людей и чаще диагностируется в 20—30 лет.

На остеобластому приходится порядка 1,5—4% первичных опухолей скелета, тогда как остеоидная остеома встречается чаще. На ее долю приходится уже 3—14% случаев обнаружения новообразований такой локализации. При этом позвоночник поражается остеоидной остеомой в 25% случаев, а остеобластомой – в 44%.
Особенности и возможные осложнения остеобластических опухолей позвоночника
Небольшие размеры новообразования, особенности строения позвоночника и непосредственная близость спинного мозга вместе с отходящими от него корешками делают проблему диагностики и лечения опухолей данного рода весьма актуальной. Ситуация осложняется разнообразностью клинических проявлений заболевания. Это приводит к тому, что оно обнаруживается, особенно у детей, поздно, когда уже успевает спровоцировать осложнения, а именно деформацию позвоночного столба и неврологические расстройства. При этом нередко сама причина искривления позвоночника и других следствий длительно остается необнаруженной. Это приводит к продолжительному и безрезультатному лечению. Поэтому очень важно суметь распознать образование остеоидной остеомы или остеобластомы позвоночника и провести грамотную терапию.
Остеоидная остеома позвоночника представляет собой опухоль круглой или овальной формы, которая чаще всего локализуется в дужках позвонков, хотя может формироваться и в его теле. Но по частоте диагностирования она уступает остеоидной остеоме бедренной кости. Поясничный отдел страдает чаще всего – в 59% всех случаев образования остеоид-остеомы. На шейный отдел приходится до 27%, а в крестце остеоидная остеома обнаруживается только в 2% случаев.

Остеобластома преимущественно поражает задние элементы позвонка. Она может формироваться в корне дуги, ее пластинке, поперечных или остистых отростках и даже в межсуставных фрагментах дуги. При этом она часто распространяется на тело позвонка. Основной ее локализацией является шейный отдел – 40% случаев. Реже, а именно в 25%, 20% и 15—20% новообразование такого рода формируется в поясничном, грудном отделе и крестце соответственно.
В течении остеобластомы выделяют 2 вида: классическое и агрессивное. При этом последний вариант представляет большую опасность, поскольку сопряжен с риском озлокачествления и значительно чаще дает рецидивы. Различают 2 вида развития агрессивной остеобластомы:
- пограничная с остеосаркомой опухоль;
- местно-агрессивный рост без метастазирования.
Остеобластома позвоночника может соседствовать с аневризмальной костной кистой.
Симптомы
Очень часто первым проявлением заболевания является искривление позвоночника, а точнее его сколиотическая деформация. Это сопровождается болями, в том числе по ночам. Они могут быть разными по характеру и интенсивности, но чаще являются тупыми, ноющими, хотя могут быть острыми и стреляющими. Обычно болезненные ощущения усиливаются по ночам, но в большинстве случаев легко купируются аспирином или препаратами из группы НПВС.
Искривление позвоночного столба чаще всего обусловлено спазмом паравертебральных (окружающих позвоночник) мышц.
Иногда могут наблюдаться:
- нарушения походки;
- атрофия мышц;
- защитное напряжение мышц на стороне поражения;
- кривошея;
- неврологические осложнения, спровоцированные механической компрессией спинного мозга или его корешков.
Симптомы остеобластома позвоночника более выражены, чем остеоидной остеомы. Она сопровождается более сильными локальными болями. Но они так же носят тупой характер. Также для этой опухоли более характерны неврологические проявления, что обусловлено ее быстрым ростом. Это может проявляться нарушениями чувствительности разного рода от незначительного онемения, ощущения ползания мурашек до потери чувствительности, ограничений подвижности. Подобное может наблюдаться как непосредственно в спине, так и по ходу ущемленных нервов, т. е. распространяться на нижние или верхние конечности, межреберные промежутки и т. д. Компрессия корешков способна провоцировать сильные стреляющие боли, особенно в момент резкого движения или после выраженной физической нагрузки.
Диагностика
При возникновении сколиотической деформации, особенно провоцирующей боли при незначительной степени искривления позвоночного столба, необходимо как можно раньше обратиться к ортопеду. На основании характера жалоб пациента и результатов осмотра врач уже сможет распознать признаки сколиоза и назначить инструментальные исследования. Они помогут не только подтвердить и уточнить степень деформации позвоночника, но и обнаружить остеобластические опухоли. Это:
- рентген позвоночника;
- КТ – наиболее информативный метод диагностики;
- МРТ.
Для уточнения диагноза может проводиться исследование с контрастным усилением гадолинием и йод-содержащими препаратами.
Остеоидная остеома на снимках может иметь разную степень оссификации и сопровождаться отечностью костного мозга вблизи нее, хотя может и не визуализироваться из-за изменений окружающих тканей. Ее окружает участок с признаками плотного склероза и разной степенью выраженности периостальной реакции. Также может наблюдаться утолщение плевральных листков или образование плеврального выпота. При этом наиболее характерной чертой опухоли является наличие локальной сколиотической деформации с формированием вогнутой дуги со стороны остеоид-остеомы.

Характерные для остеоид-остеомы изменения на КТ и МРТ могут имитировать картину злокачественной опухоли, что иногда провоцирует ложное диагностирование онкологии.
Остеобластома позвоночника на снимках имеет вид четко ограниченного экспансивного новообразования с краями, напоминающими очертания географических объектов. Чаще оно обнаруживается в дуге позвонка и переходит на его тело. При этом наблюдается узкая переходная зона со склерозированной границей. Дополнительно может присутствовать воспаление в области соседних ребер, утолщение листков плевры и образование плеврального выпота, а также отечность тканей вокруг опухоли, что обусловлено продуцированием ее клетками простагландинов.
Дифференциальная диагностика проводится с:
- односторонним спондилолизом;
- стрессовым переломом корня или пластинки дуги позвонка;
- односторонним лизисом корня или межсуставной частью дуги;
- склерозирующими метастазами;
- лимфомой;
- остеомиелитом;
- саркомой Юнга;
- хондромой;
- остеогенной саркомой;
- аневризмальной костной кистой.
Лечение остеоидной остеомы и остеобластомы позвоночника
Но формирование новообразования в позвоночнике требует особенной щепетильности и аккуратности при выполнении вмешательств, что во многом обусловлено сложностью его строения и близостью спинного мозга, его корешков, крупных кровеносных сосудов. Особенно высокая квалификация хирурга важна при удалении опухоли, локализованной в позвонках шейного отдела.

Резекция опухоли выполняется малоинвазивным путем через небольшой разрез мягких тканей в проекции пораженного позвонка, с помощью эндоскопического оборудования, вводимого через точечные проколы, или путем вылущивания. При необходимости может удаляться фрагмент дуги, отростка позвонка. Для устранения сформировавшегося дефекта проводят костную пластику с применением собственной кости пациента или искусственного материала. В отдельных случаях позвоночник стабилизируется металлоконструкциями.
В отдельных случаях при условии отсутствия неврологического дефицита вместо открытой операции пациентам может предлагаться:
- Лазерная терапия – может использоваться при остеоид-остеомах малых размеров и подразумевает их удаление за счет тепловой энергии лазера. Специальный световод подводят к пораженному позвонку через тонкую канюлю под контролем КТ, что позволяет обеспечить отличный косметический эффект и добиться устранения болевого синдрома.
- Радиочастотная абляция, выполняемая под контролем КТ – операция осуществляется аналогично лазерному удалению. За счет воздействия радиочастотных волн происходит уменьшение размера опухоли и устранение болей.

Таким образом, остеобластома позвоночника и остеоидная остеома – доброкачественные и не самые распространенные опухоли костей. Но они способны провоцировать сколиоз и выраженные неврологические нарушения, поэтому их образование нельзя оставлять без внимания.
Остеоид-остеома позвоночника
Остеоид-остеома - доброкачественная опухоль остеогенной природы, характеризующаяся образованием остеоида в центральных её отделах и зоной остеосклероза в прилежащей костной ткани.
По МКБ для онкологов (СКБ-О3) остеоид-остеома кодируется как M9191/0.

Этиология
В настоящее время до конца не изучена.
Клиника
Остеоид-остеома преимущественно диагностируется в возрасте до 25 лет. Локализируется опухоль в различных костях скелета, но чаще в бедренной и большеберцовой костях, а также в структурах позвонков.
Основное клиническое проявление остеоид-остеомы - боль, носящая изнуряющий характер, усиливающаяся в ночное время. Боль часто определяется конкретно в очаге поражения, но при локализации в позвоночнике нередко иррадиирует в нижние конечности. При остеоид-остеоме позвоночника больной находится в вынужденной (анталгической) позе - наклон позвоночника в сторону поражения, на противоположной стороне определяется мышечный валик (защитное напряжение мышц).

Рентгенологическая картина остеоид-остеомы достаточно характерна. Она проявляется очагом разрежения круглой или щелевидной формы с чётко очерченным контуром. Размеры не превышают 10-15 мм.
КТ - метод выбора при диагностике остеоид-остеомы в нашей клинике, т.к. во всех случаях определяются структурные изменения и особенности опухоли позвоночника, что позволяет нашим специалистам выбрать наиболее подходящий объём оперативного лечения.


Хирургическое лечение
Единственный метод лечения остеоид-остеомы позвоночника - оперативное вмешательство. В нашей клинике операция проводится под КТ-навигацией из малоинвазивного доступа, что является преимущественным методом, т.к. способствует более быстрому восстановлению пациента.


Более 15 лет практического опыта в травматологии. Обследование и лечение пациентов с заболеваниями коленного и плечевого сустава.
Гигантоклеточная опухоль кости ( Остеобластокластома , Остеокластома )
Гигантоклеточная опухоль кости – это доброкачественное, реже злокачественное новообразование, состоящее из мононуклеарных и гигантских многоядерных клеток, напоминающих остеокласты. Чаще локализуется в метафизах длинных трубчатых костей. Протекает бессимптомно или проявляется болями, припухлостью, локальной гипертермией, ограничением движений. Диагностика базируется на данных опроса, объективного осмотра, рентгенографии, компьютерной томографии, других аппаратных методик, цитологического и гистологического исследования. Лечение – хирургическое вмешательство, лучевая терапия.
МКБ-10

Общие сведения
Гигантоклеточная опухоль кости (ГКО, остеобластокластома, остеокластома) – неоплазия с двумя клиническими вариантами течения. Данные о распространенности существенно разнятся – от 4 до 25% от общего количества опухолевых поражений скелета. Доля злокачественного варианта составляет 5-10%. 80% пациентов находятся в возрастной категории 20-50 лет, пик заболеваемости приходится на третье десятилетие жизни. Женщины страдают несколько чаще мужчин. В 50-65% случаев поражается область коленного сустава (дистальная часть бедра или проксимальная часть голени).
Причины
Этиология гигантоклеточных опухолей окончательно не выяснена. Специалисты придерживаются общей для всех новообразований концепции Петерсона, согласно которой неоплазии являются полиэтиологическим заболеванием, возникают при сочетании внешних и внутренних неблагоприятных влияний. К экзогенным факторам риска относят вредные биологические (вирусные), химические, лучевые воздействия. Эндогенными факторами считаются обменные расстройства, нарушения гормонального баланса, снижение реактивности организма.
Патанатомия
В 89% ГКО формируется в длинных трубчатых костях. Нижние конечности поражаются двое чаще верхних. Первое место по распространенности занимает дистальный метафиз бедра, второе – проксимальная часть большеберцовой либо малоберцовой кости, третье – периферические отделы луча, четвертое – дистальная часть большеберцовой кости. Позвонки, мелкие и плоские кости страдают редко.
Характерны одиночные очаги, в литературе также описываются отдельные двойные локализации, чаще расположенные близко друг к другу в сочленяющихся костях. Гигантоклеточная опухоль находится в метафизе, иногда растет в сторону диафиза. Первично диафизарное расположение выявляется крайне редко. Одноядерные клетки новообразования имеют сходство с остеобластами, гигантские многоядерные – с остеокластами. В ткани неоплазии выявляются костные балочки, включения остеоида.
Доброкачественные опухоли имеют типичное строение. При озлокачествлении возможны три варианта. Первый – остеокластома метастазирует, сохраняя стандартную структуру (которая, выявляется, в том числе, в отдаленных очагах). Второй – первично злокачественная ГКО, которая отличается от доброкачественной наличием атипии и митозов преимущественно в одноядерных клетках. Третий – трансформация первично доброкачественной остеобластокластомы в различные виды сарком: остеогенную, веретеноклеточную, фибросаркому.
У большинства пациентов на начальной стадии единственным проявлением доброкачественной (типичной) гигантоклеточной опухоли является боль в зоне поражения. Иногда прослеживается связь между болевым синдромом и предшествующим травматическим повреждением. Симптом выражен умеренно, эпизодически беспокоит при движениях, имеет ноющий либо тянущий характер. Реже болезненности сопутствует появление опухолевидного образования, еще реже припухлость возникает без болевых ощущений.
У взрослых ГКО крайне редко манифестирует патологическим переломом. В то же время, у детей доля этого признака составляет более 50%. Все проявления, кроме патологического перелома, не доставляют особого беспокойства, поэтому больные впервые обращаются к врачу через 8 и более месяцев после дебюта заболевания, на стадии формирования развернутой клинической картины. На этом этапе боли выявляются у всех пациентов, нарастают при физической нагрузке, сохраняются в покое, зачастую беспокоят постоянно, усиливаются по ночам.
Пальпируемая неоплазия обнаруживается в 70-75% случаев. У остальных больных отмечается локальный отек мягких тканей. Частым симптомом в этом периоде становится ограничение подвижности в близлежащем суставе. Проявление, как правило, связано с усилением боли во время движений. Иногда отмечаются постепенно формирующиеся контрактуры, напрямую не связанные с болевым синдромом. У некоторых пациентов определяется выпот.
Злокачественная гигантоклеточная опухоль проявляется аналогичными признаками. Основными отличиями считаются незначительная продолжительность периода первичной симптоматики, быстрое прогрессирование, более высокая интенсивность болезненных ощущений. Новообразование, в среднем, начинает прощупываться через 4 месяца, развернутая клиническая картина выявляется спустя полгода с момента появления первых симптомов остеобластокластомы. Метастазы в легкие, другие кости, мягкие ткани обнаруживаются редко.
Первичные диагностические мероприятия осуществляются травматологами-ортопедами, в дальнейшем пациентов направляют к специалистам в области остеоонкологии. Характер патологии определяют на основании жалоб, данных физикального обследования, дополнительных исследований. В ходе внешнего осмотра выявляют опухолевидное образование костной плотности, отек и гиперемию, оценивают объем движений. Для уточнения вида новообразования применяют следующие методы:
- Рентгенография кости. На снимках визуализируется кистообразные изменения или неоплазия в виде «мыльных пузырей» в метафизарной зоне. Признаки общего остеопороза отсутствуют, вокруг измененного участка может просматриваться остеосклероз. Границы доброкачественной ГКО более четкие, но из-за местно-агрессивного роста при значительном размере возможно появление «костного козырька». Выраженная периостальная реакция нехарактерна. Злокачественная остеокластома имеет нечеткую структуру. На снимках рано обнаруживается разрушение кортикального слоя.
- КТ и МРТ кости. Компьютерная томография дает более четкое представление о форме, размерах, границах гигантоклеточной опухоли, в сомнительных случаях позволяет подтвердить или опровергнуть разрыв коркового слоя. В ходе магнитно-резонансной томографии исследуют интрамедуллярный и кистозный компоненты, оценивают состояние окружающих мягких тканей, расположение сосудов и нервов. Методики помогают выбрать оптимальный вариант хирургического вмешательства, спланировать операцию.
- Другие аппаратные исследования. При злокачественном процессе назначают сцинтиграфию костей скелета или ПЭТ-КТ. Благодаря накоплению остеотропных фармпрепаратов, методы хорошо визуализируют новообразование, выявляют вторичные костные очаги. Ангиография при злокачественном течении свидетельствует о формировании беспорядочной сосудистой сети с артериями неравномерного диаметра. Рентгенография легких показана при подозрении на метастазирование.
- Морфологические исследования. Верификацию гигантоклеточной опухоли осуществляют путем цитологического или гистологического анализа. Материал получают методом аспирационной биопсии или трепанобиопсии. Вероятность точного определения вида и степени дифференцировки неоплазии составляет 80-90%, сложности чаще возникают при рецидивах. При недостаточной информативности выполняют повторный забор ткани методом открытой биопсии.
- Другие лабораторные анализы. Результаты тестов неспецифичны, но способствуют дифференцировке доброкачественных и злокачественных ГКО. В первом случае изменения отсутствуют, во втором в крови выявляются ускорение СОЭ, лейкоцитоз, снижение железа и белка, увеличение уровня щелочной фосфатазы, фосфора, кальция. В моче обнаруживаются гексокиназа, оксипролин.
Различение проводят с аневризмальной костной кистой (чаще – солидным вариантом), центральной гигантоклеточной гранулемой, хондробластомой. Также требуется дифференциальная диагностика с неоссифицирующей фибромой и остеосаркомой.
Лечение гигантоклеточной опухоли кости
Основной метод лечения ГКО – хирургическое вмешательство. Объем операции выбирают с учетом размеров и распространенности неоплазии. В случаях «неудобного» расположения (в позвонках, плоских костях) или незначительного поражения трубчатых костей осуществляют экскохлеацию. Новообразования среднего размера удаляют методом краевой резекции. При вовлечении половины и более диаметра либо центральном расположении прибегают к сегментарной резекции. По показаниям применяют костно-пластические методики для замещения образовавшегося дефекта. Ампутации требуются редко.
При ограниченных легочных метастазах производят парциальную резекцию легких. Лучевая терапия показана при труднодоступных неоплазиях, прежде всего – расположенных в верхних отделах крестца. Метод также используется при отказе от операции, наличии тяжелой соматической патологии. В рамках комбинированного лечения рекомендован в пред- и послеоперационном периоде. Чаще всего проводится дистанционная гамма-терапия.
Прогноз
Прогноз доброкачественной гигантоклеточной опухоли кости достаточно благоприятный – после радикального иссечения с соблюдением принципов абластичности в большинстве случаев наступает выздоровление. Частота рецидивирования напрямую зависит от выбранного оперативного метода, составляет 46% после экскохлеации, 30% после краевой резекции и 6,6% после радикальной резекции. При злокачественном характере патологического процесса пятилетняя выживаемость составляет 35%, через 10 лет в живых остается 18% больных.
1. Первичные опухоли костей и костные метастазы. Диагностика и принципы лечения. Учебное пособие/ Маланин Д.А., Черезов Л.Л. – 2007.
2. Дифференциальная диагностика гигантоклеточных опухолей у детей. Автореферат диссертации/ Рогожин Д.В. – 2018.
Остеома
Остеома – доброкачественная опухоль, развивающаяся из костной ткани. Отличается благоприятным течением: растет очень медленно, никогда не озлокачествляется, не дает метастазов и не прорастает в окружающие ткани. Обычно остеомы локализуются на внешней поверхности костей и располагаются на плоских костях черепа, в стенках гайморовых, решетчатых, клиновидных и лобных пазух, на большеберцовых, бедренных и плечевых костях. Поражаться также могут тела позвонков. Остеомы бывают одиночными, исключение – болезнь Гарднера, для которой характерны множественные опухоли и врожденные остеомы костей черепа, обусловленные нарушением развития мезенхимальной ткани и сочетающиеся с другими пороками. Лечение всех видов остеом только хирургическое.



Остеома – доброкачественное опухолевидное образование, образующееся из высокодифференцированной костной ткани. Отличается крайне медленным ростом и очень благоприятным течением. Случаев перерождения остеомы в злокачественную опухоль не выявлено. В зависимости от разновидности может сопровождаться болями или протекать бессимптомно. При сдавливании соседних анатомических образований (нервов, сосудов и т. д.) возникает соответствующая симптоматика, требующая оперативного вмешательства. В остальных случаях хирургическое удаление остеомы обычно производят по косметическим соображениям.
Остеомы обычно развивается в детском и юношеском возрасте. Чаще страдают пациенты мужского пола (исключение – остеомы лицевых костей, которые чаще развиваются у женщин). Синдром Гарднера, сопровождающийся развитием множественных остеом, носит наследственный характер. В остальных случаях предполагается, что провоцирующими факторами может стать переохлаждение или повторные травмы.
Классификация
С учетом происхождения в травматологии выделяют два вида остеом:
- Гетеропластические – развиваются из соединительной ткани. В эту группу входят остеофиты. Могут появляться не только на костях, но и в других органах и тканях: в местах прикрепления сухожилий, в диафрагме, плевре, мозговой ткани, оболочках сердца и т. п.
- Гиперпластические – развиваются из костной ткани. К этой группе относятся остеомы и остеоидные остеомы.
- Остеома по своей структуре ничем не отличается от нормальной костной ткани. Образуется на костях черепа и лицевых костях, в том числе – в стенках придаточных пазух носа (лобной, гайморовой, решетчатой, клиновидной). Остеома в области костей черепа в 2 раза чаще наблюдается у мужчин, в области лицевых костей – в 3 раза чаще у женщин. В подавляющем большинстве случаев выявляются одиночные остеомы. При болезни Гарднера возможно образование множественных остеом в области длинных трубчатых костей. Кроме того, выделяют врожденные множественные остеомы костей черепа, которые обычно сочетаются с другими пороками развития. Сами по себе остеомы безболезненны и протекают бессимптомно, однако при сдавливании соседних анатомических образований могут вызывать самую разнообразную клиническую симптоматику – от нарушения зрения до эпилептических припадков.
- Остеоидная остеома также является высокодифференцированной костной опухолью, однако ее структура отличается от нормальной костной ткани и состоит из обильно васкуляризованных (богатых сосудами) участков остеогенной ткани, хаотично располагающихся костных балочек и зон остеолиза (разрушения костной ткани). Обычно остеоидная остеома не превышает 1 см в диаметре. Встречается достаточно часто и составляет около 12% от общего числа доброкачественных опухолей костей.
- Остеофиты могут быть внутренними и наружными. Внутренние остеофиты (эностозы) растут в костномозговой канал, обычно бывают одиночными (исключение – остеопойкилоз, передающееся по наследству заболевание, при котором наблюдаются множественные эностозы), протекают бессимптомно и становятся случайной находкой на рентгенограмме. Наружные остеофиты (экзостозы) растут на поверхности кости, могут развиваться вследствие различных патологических процессов или возникать без видимой причины. Последняя разновидность экзостозов часто встречаются на лицевых костях, костях черепа и таза. Экзостозы могут протекать бессимптомно, проявляться в виде косметического дефекта или сдавливать соседние органы. В отдельных случаях отмечается сопутствующая деформация костей и перелом ножки экзостоза.
Симптомы
Клиника остеомы зависит от ее месторасположения. При локализации остеомы на внешней стороне костей черепа она представляет собой безболезненное, неподвижное, очень плотное образование с гладкой поверхностью. Остеома, расположенная на внутренней стороне костей черепа может вызывать расстройства памяти, головную боль, повышенное внутричерепное давление и даже становиться причиной развития эпилептических припадков. А остеома, локализующаяся в области «турецкого седла», может стать причиной развития гормональных нарушений.
Остеомы длинных трубчатых костей обычно протекают бессимптомно и выявляются при подозрении на болезнь Гарднера или становятся случайной находкой при проведении рентгенологических исследований.
Остеомы, расположенные в области придаточных пазух носа, могут вызывать различные глазные симптомы: птоз (опущение века), анизокорию (разный размер зрачков), диплопию (двоение в глазах), экзофтальм (выпучивание глазного яблока), снижение зрения и т. д. В некоторых случаях также возможна обструкция дыхательных путей на стороне поражения.

Диагностика
Диагноз остеомы выставляется на основании дополнительных исследований. На начальном этапе выполняется рентгенография. Однако такое исследование не всегда эффективно из-за небольших размеров остеом и особенностей их расположения (например, на внутренней поверхности костей черепа). Поэтому основным методом диагностики часто становится более информативная компьютерная томография.
Дифференциальный диагноз остеом в области лицевых костей и костей черепа проводится с солидной одонтомой, оссифицированной фиброзной дисплазией и реактивными разрастаниями костной ткани, которые могут возникать после тяжелых травм и инфекционных поражений. Остеомы длинных трубчатых костей необходимо дифференцировать от остеохондромы и организованной периостальной мозоли.
Лечение
В зависимости от локализации лечением остеом занимаются либо нейрохирурги, либо челюстно-лицевые хирурги, либо травматологи. При косметическом дефекте или появлении симптомов сдавливания соседних анатомических образований показана операция. При бессимптомном течении остеомы возможно динамическое наблюдение.

Остеоидная остеома
Характеристика
Может располагаться на любых костях, кроме грудины и костей черепа. Типичная локализация остеоидной остеомы – диафизы (средние части) и метафизы (переходные части между диафизом и суставным концом) длинных трубчатых костей нижних конечностей. Около половины всех остеоидных остеом выявляется на большеберцовых костях и в области проксимального метафиза бедренной кости. Развивается в молодом возрасте, чаще наблюдается у мужчин. Сопровождается нарастающими болями, которые появляются еще до возникновения рентгенологических изменений. Примерно 10% от общего числа случаев составляют остеоидные остеомы позвонков.
Первым симптомом остеоидной остеомы становится ограниченная боль в области поражения, которая по своему характеру вначале напоминает мышечные боли. В последующем боли становятся спонтанными, приобретают прогрессирующий характер. Болевой синдром при таких остеомах уменьшается или исчезает после приема анальгетиков, а также после того, как пациент «расходится», но снова появляется в покое. Если остеома локализуется на костях нижних конечностей, больной может щадить ногу. В некоторых случаях развивается хромота.
В начале болезни никаких внешних изменений не выявляется. Затем над областью поражения формируется плоский и тонкий болезненный инфильтрат. При возникновении остеомы в области эпифиза (суставной части кости) в суставе может определяться скопление жидкости. При расположении вблизи зоны роста остеоидная остеома стимулирует рост кости, поэтому у детей может развиваться асимметрия скелета. При локализации остеомы в области позвонков может формироваться сколиоз. И у взрослых, и у детей при таком месторасположении также возможно появление симптомов сдавливания периферических нервов.
Диагноз остеоидной остеомы выставляется на основании характерной рентгенологической картины. Обычно из-за своего расположения такие опухоли лучше видны на рентгеновских снимках по сравнению с обычной остеомой. Однако в ряде случаев также возможны затруднения из-за малого размера остеоидной остеомы или ее локализации (например, в области позвонка). В таких ситуациях для уточнения диагноза используется компьютерная томография.
В ходе рентгенологического исследования под кортикальной пластинкой выявляется небольшой округлый участок просветления, окруженный зоной остеосклероза, ширина которой увеличивается по мере прогрессирования заболевания. На начальном этапе определяется четко видимая граница между ободком и центральной зоной остеомы. В последующем эта граница стирается, так как опухоль подвергается обызвествлению.
При гистологическом исследовании остеоидной остеомы обнаруживается остеогенная ткань с большим количеством сосудов. Центральная часть остеомы представляет собой участки образования и разрушения кости с причудливо переплетающимися балочками и тяжами. В зрелых опухолях выявляются очаги склерозирования, а в «старых» - участки настоящей волокнистой кости.
Дифференциальный диагноз остеоидной остеомы проводится с ограниченным склерозирующим остеомиелитом, рассекающим остеохондрозом, остеопериоститом, хроническим абсцессом Броди, реже – опухолью Юинга и остеогенной саркомой.
Лечением остеоидной остеомы обычно занимаются травматологи и ортопеды. Лечение только хирургическое. В ходе операции выполняется резекция пораженного участка, по возможности – вместе с окружающей его зоной остеосклероза. Рецидивы наблюдаются очень редко.

Остеофиты
Такие разрастания могут возникать по различным причинам и по ряду характеристик (в частности, происхождению) отличаются от классических остеом. Однако, из-за сходной структуры – высокодифференцированной костной ткани – некоторые авторы относят остеофиты в группу остеом.
Практический интерес представляют экзостозы – остеофиты на наружной поверхности кости. Они могут иметь форму полусферы, гриба, шипа или даже цветной капусты. Отмечается наследственная предрасположенность. Образования чаще возникают в период полового созревания. Самые распространенные экзостозы – верхней трети костей голени, нижней трети бедренной кости, верхней трети плечевой кости и нижней трети костей предплечья. Реже экзостозы локализуются на плоских костях туловища, позвонках, костях кисти и плюсны. Могут быть одиночными или множественными (при экзостозной хондродисплазии).
Диагноз выставляется на основании данных рентгенографии и / или компьютерной томографии. При изучении рентгеновских снимков нужно учитывать, что реальный размер экзостоза не соответствует данным рентгенограммы, поскольку верхний, хрящевой слой на снимках не отображается. При этом толщина такого слоя (особенно у детей) может достигать нескольких сантиметров.
Лечение оперативное, проводится в отделении травматологии и ортопедии и заключается в удалении экзостоза. Прогноз хороший, рецидивы при одиночных экзостозах наблюдаются редко.
2. Эпидемиология опухолей скелета: учебно-методическое пособие/ Чернякова Ю.М., Иванов С.А., Ядченко В.Н. - 2012
Читайте также:
