Опухоли яичников у беременных - частота, тактика
Обновлено: 19.04.2024
Сочетание злокачественных опухолей с беременностью встречается не так часто: от 1 до 3 случаев на 1000 беременных (Mc Gowan L., 1967; Verhagen A., 1974; Querleu D., 1978; Allen H.H., Nisker J.A., 1986; Pepe F. et al., 1989; Di Saia P.J., 1993; Andrews L B., 1994). Еще реже среди беременных женщин встречаются злокачественные опухоли яичников (ЗОЯ): 1 случай на 9000-50000 беременных по данным разных авторов (Jubb E.D., 1963; Chung A., Birnbaum S.J., 1973; Lutz M. et al., 1977; Van Dessel T., 1988; Altaras M. et al., 1989). Тем не менее, из всех возможных сочетаний рака и беременности 70-75% падает на рак органов репродуктивной системы, а 50-60% - на гинекологические локализации рака (Querleu D. et al., 1978; Pepe F. et al., 1989, Бохман Я.В. и соавт., 1996, Бахидзе Е.В. и савт., 1996).
Рак яичников - вторая по частоте гинекологическая локализация злокачественных опухолей, сочетающихся с беременностью. По сводным данным литературы на сочетание рака яичников (РЯ) и беременности приходится от 1,5% до 5,6% всех возможных сочетаний злокачественных опухолей и беременности (Buttery B.W. et al., 1973; Querleu D. et al., 1978; Pepe F. et al., 1989). По нашим данным, сочетание рака яичников и беременности встречается несколько реже до 1,4%. Такие колебания связаны, скорее всего, с эпидемиологическими особенностями заболеваемости РЯ (International Agency. 1997).
Несмотря на то, что ЗОЯ - достаточно редкая патология среди беременных женщин, сочетание ЗОЯ и беременности представляет собой актуальную проблему. Прежде всего, это связано с тем, что наивысший среднегодовой темп прироста заболеваемости РЯ за последние десятилетия произошел в возрасте от 20 до 39 лет, то есть в репродуктивном возрастном периоде (Чиссов В.И., Старинский В.В., 2000; Онкологическая помощь…, 2001).
Во-вторых, гинекологический рак и беременность - уникальная проблема, так как злокачественная опухоль в этом случае вовлекает в патологический процесс органы, непосредственно связанные с зачатием, вынашиванием беременности и родами и создает острую и динамичную клиническую ситуацию, от разрешения которой зависит жизнь матери и ребенка. Жизнь матери зависит от своевременного и радикального лечения злокачественной опухоли, что создает угрозу прерывания беременности или вредного воздействия противоопухолевых агентов. С другой стороны, беременность может оказать неблагоприятное влияние на рост опухоли и ухудшить и без того сомнительный прогноз для матери. Наконец, опухоль может оказать неблагоприятное влияние на развитие и исход беременности, а при ее сохранении нанести вред будущему ребенку. Таким образом, возникает комплекс акушерских, онкологических и этических проблем. Между тем, отсутствие большого личного опыта таких ситуаций у практических врачей создает трудности в каждом конкретном клиническом наблюдении.
Все это определяет актуальность поиска наиболее рациональной тактики и лечения ЗОЯ при сочетании с беременностью.
Как известно, наиболее частыми злокачественными опухолями яичников являются эпителиальные опухоли (Whittemore A.S., 1993; Cancer Incidence. 1997). Их частота, по данным разных авторов, составляет 60-90%, 15% составляют герминогенные опухоли, 7% - опухоли стромы полового тяжа (Griskhe E.M. et al., 1996). Между тем, среди описаний сочетаний злокачественных опухолей яичников и беременности чаще всего встречаются случаи герминогенных опухолей и опухолей стромы полового тяжа (Phillips C., Kaur G., 1965; Smith A.H., Word S., 1966, Assodourian L.A., Taylor H.B., 1969; Albrektsen G et al., 1997; Tewari K. et al., 1997). До 17% дисгермином диагностируется во время беременности (Grischke E.M. et al., 1996).
Некоторые авторы связывают относительно высокую частоту сочетаний дисгермином с беременностью с возрастными особенностями распределения различных ЗОЯ (Moore J.L., Martin J.N., 1992). Действительно, у женщин наиболее репродуктивного возраста (до 34 лет) значительно чаще встречаются герминогенные опухоли (Whittemore A.S., 1993; Lawrence W.D., Papas P., 1996).
Других исследователей высокая частота сочетаний герминогенных опухолей и беременности заставляла искать патогенетические связи между развитием дисгермином и беременностью. С этой целью Albrektsen G. et al. (1997) исследовали 1,1 миллион женщин Норвегии в возрасте 20-56 лет, выявив 41 случай опухоли стромы полового тяжа и 71 случай герминогенных опухолей. Проведенное исследование не обнаружило связи опухолей стромы полового тяжа с беременностью, тогда как частота герминогенных опухолей коррелировала с поздними родами и коротким периодом между родами и возникновением опухоли.
В исследовании Assodourian L.A., Taylor H.B. (1969) было отмечено, что из 105 наблюдений дисгерминомы 14 больных были или беременны, или находились в послеродовом периоде.
Низкая частота сочетания беременности с эпителиальными опухолями яичников, напротив, скорее всего, связана с защитным эффектом беременности на риск РЯ. Так, по данным литературы и собственных исследований, у женщин, рожавших более четырех раз, риск заболеть наиболее частой из злокачественных опухолей яичников - эпителиальным РЯ снижается в два раза по сравнению с не рожавшими женщинами (Бохман Я.В. и соавт., 1995; Negri et al., 1991; Whittemore et al., 1992; Adami et al., 1994; Purdie et al., 1995; Chiaffarino et al., 2001).
На фоне отсутствия специфических симптомов заболевания большая часть больных опухолями яичников в сочетании беременностью попадают в гинекологические стационары в связи с осложнениями, возникшими в связи с невынашиванием беременности или перекрутом ножки кисты. Так, Dudkiewicz J. (2000) обнаружили 20 случаев опухолей яичников у 24 беременных женщин, которым по срочным показаниям ("острый живот") была выполнена лапаротомия на сроках беременности от 16 до 24 недель. При этом у 18 беременных были обнаружены доброкачественные опухоли яичников, а у двух - злокачественные (Ia и III стадий).
Чаще всего с беременностью сочетаются доброкачественные опухоли яичников. Среди них, по данным White K.C. (1973), дермоидные составляют 45%, муцинозные - 22%, серозные - 21%.
Плановая госпитализация беременных женщин в специализированные стационары по поводу злокачественных опухолей яичников - редкое явление. В ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России с 1960 по 2002 гг. были оперированы 52 больные опухолями яичников в сочетании с беременностью: у 40 больных были обнаружены доброкачественные опухоли, у 12 - злокачественные. Средний возраст больных составил 24,9±5,2 лет, что значительно меньше, чем средний возраст больных опухолями яичников без сочетания с беременностью. Распределение больных по гистологическому типу опухоли яичников представлено в табл. 1.
Таблица 1.
Распределение больных опухолями яичников в сочетании с беременностью, находившихся на лечении в ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России (1960-2002 гг.).
Как видно из таблицы, значительно чаще с беременностью сочетались доброкачественные эпителиальные опухоли (76,9%). Злокачественные опухоли, среди которых преобладали герминогенные, к счастью, редко сочетались с беременностью (23,1%).
Среди доброкачественных опухолей 8 - дермоидные кисты, 15 - муцинозные, 13 - серозные, 3 - опухолевидные образования (2 - параовариальные кисты, 1 - фолликулярная киста в сочетании с трубной беременностью), 1 - текома.
У 12 больных имелось сочетание злокачественных опухолей яичников и беременности. По гистологическому строению опухоли распределялись следующим образом: герминогенные опухоли - 7 больных, стромальноклеточные (опухоли стромы полового тяжа) - 1 больная, эпителиальные опухоли - 4 больные. Среди 7 больных с герминогенными опухолями у 6 больных обнаружена дисгерминома, у 1 - хориокарцинома.
Распределение больных ЗОЯ в сочетании с беременностью в зависимости от стадии заболевания подтверждает это предположение: большинство больных, оперированных на фоне беременности, имели I стадию заболевания (табл. 2). Таблица 2.
Распределение больных злокачественными опухолями яичников в сочетании с беременностью в зависимости от стадии заболевания.
Таблица 1.
Клинические симптомы, наблюдаемые при герминогенных опухолях.
При обнаружении сочетания РЯ с беременностью, как и при сочетании других опухолей с беременностью, возникает вопрос о влиянии беременности на рост опухоли и опухоли на течение беременности. Данные литературы не обнаруживают достоверных свидетельств негативного влияния беременности на клиническое течение опухоли (Burke T.W., Gershenson D.M. 1994; Domini D. et al., 1999). Между тем, многие авторы считают, что сочетание беременности даже с доброкачественной опухолью приводит к осложнениям беременности: разрыву кисты или перекруту ее ножки, кровотечению из поврежденной кисты, невынашиванию беременности, по поводу которых такие больные часто госпитализируются по ургентным показаниям с явлениями "острого живота" (Jubb E.D., 1963, Dudkiewicz J., 2000). По данным E.D. Jubb (1963), первым симптомом заболевания у 25% больных ЗОЯ в сочетании с беременностью были острые боли в животе. Большинство акушеров-гинекологов считают, что ЗОЯ или связанные с ними лечебные воздействия неблагоприятно отражаются на беременности (Hill L.M. et al., 1975; Brodsky J.B. et al., 1980). Негативное влияние ЗОЯ на беременность возрастает в 1,6 раза при лапаротомии, выполненной в I триместре беременности и в 4,9 раза - при лапаротомии во II триместре (Brodsky J.B. et al., 1980). По мнению акушеров-гинекологов, хирургическое вмешательство, выполненное в III триместре, увеличивает риск неонатальной смертности в связи с преждевременными родами (Buttery B.W., Beischer N.A., 1973). Помимо этого, распространенный РЯ может привести к невозможности самостоятельного родоразрешения и гибели плода.
Из 52 больных опухолями яичников в сочетании с беременностью, оперированных в ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России с 1960 по 2002 гг. у 40 больных были обнаружены доброкачественные опухоли, у 12 - злокачественные. Распределение больных в зависимости от периода беременности представлено в табл. 3.
Как видно из таблицы, большинство больных было оперировано в I триместре беременности, после родов или аборта.
Таблица 3.
Распределение больных опухолями яичников, оперированных в ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, в зависимости от периода беременности
26 больных доброкачественными опухолями яичников были оперированы после родов или аборта. 14 больных были оперированы во время беременности: 9 - в I триместре, 3 - во II триместре и 2 - в III триместре беременности. Всем больным с доброкачественными опухолями яичников на фоне беременности были выполнены операции в объеме односторонней сальпингоофорэктомии. Трем больным беременность была прервана по желанию женщин.
Среди 4 больных ЗОЯ, оперированных в I триместре, у 2 были герминогенные опухоли яичников (1 - дисгерминома, 1 - хориокарцинома), у 2 - эпителиальные (серозные). Во II триместре беременности была первый раз оперирована больная гранулезоклеточной опухолью яичника. 2 больные дисгерминомой и 1 больная эпителиальным раком яичников были оперированы в III триместре беременности. После родов были оперированы 2 больные дисгерминомой, а после аборта -1 больная дисгерминомой и 1 больная эпителиальной карциномой.
В 6 из 7 случаев герминогенных опухолей только при дисгерминоме яичника в сочетании с беременностью отмечался благоприятный прогноз даже при выполнении органосохраняющей операции. Все больные прожили без рецидива и метастазов более 5 лет. При хориокарциноме яичника прогноз оказался неблагоприятный - больная умерла от метастазов через 12 мес. после операции. Это объясняется, прежде всего, тем, что все 6 случаев дисгерминомы были выявлены в I стадии заболевания, независимо от триместра беременности, тогда как при хориокарциноме, диагностированной в I триместре, имелись метастазы в брюшной полости.
R.H. Young et al. (1984) обосновывает возможность органосохраняющего лечения гранулезоклеточных опухолей I стадии в сочетании с беременностью редкостью поражения второго яичника при этом гистотипе (не более 10%). Тем не менее, по мнению авторов, наличие таких неблагоприятных факторов, как повреждение капсулы опухоли (что может быть часто при сочетании с беременностью) высокий митотический индекс, патологические митозы, инвазия капсулы, являются показанием для радикальной операции и адъювантной химиотерапии даже при I стадии (Young R.H. et al., 1984).
Наблюдавшийся нами единственный случай гранулезоклеточной опухоли на фоне беременности отличался крайне агрессивным течением. Возможно, это было связано с недооценкой степени распространения процесса при первой органосохраняющей операции.
Приведенные собственные и литературные данные подтверждает целесообразность выполнения диагностической лапаротомии при обнаружении опухоли яичников на фоне беременности, независимо от срока беременности, в связи со сложностью дифференциальной диагностики между злокачественными и доброкачественными опухолями. При этом в случае диагностики ЗОЯ, объем операции может зависеть от гистологического типа опухоли, стадии заболевания и триместра беременности.
В I триметре беременности при I стадии дисгерминомы возможно выполнение сохраняющих операций. При остальных гистологических типах и стадиях необходимо выполнение стандартного комбинированного лечения. Во II триместре беременности возможен индивидуальный подход к объему операции в зависимости от конкретной клинической ситуации. В III триместре беременности при достижении срока жизнеспособности плода выполняется кесарево сечение, а затем - операция в стандартном для данной стадии объеме.
В случаях "чистых" дисгермином Iа стадии может быть выполнена органосохраняющая операция в объеме односторонней сальпингоофорэктомии и оментэктомии. Вопрос адъювантной химиотерапии при Iа стадии, по данным литературы, до конца не решен.
При наиболее частой ЗОЯ, сочетающейся с беременностью, - дисгерминоме Iа стадии, частота рецидивов после хирургического лечения не превышает 20%. Поэтому такие больные могут быть успешно лечены только хирургическим методом. При развитии рецидива у таких больных эффективна химиотерапия на базе платины в комбинации с блеомицином и этопозидом (Gershenson D.M. et al., 1990, Williams S.D. et. al., 1991).
За исключением "чистых" дисгермином и "чистых" незрелых тератом Iа стадии, все другие случаи герминогенных карцином, диагностированных в период беременности, должны подвергаться адъювантной химиотерапии на базе препаратов платины в связи с агрессивностью этих опухолей (Ito K. et al., 1984; Malone J.M. et al., 1986; Kim D.S. et al., 1989, Christman J.E. et al., 1990, Van der Zee A.G.J. et al., 1991; Farahmand S.H. et al., 1991).
Опухоли яичников у беременных - частота, тактика
Лечение рака яичника у беременной - тактика
Публикации по исследованиям злокачественных новообразований яичников у беременных чрезвычайно редки. В 2002 г. было известно о 9 беременных с раком яичников (РЯ), находящихся в Ливии и Саудовской Аравии. 7 новообразований оказались эпителиальными (4 — серозные, 2 — муцинозные и 1 — недифференцированное), 1 — дисгерминомой и 1 — гранулезоклеточной опухолью.
Последние два поражения были обнаружены у молодых женщин (18—21 год). Все 7 женщин с эпителиальными злокачественными опухолями имели несколько родов в анамнезе (диапазон 3—10). На основании эпидемиологических данных было показано, что чем больше количество родов в анамнезе, тем выше риск рака яичников (РЯ). У 2 из 4 больных с Iа стадией рака яичников (РЯ) по FIGO имелись эпителиальные поражения. На 25-й неделе беременности им удалили придатки.
9 больным на последних стадиях заболевания во время беременности проводили химиотерапию (XT). Родовспомогательные операции были успешно выполнены, за исключением 1 случая серозной цистоаденокарциномы Iа стадии по FIGO — младенец умер вследствие мекониевой аспирации. 5 эпителиальных опухолей были выявлены на ранней стадии (3 — Iа стадия по F1GO и 2 — Iс стадия по FIGO) и 1 — на Па стадии. Умерла лишь 1 больная с недифференцированным раком III стадии по FIGO.
Таким образом, у 6 из 7 женщин эпителиальные злокачественные новообразования были диагностированы на ранней стадии или при локальном распространении процесса, что не отражает картину в основной популяции. Дородовое наблюдение за будущей матерью и ребенком, включающее физикальный осмотр и УЗИ, способствует ранней диагностике.
При постановке диагноза рака яичника (РЯ) во время беременности следует немедленно начать лечение. Больным с метастатическим процессом, накоплением асцита и канцероматозом брюшины необходимо проводить эксплоративную операцию с тем, чтобы уменьшить объем опухоли, удалив ее часть.

В зависимости от степени метастазирования в матку и желания будущей матери беременность можно не прерывать. Как правило, обширное циторедуктивное вмешательство (например, резекция кишки, спленэктомия) у небеременных женщин на последних стадиях РЯ может приводить к значительным осложнениям, поэтому такие операции беременным не выполняют, за исключением случаев кишечной непроходимости.
По непроверенным данным, у беременных с раком яичников (РЯ) проводят измерение сывороточного СА-125 и аспирацию асцитической жидкости под контролем УЗИ для цитологического анализа. При раке яичников (РЯ) во II и III триместрах беременности назначают неоадъювантную химиотерапию (XT), а после родов — циторедуктивную операцию. При метастатическом раке яичников (РЯ) у небеременных больных, как правило, проводят XT на основе соединений платины.
Во II и III триместрах беременности используют монотерапию цисплатином или 6 циклов карбоплатина с паклитакселом (недавно ставшего стандартом терапии у небеременных). По-видимому, применение препаратов в II и III триместрах беременности не представляет значительного риска для плода, поэтому беременность можно не прерывать. После родов проводят операцию с целью определить патоморфологическую стадию или всесторонне изучить опухоль.
Больным с диагнозом метастатического рака яичников (РЯ) во время I триместра рекомендуется гистерэктомия вместе с плодом и резекцией опухоли. Поскольку прогноз для последних стадий рака яичника (РЯ) неблагоприятен, необходимо обсудить сроки прерывания беременности.
Проблема объемных образований в области придатков у беременных легко решается. При серьезных подозрениях необходимо уточнить диагноз и немедленно начинать лечение. Трудности возникают при отказе от диагностической лапаротомии из-за страха потерять ребенка. Однако потенциальная опасность для матери намного превышает возможные риски для плода.
Большинство возникающих трудностей обусловлены ошибками, а не объективными данными. Прежде всего, не стоит забывать о возможности развития рака яичников (РЯ) у беременных. При лапаротомии необходимо точное определение патоморфологической стадии злокачественных новообразований яичников. По возможности стараются не оказывать давление на матку во время оперативного вмешательства, чтобы снизить ее сократительную активность после операции (девиз «руки прочь от матки»).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Рак яичников (РЯ) диагностируется у 1 из 10 000—25 000 беременных. Беременность не изменяет прогноз большинства злокачественных новообразований яичников, но осложнения, такие как перекрут и разрыв яичника, могут увеличить риск самопроизвольного аборта или преждевременных родов. В крупном ретроспективном исследовании Kohler показал, что примерно у 1 из 600 беременных наблюдались осложнения. По современным подсчетам, осложнения развиваются у 1 из 190 беременных.
По крайней мере у 1/3 беременных отсутствуют симптомы заболевания и опухоль в области придатков матки обнаруживают при УЗИ.
У беременных чаще всего развиваются фолликулярные кисты и кисты желтого тела. Эти кисты, как правило, небольшие, всего 3—5 см в диаметре, реже — до 11 см. Более 90 % этих кист исчезают до 14-й недели беременности. Размер придатков во время диагностирования обратно пропорционален вероятности спонтанной регрессии.
Персистирует только 6 % кист менее 6 см и 39 % — при размере более 6 см. Риск осложнений повышается при увеличении размера опухоли. Солидные или смешанные опухоли, так же как и билатеральные опухоли яичников, выявляют с помощью УЗИ. Эти новообразования характеризуются высоким индексом периферического сопротивления, редко бывают злокачественными независимо от размера. При получении сомнительных данных УЗИ можно провести МРТ.
Большинство проблем опухолей яичников при беременности связано с первичным диагнозом и дифференциальной диагностикой. При пальпации необходимо различать ретрофлексию матки с плодом, ножку фибромиомы матки, рак сигмовидной или прямой кишки, тазовую почку и врожденные пороки матки (например, рудиментарный рог). Кроме того, необходимо провести комплексный анализ сывороточных опухолевых маркеров.
У беременных независимо от наличия злокачественного новообразования увеличиваются титры каждого маркера, особенно а-фетопротеина, хорионического гонадотропина (ХГ) и СА-125, что может помешать поставить правильный диагноз.

Перекрут опухоли яичника во время беременности наблюдается в 10 — 15 % случаев. Чаще всего (60 %) это происходит на 8 —16-й неделе, когда матка быстро увеличивается в размере, или после родов при инволюции матки. Как правило, при перекрутах наблюдаются внезапная боль внизу живота, тошнота, рвота и иногда шоковое состояние, живот напряжен и болезнен. Для предупреждения прерывания беременности в I триместре при проведении эксплоративной операции может быть применен прогестерон.
Во многих случаях опухоли яичника обнаруживают только после родов, т. к. увеличенная матка не позволяет заподозрить их наличие во время беременности. Если существует механическая обструкция родовых путей, показана лапаротомия с целью родоразрешения и удаления опухоли. Проведение родов через естественные родовые пути при их непроходимости ведет к разрыву опухоли яичника. Даже если это не произойдет, родовая травма может привести к кровотечению в опухоли, за которым последует некроз и нагноение.

Объемные образования яичника, свойственные только беременным
Хирург должен уметь распознавать специфические для беременности объемные образования яичника, чтобы избежать овариэктомии. Лютеома может иметь различный размер — от микроскопического до 20 см в диаметре, состоит из множества узелков, имеющих четкие контуры. В 1/3 случаев лютеома развивается билатерально.
Примерно у 25 % больных развитие лютеомы связано со значительным повышением сывороточного тестостерона и других андрогенов. Гирсутизм или вирилизация у матери во второй половине беременности могут стать причиной вирилизации у новорожденных девочек (до 70 %).
Если при визуальном осмотре невозможно поставить точный диагноз, проводят биопсию. При лютеоме лечение, как правило, не требуется, т. к. в постнатальный период она спонтанно регрессирует. Текалютеиновые кисты могут наблюдаться при повышении концентрации ХГ при пузырном заносе, многоводии или многоплодной беременности. Текалютеиновые кисты, как правило, множественные, с тонкими стенками.
Иногда диагностируют крупные двусторонние текалютеиновые кисты, которые существенно отличаются от солидных узлов при лютеоме беременных. В постнатальный период эти узлы также регрессируют, в отсутствие острых симптомов резекцию не проводят.
Цистаденома яичника
Цистаденома яичника — доброкачественная опухоль кистозного строения. Цистаденома представляет собой гладкое подвижное новообразование с эластичными плотными стенками, содержащее прозрачную серозную жидкость. В среднем её размер составляет от 3 до 15 см, но в отдельных случаях встречаются гигантские цистаденомы размером 30 см и более. Цистаденома встречается чаще всего у женщин репродуктивного возраста и в пременопаузе, реже в постменопаузе.
Причины развития цистаденомы
Причина развития цистаденомы на данный момент точно не установлена. Превалирует мнение, что основной причиной развития кистозных новообразований яичника служит нарушение процесса заживления функциональных кист, образующихся в результате овуляции. В норме фолликулярная киста, образовавшаяся на месте фолликула, подвергается обратному развитию и исчезает; при наличии факторов риска нарушается отток жидкости из полости кисты, и таким образом формируется доброкачественное новообразование. Отмечено, что у женщин, перенесших ранее оперативное вмешательство на яичниках, доброкачественные новообразования встречаются чаще, что может быть связано с компенсаторной гипертрофией яичника.
К факторам риска развития цистаденомы, помимо выполненного ранее оперативного вмешательства, относятся:
- Сопутствующие гинекологические патологии, в первую очередь воспалительного характера,
- Раннее менархе,
- Поздняя менопауза,
- Раннее начало половой жизни,
- Генетическая предрасположенность,
- Гормональные нарушения, например, избыточная продукция организмом эстрогенов или же заболевания щитовидной железы, сопровождающиеся нарушениями секреции её гормонов,
- Хронические воспалительные процессы в малом тазу,
- Высококалорийная диета, вредные привычки.
Виды цистаденом
Выделяют несколько видов цистаденом согласно их строению:
- Простая серозная цистаденома. По частоте встречаемости составляет 10% от всех видов кистозных новообразований и около половины серозных новообразований. Преимущественно встречается однокамерная цистаденома, но могут выявляться цистаденомы с двумя и более камерами. Чаще поражается левый яичник, так как в нём в течение репродуктивного периода чаще созревают яйцеклетки, но примерно в 10% эти новообразования двусторонние.
- Папиллярная серозная цистаденома. Основная отличительная особенность этого вида — наличие на внутренней поверхности папилломоподобных выростов, которые растут от стенок к центру цистаденомы. Хотя папиллярные цистаденомы растут медленнее, нежели простые, они имеют склонность к озлокачествлению. Согласно потенциалу к злокачественному перерождению серозные папиллярные цистаденомы подразделяют на доброкачественные, злокачественные и пограничные.
- Муцинозная цистаденома. Отдельная разновидность доброкачественной эпителиальной муцинозной опухоли, особенностью которой является высокое содержание слизи и белка муцина в жидкостном содержимом кисты. Составляет до 30% всех доброкачественных опухолей яичников. Чаще (в 50-70% случаев) эти опухоли односторонние, многокамерные благодаря росту многочисленных перегородок, достигают крупных размеров — до 10-50 см. Муцинозные цистаденомы, в отличие от серозных, возникают в более старшем возрасте — 50-60 лет. Характеризуются быстрым ростом. При разрыве стенки образования возникает асцит и псевдомиксома брюшины.
Симптомы цистаденомы яичника
Цистаденома, как и любая другая опухоль яичника, может в течение очень длительного срока никак себя не проявлять. Появляющиеся по мере роста цистанденомы симптомы имеют неспецифический характер и могут быть следующими:
- увеличение живота в объёме (при одностороннем поражении — асимметричное), чувство его переполнения или вздутия;
- чувство быстрого насыщения при приеме пищи или потеря аппетита;
- хроническая боль или тянущие ощущения в животе, особенно в нижних его отделах;
- ощущение инородного тела,
- учащенное мочеиспускание или ложные позывы к мочеиспусканию,
- запоры,
- болезненность при половом акте,
- нарушения менструального цикла, появление дисфункциональных маточных кровотечений.
В случае возникновения осложнений, таких, как перекрут ножки, разрыв цистаденомы, кровоизлияние в полость кисты, нагноение, возникают симптомы «острого живота» — резкая боль в нижних отделах живота, усиливающаяся при пальпации, небольшое повышение температуры, появление большого количества лейкоцитов в крови. Возможно развитие синдрома Мейгса — появление асцита или гидроторакса (выпот в брюшную и грудную полости соответственно).
Диагностика цистаденомы яичника
Диагностика начинается с подробного сбора анамнеза с особым вниманием к семейному, так как существует генетическая предрасположенность к развитию цистаденом. Показан осмотр в зеркалах, бимануальное ректовагинальное исследование. Проводится трансвагинальное ультразвуковое исследование, при выявленных больших размерах опухоли оно дополняется трансабдоминальным исследованием. Также возможно выполнение КТ или МРТ органов малого таза в случае подозрения на наличие злокачественного процесса или при малой информативности данных ультразвукового исследования.

Пункция образований яичника кистозного строения, к которым относится цистаденома, с диагностической целью не рекомендована, так как, по данным современной литературы, достаточно часты ложноотрицательные результаты; кроме того, возможно развитие осложнений, связанных с данной манипуляцией.
Для исключения злокачественного процесса может быть назначен анализ крови на онкомаркеры, в первую очередь СА125 и СА19-9. Однако следует помнить, что повышение маркера СА125 не всегда однозначно свидетельствует о развитии рака — уровень может повышаться и при наличии активного воспалительного процесса.
В качестве дополнительных методов обследования следует упомянуть гастроскопию и колоноскопию. Выполнение гастроскопии позволит исключить рак желудка, так как для него характерно метастазирование в яичник (так называемый метастаз Крукенберга).
Проведение колоноскопии дозволит исключить поражение нижних отделов кишечника в случае, если произошло озлокачествление цистаденомы.
Лечение цистаденом
Цистаденома, будучи обнаруженной на ранней стадии своего развития, может быть оставлена под наблюдением, так как кисты яичника с самопроизвольному регрессу. Обычно выжидательная тактика применяется при размере образования менее 10 см и без явных признаков злокачественной опухоли по результатам УЗИ. Контроль осуществляется путём ультразвукового исследования.
В случае отсутствия положительной динамики при наблюдении или же выявления кист большего размера назначается консервативная терапия, в первую очередь приём гормональных контрацептивов, для уменьшения размеров кисты или предотвращения её дальнейшего роста. Механизм действия заключается в снижении уровня эстрогенов и подавлении овуляции. Дополнительно могут быть назначены витамины (А, Е, С, В1, В6, фолиевая кислота) и общеукрепляющие препараты (лимонник, элеутерококк), физиотерапия.
В случае, если в течение 2-3 менструальных циклов консервативная терапия не оказала значимого влияния на рост кисты, а также в случае изначально большого размера кисты (5 см и более) показано хирургическое лечение. На данный момент такие операции проводятся преимущественно лапароскопическим путём в силу его меньшей травматичности, но цистаденомы гигантских размеров требуют выполнения стандартной лапаротомии. Во время операции проводится вылущивание кисты или резекция поражённого участка яичника с максимально возможным сохранением здоровой ткани у пациенток репродуктивного возраста. У женщин с цистаденомой размером более 3 см или же в постменопаузе возможно удаление всего яичника вместе с соответствующей маточной трубой или без неё. Во время операции вне зависимости от доступа требуется тщательный осмотр прилежащей брюшины, так как её поражение может быть признаком наличия злокачественного компонента.
При цистаденоме, которая проявляется болевым синдромом, нарушением функции яичников, которая сохраняется более двух менструальных циклов, является однокамерной и не имеет признаков опухолевого процесса, возможна пункция и аспирация её содержимого под контролем ультразвукового исследования или под визуальным контролем при лапароскопическим доступом. С помощью вагинального ультразвукового датчика и пункционной насадки в полость кисты вводят иглу. Содержимое кисты аспирируют и отправляют на цитологическое исследование, а в полость вводят 10-15 мл этилового спирта, обладающего склерозирующим действием. Аспирационная методика предназначена преимущественно для женщин репродуктивного и пременопаузального возраста, в постменопаузе она применяется только для купирования симптомов при сопутствующем высоком операционном риске. При несомненной малой травматичности данной операции она обладает существенным недостатком — весьма высок риск рецидива цистаденомы.
В случае выявления папиллярной серозной цистаденомы удалённое образование подлежит срочному гистологическому исследованию. В случае, если была выявлена пограничная опухоль, выполняется удаление яичника в комплексе с маточной трубой со стороны кисты, биопсия второго яичника и удаление части брюшины.
В ряде случаев муцинозная цистаденома яичника является не самостоятельным заболеванием, а метастазом высокодифференцированной муцинозной аденокарциномы аппендикса, не диагностированной ранее. Поэтому в клиническом руководстве рекомендуется обязательное проведение срочного гистологического исследования удалённой цистаденомы с целью решения вопроса о целесообразности аппендэктомии.
Развитие осложнений является показанием к экстренному хирургическому вмешательству в силу их жизнеугрожающего характера.
Особенности лечения цистаденом во время беременности
Серозные цистаденомы яичников, особенно небольших размеров, не являются препятствием к зачатию и вынашиванию плода, поэтому могут быть случайной находкой при выполнении скринингового УЗИ в рамках ведения беременности.
Частота встречаемости цистаденом во время беременности невысока и составляет около 2%. В большинстве случаев образования обнаруживаются в течение первого триместра и способны к спонтанной регрессии в 80-95% случаев.
Сами по себе цистаденомы не вредят беременности, но, во-первых, при значительных размерах могут стать механическим препятствием во время процесса родов, а, во-вторых, хоть частота развития осложнений невысока, таковой риск существует. Поэтому, принимая решение о тактике лечения цистаденомы, необходимо соотнести риски развития осложнений от операции и риски развития осложнений со стороны кисты.
Операция проводится с применением лапароскопического доступа, в процессе её проведения обязательно требуется контроль сердцебиения плода. Показаниями к удалению цистанденом во время беременности являются:
- Сохраняющаяся после 16 недель беременности цистаденома,
- Размеры образования не более 12 см,
- Отсутствие признаков злокачественности,
- Поражение обоих яичников,
- Высокий риск перекрута ножки кисты или разрыва капсулы.
Противопоказаниями, соответственно, являются срок беременности более 18 недель, размер новообразования более 12 см и признаки озлокачествления цистаденомы.
Прогноз
Поскольку цистаденома яичников является доброкачественным новообразованием, прогноз в абсолютном большинстве случаев благоприятный. Пристального контроля требуют пограничные папиллярные серозные цистаденомы, так как они обладают потенциалом к злокачественному перерождению. Кроме того, цистаденомы имеют склонность к рецидивированию, особенно, если не устранены факторы риска, способствующие их образования. Поэтому женщинам, у которых были выявлены доброкачественные новообразования яичника, необходимо не только регулярное наблюдение у гинеколога, но и терапия, направленная на коррекцию сопутствующих заболеваний: приём комбинированных оральных контрацептивов, лечение хронических воспалительных заболеваний органов малого таза, нормализация диеты.
До недавнего времени наличие объёмного образования яичника, к которым относится и цистаденома, являлось показанием к его оперативному удалению. На данный момент выделены клинические ситуации, в которых предпочтительнее активное динамическое наблюдение или консервативное лечение. Таким образом, очень важна грамотная оценка рисков и разработка индивидуализированной тактики ведения пациенток с цистаденомами, и именно это готовы вам предложить врачи «Евроонко».
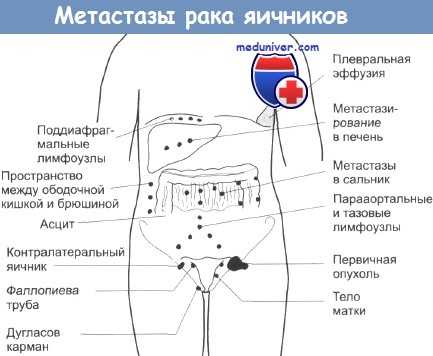
Метастазы при раке яичников
Рак яичников с метастазами — это злокачественная опухоль IV стадии. Согласно американской статистике, в ходе обследования метастазы обнаруживаются у 75% женщин, имеющих злокачественные опухоли яичников. В таких случаях, назначая лечение, врач не стремится достичь ремиссии. Терапия направлена на максимально возможное увеличение продолжительности жизни женщины и избавление от мучительных симптомов.
В какие органы метастазирует рак яичников?
Как правило, опухолевые клетки при раке яичника распространяются по поверхности брюшины — тонкой пленки из соединительной ткани, которая покрывает изнутри стенки брюшной полости (париетальный листок) и снаружи — внутренние органы (висцеральный листок). Чаще всего вторичные очаги обнаруживаются в большом сальнике, верхних и нижних отделах желудочно-кишечного тракта, печени, селезенке, мочевом пузыре.
В норме в брюшной полости постоянно происходит выделение и всасывание жидкости. Она присутствует на листках брюшины в небольшом количестве, играет роль смазки, помогая внутренним органам свободно скользить относительно друг друга. При поражении брюшины раковыми клетками — канцероматозе брюшины — всасывание жидкости нарушается, она скапливается в брюшной полости: возникает асцит. В немалой степени этому способствует портальная гипертензия , снижение уровня белков-альбуминов в крови при поражении раковыми клетками печени.
Иногда рак яичника метастазирует в забрюшинные лимфатические узлы (тазовые, парааортальные), в редких случаях — в над- и подключичные лимфатические узлы, кости, легкие, головной мозг.

Симптомы рака яичника с метастазами
Возникают различные симптомы, которые зачастую сильно ухудшают состояние женщины, снижают качество жизни, ограничивают возможности применения тех или иных видов лечения. Проявления зависят от количества и размеров метастазов, от того, в каких органах они находятся и насколько сильно нарушают их функции.
Многих женщин беспокоит дискомфорт и боли в животе, расстройства со стороны желудочно-кишечного тракта. Чаще всего боли тупые, ноющие, сопровождаются увеличением живота за счет асцита. Если боль острая, колющая, спастическая, распространяется по всему животу и в область таза, зачастую это говорит о множественных метастазах в брюшной стенке и забрюшинном пространстве, внутренних органах.
Другие симптомы зависят от того, какие органы вовлечены в процесс:
- При поражении желудка и кишечника: быстрое чувство насыщения, тошнота и рвота, запоры. В тяжелых случаях, если опухоль перекрывает или сдавливает извне кишечник, развивается кишечная непроходимость.
- При поражении костей: боли в костях, патологические переломы.
- При поражении мочевого пузыря: боли в области таза, частые и болезненные мочеиспускания, примесь крови в моче.
- При поражении печени: желтуха, зуд, увеличение живота, нарушение пищеварения, отеки.
- При поражении головного мозга: головные боли и головокружения, тошнота, рвота, нарушение сознания, судороги, различные неврологические симптомы.

Методы диагностики
Для оценки степени распространения рака яичников и поиска метастазов врач может назначить следующие методы диагностики:
- УЗИ органов брюшной полости.
- Компьютерную томографию.
- Рентгенографию кишечника с бариевой клизмой.
- Рентгенографию грудной клетки.
- Магнитно-резонансную томографию.
- Колоноскопию — осмотр прямой и толстой кишки с помощью специального инструмента — колоноскопа — введенного через задний проход.
- Рентгенографию костей.
- Ангиографию — рентгеновское исследование с введением в сосуды рентгеноконтрастного раствора. Это помогает в диагностике метастазов печени.
- ПЭТ-сканирование — процедура, во время которой применяют специальный сахар с радиоактивной меткой. Его вводят в организм пациента, он накапливается в опухолевых клетках, в результате чего те становятся видны на снимках, выполненных с помощью специального аппарата.
- При необходимости проводят диагностическую лапароскопию. Под наркозом в стенке брюшной полости делают прокол, через который вводят специальный инструмент с видеокамерой и источником света — лапароскоп.
- Биопсия — исследование, во время которого получают фрагмент ткани из подозрительного очага и отправляют в лабораторию для цитологического, гистологического исследования, молекулярно-генетического тестирования.

Лечение рака яичника с метастазами
Выбор лечебной тактики при раке яичников с метастазами — сложная и ответственная задача. Основные методы лечения — химиотерапия и хирургия. Но во время операции невозможно полностью удалить первичную опухоль и все метастазы. Не могут уничтожить все раковые клетки в организме и химиопрепараты. Лечение носит паллиативный характер. Его цели — облегчить состояние женщины, уменьшить опухоль и замедлить ее рост, увеличить продолжительность жизни.
Хирургическое лечение
Операции, которые направлены на удаление максимально возможного объема опухоли, называются циторедуктивными. Исследования показали, что продолжительность жизни после таких вмешательств увеличивается. Объем операции зависит от размеров первичной опухоли и вторичных очагов, количества и расположения метастазов.
Химиотерапия
Как правило, при IV стадии рака яичников с метастазами проводят адъювантную химиотерапию после хирургического вмешательства. Это помогает уничтожить раковые клетки, которые остались в организме после операции. Иногда до хирургического лечения проводят неоадъювантную химиотерапию. Она показана пациенткам, у которых невозможно начать лечение с операции из-за слишком сильного распространения рака. Химиопрепараты помогают сократить размер опухоли и сделать ее операбельной.
Наибольшую эффективность при раке яичников с метастазами показывает сочетание паклитаксела с препаратами платины, например, параплатином. Их вводят циклами через 3 недели, обычно курс лечения состоит из 6–8 циклов. Могут быть назначены 3 цикла неоадъювантной химиотерапии, и затем еще не менее трех циклов после хирургического лечения.

Другие методы лечения
Поддерживающая терапия помогает в борьбе с болью и другими симптомами, побочными эффектами химиопрепаратов. Иногда, если женщина находится в очень плохом состоянии, активное восстановительное лечение помогает улучшить его настолько, что снова становится возможным проведение химиотерапии.
Борьба с асцитом и канцероматозом брюшины помогает существенно улучшить состояние женщины, увеличить продолжительность жизни. Избыток жидкости из брюшной полости выводят во время лапароцентеза — процедуры, во время которой в стенке живота делают прокол. Для постоянного оттока устанавливают интраперитонеальный катетер. Может потребоваться хирургическое вмешательство. Проводят курс интраперитонеальной химиотерапии, когда химиопрепарат вводят непосредственно в брюшную полость. Более современная процедура — гипертермическая интраперитонеальная химиотерапия, сокращенно HIPEC. Проводят хирургическое вмешательство, во время которого в брюшной полости удаляют все видимые метастазы, затем ее промывают подогретым до 42–43 °C раствором химиопрепарата, чтобы уничтожить оставшиеся раковые клетки.
Борьба с метастазами в печени может включать некоторые специальные процедуры:
- Во время внутриартериальной химиотерапии химиопрепарат вводят непосредственно в питающий опухоль сосуд. Это позволяет вводить более высокие дозы лекарств без риска тяжелых побочных эффектов.
- Химиоэмболизация предполагает введение химиопрепарата в сочетании с эмболизирующим препаратом, который нарушает приток крови к опухолевой ткани.
- При радиочастотной аблации (РЧА) в узел вводят электрод в виде иглы и разрушают опухолевую ткань с помощью тока высокой частоты.
Прогноз выживаемости
Пятилетняя выживаемость при раке яичника 4 стадии составляет 10–17%. В настоящее время проводятся клинические исследования, которые помогают выработать новые эффективные подходы. Ученые работают над созданием новых лекарственных препаратов.
Если диагностирован рак яичников с метастазами — это не повод опускать руки. Помочь можно на любой стадии. Даже если удалось продлить жизнь женщины всего на несколько дней — это уже победа, и ради нее стоит бороться.
Читайте также:
- Признаки воспаления гайморовых пазух носа на рентгенограмме. Пансинусит
- Параоспенные поксвирусы. Представители параоспенных вирусов.
- Кровотечение при операции на аневризме головного мозга. Интраоперационный разрыв
- Дробление зиготы. Влияние желтка на процесс дробления зиготы
- Сердце. Эндокард. Миокард. Строение сердца.
